Содержание статьи:
Спондилез. Спондилез грудного, шейного, поясничного и грудного отделов, причины, симптомы и диагностика и лечение патологии
Анатомия позвоночника
 Позвоночный столб, или позвоночник – это часть скелетной системы человека, которая состоит из 34 – 35 позвонков. Он простирается от основания черепа до места сочленения с тазом.
Позвоночный столб, или позвоночник – это часть скелетной системы человека, которая состоит из 34 – 35 позвонков. Он простирается от основания черепа до места сочленения с тазом.Его функциональной единицей является позвонок. Позвонки соединяются между собой при помощи многочисленных связок и хрящей.
Элементами позвоночника являются позвонки, связки, их соединяющие, и межпозвоночные диски.
Строение позвонка
В строении этой кости выделяют переднюю и заднюю часть. Передняя часть позвонка называется его телом. Это самая массивная часть позвонка, которая принимает на себя всю нагрузку. Между телами соседних позвонков находится межпозвоночный хрящ. Благодаря этому хрящу и его особенному строению позвоночник осуществляет функцию амортизатора, распределяя давление равномерно между всеми позвонками. Задняя часть позвонка называется дугой. Вместе с телом позвонка она ограничивает позвоночное отверстие, в котором проходит спинной мозг. На дуге позвонка расположены парные и непарные отростки. Различают парные поперечные отростки, две пары суставных отростков, а также непарный остистый отросток.Строение межпозвоночного хряща
В хряще выделяют его центральную и периферическую часть. Центральная часть, или же ядро хряща, представлена желеобразной консистенцией, на 80 процентов состоящей из воды. Остальные 20 процентов ядра занимают протеогликаны (15 процентов) и коллагеновые волокна (5 процентов). Протеогликанами называются сложные белки, которые служат в качестве смазочного материала в суставах. Также они удерживают в ядре большое количество воды. Благодаря такому составу ядро набухает и увеличивается в размерах. Стоит отметить, что на долю межпозвоночного хряща приходится около одной трети всей высоты позвоночного столба. Толщина межпозвоночных дисков, как и самих позвонков, неодинакова и зависит от объема нагрузок. Так, наибольшая толщина наблюдается в поясничном отделе (45 миллиметров), где на позвоночник оказывается максимальная нагрузка.Периферическая часть межпозвоночного хряща представлена фиброзным кольцом. Это кольцо образовано идущими в разных направлениях волокнами. Они обеспечивают функциональность позвоночника при сгибании, скручивании и других физических нагрузках. Количество воды и протеогликанов на периферии меньше, а коллагеновых волокон больше.
Однако, химический состав (соотношение волокон, протеогликанов и воды) в межпозвоночном диске периодически изменяется. Наибольшему изменению подвержено количество воды. Ее концентрация колеблется в течение суток. Так, под действием нагрузок, в том числе и внешней среды, межпозвоночный диск сжимается и растягивается. Днем, когда человек активен, диск под слоем атмосферного давления уплощается. Ночью же, когда человек находится в горизонтальном положении, он увеличивается в объеме. Происходит процесс, именуемый декомпрессией. Считается, что после сна рост человека увеличивается на 1 – 2 сантиметра. Способность сжиматься и разжиматься (компрессироваться и декомпрессироваться) является показателем здорового позвоночника.
От высоты межпозвоночного хряща зависит и диаметр межпозвоночного отверстия, в котором проходят сосуды и нервы. Когда хрящ сжимается, происходит защемление этого отверстия, а вместе с ним и тех анатомических структур, которые в нем проходят.
Отделы позвоночного столба
В целом, у позвонков общее строение. Их размеры, а также некоторые индивидуальные особенности, зависят от отдела позвоночника. От общей схемы строения отличаются лишь первый и второй шейный позвонок.Шейный отдел
Этот отдел представлен семью шейными позвонками. Размеры шейных позвонков сравнительно небольшие, а в их поперечных отростках имеются отверстия. При наслаивании друг на друга позвонков эти отверстия образуют канал. В нем проходят позвоночная артерия и вена.
Первый шейный позвонок носит название атланта. Его особенностью является отсутствие тела позвонка. Он представлен двумя замкнутыми дугами, которые образуют кольцо. В отличие от дуг других позвонков, эти немного уплощены. На их нижних и верхних поверхностях имеются суставные плоскости. Посредством верхней суставной плоскости атлант сочленяется с черепом, посредством нижней – со вторым шейным позвонком.
Второй шейный позвонок носит название осевого. На его теле имеется вертикальный вырост, именуемый зубом. Вокруг него вращается первый шейный позвонок вместе с головой.
Грудной отдел
Данный отдел позвоночника состоит из 12 позвонков. Они отличаются сравнительно большим размером. Размер грудных позвонков увеличивается по направлению вниз. На поперечных отростках этих позвонков имеются углубления. В эти углубления входят головки ребер. Таким образом, грудной отдел позвоночника ограничивает сзади область грудной клетки.
Поясничный отдел
Позвонки, составляющие этот отдел позвоночника, отличаются своей массивностью. Тело позвонка и межпозвоночного диска значительно больше по сравнению с другими. В то же время дуга позвонка небольшая, благодаря чему формируется небольшое позвоночное отверстие. Количество позвонков в этом отделе равняется пяти.
Крестцовый отдел
Крестцовый отдел представлен пятью позвонками, которые после 25 лет образуют одну кость – крестец. До 18 – 20 лет эти кости существуют по отдельности. После этого они срастаются своими суставными поверхностями и образуют единую, в форме треугольника, кость.
Функции позвоночного столба
Позвоночный столб человека реализует несколько важнейших функций. Основные - это функция опоры и защиты.Функция опоры
Позвонки вместе с межпозвоночными хрящами и многочисленными связками формируют очень гибкий, но в то же время мощный позвоночник. Он является своего рода фундаментом для организма, поскольку на нем держится голова вместе с плечевым поясом, верхние конечности, грудная клетка. Также он является опорой для внутренних органов грудной и брюшной полости.
Функция защиты
Одна из основных функций позвоночника заключается в защите спинного мозга и всех прилегающих к нему структур (сосуды, нервные корешки). Она обеспечивается благодаря позвоночному каналу, который формируется дугами и задней поверхностью тел позвонков. Костная поверхность этого канала со всех сторон покрыта многочисленными связками. Таким образом, спинной мозг становится заключенным в туннель, состоящий из дуг позвонков с расположенными на них отростками и связками. В этом туннеле мягкая и уязвимая ткань спинного мозга (а также прилегающие к нему корни спинномозговых нервов) становится защищенной от ударов и других многочисленных механических и физических факторов окружающей среды.
Функция амортизации
Функция амортизации предполагает сглаживание ударов и толчков, которые принимает на себя позвоночник во время хождения или бега. Известно, что когда человек ходит, сила тяжести его тела действует по направлению к земле. В ответ на это действие он испытывает обратное – реакцию опоры, которая идет от земли к ногам и пояснице. В положении стоя эти две силы уравновешиваются и выходят из состояния равновесия при ходьбе, беге или прыжках. В этот момент сила реакции опоры, действующая на ноги и позвоночник, резко увеличивается и действует подобно ударной волне. Чтоб этого не было, некоторые элементы организма (изгибы позвоночника, изгибы стопы) действуют подобно амортизатору, то есть поглощают часть энергии посредством колебаний.
Эта функция достигается благодаря особому s-образному строению позвоночника и его межпозвоночным хрящам. Несмотря на свое название (столб), позвоночник имеет отнюдь не прямое строение. Так, позвоночный столб обладает 4 изгибами – шейным и поясничным лордозом, а также грудным и крестцовым кифозом. Во время движений они пружинят, смягчая силу ударов и толчков.
Также, благодаря способности диска изменять свою форму под действием давления, сила, направленная от земли к пояснице, распределяется равномерно по позвоночнику. Пульпозное ядро хряща уплощается, растягивается, а сила распределяются на его периферию.
Функция движения
Движения позвоночника осуществляются по трем осям – фронтальной, сагиттальной и вертикальной. Повороты тела осуществляются по вертикальной оси, а наклоны – вокруг сагиттальной. Сгибание и разгибание происходит вокруг фронтальной оси. Все эти движения реализуются связочным и суставным аппаратом позвоночника. В основном они осуществляются в межпозвоночных суставах. Как было отмечено ранее, эти суставы образуются парными суставными отростками. Также движения реализуется мышечно-связочным аппаратом позвоночника.
Изменения позвоночника в течение жизни
Позвоночники новорожденного ребенка и взрослого человека отличаются между собой. В первом случае позвоночник отличается избыточной гибкостью, в силу чего ребенок не может держать осанку. У взрослого человека он отличается повышенной устойчивостью и гораздо меньшей гибкостью. Оптимальное соотношение между гибкостью и устойчивостью позвоночного столба достигается к 25 годам. С момента рождения до этого периода позвоночник претерпевает ряд изменений, которые проходят в несколько этапов.Первый этап
Начинается с момента рождения и заканчивается к 7 годам. Он характеризуется преобладанием процессов роста дифференцировки. В течение этого периода масса позвонков и межпозвоночных хрящей увеличивается. Одновременно с этим происходит полная замена хрящевой ткани позвонка на костную. Дуги позвонков срастаются с телом (в момент рождения этого нет), и закрываются зоны роста между ними. Также происходит формирование изгибов позвоночника. На момент рождения позвоночник ребенка является практически прямым. Изгиб в шейном отделе (шейный лордоз) формируется к моменту, когда ребенок начинает держать голову, а поясничный лордоз – когда начинает вставать. К 5 – 6 месяцам формируется грудной кифоз, и ребенок начинает самостоятельно сидеть. Формирование крестцового кифоза начинается с момента прямохождения ребенка и заканчивается к 15 годам.
Второй этап
Этот этап длится с 7 до 15 лет. В нем происходит увеличение массы позвонков и формирование ядер окостенения в их телах. Эти ядра возникают в толще зоны роста позвонка, а именно на периферии. Постепенно разрастаясь, они ограничивают зону роста.
Третий этап
Этот этап заканчивается к 25 годам. К этому периоду ядра окостенения формируются не только в теле позвонка, но и в его отростках и дуге. Считается, что с этого периода такое качество позвоночника как гибкость ухудшается. Амплитуда движений в его межпозвоночных суставах значительно снижается. Эластичность и толщина межпозвоночных хрящей уменьшается, и они перестают выдерживать нагрузки. Изменения также затрагивают отростки, суставы, связки. Все это приводит к постепенному укорачиванию длины позвоночного столба, снижению гибкости и эластичности.
Спинномозговые корешки и артерии
Внутри позвоночного канала проходит спинной мозг. Он является продолжением головного мозга и покрыт теми же оболочками. Основная его функция заключается в реализации связи между центральной нервной системой и периферией. Эта функция реализуется благодаря спинномозговым нервам, которые отходят от спинного мозга на всем его протяжении.У своего основания спинномозговой нерв образован двумя спинномозговыми корешками – передним и задним. Передний спинномозговой корешок выходит из передней борозды, задний выходит из задней. Обе борозды расположены на боковой поверхности спинного мозга и проходят по всей ее длине. Отличием этих корешков является не только место выхода, но и состав волокон. Так, передние корешки несут в себе двигательные волокна, а задние - чувствительные. Также на заднем корешке расположен спинномозговой узел. В нем скапливаются чувствительные клетки. Ущемление переднего корешка дает двигательные нарушения, а заднего – нарушение чувствительности.
На уровне одних и тех же сегментов передние и задние корешки каждой стороны объединяются и формируют спинномозговой нерв. Таким образом, в нем находятся и двигательные, и чувствительные волокна. Сдавливание нерва дает клинику и двигательных, и чувствительных нарушений. Спинномозговой нерв выходит через межпозвоночное отверстие и направляется к соответствующим органам. Поскольку спинной мозг имеет сегментарное строение, то и спинномозговые нервы, выходящие из него, иннервируют строго свои участки. Впоследствии эти нервы делятся на множество ветвей, а они, в свою очередь, оканчиваются нервными окончаниями.
Пары спинномозговых нервов распределены по отделам позвоночника, то есть существуют 8 пар шейных, 12 пар грудных, 5 поясничных и 5 крестцовых. Каждая из этих пар соответствует своим сегментам спинного мозга.
Сосуды спинного мозга
Кровоснабжение спинного мозга осуществляется спинномозговыми и корешковыми артериями. Основной сосудистый бассейн образован тремя спинномозговыми артериями - одной передней спинномозговой артерией и двумя задними. Они спускаются вертикально по поверхности спинного мозга. Передняя артерия идет по передней поверхности, отдавая на своем пути многочисленные ветви, идущие к центру спинного мозга. По боковым поверхностям спускаются правая и левая задние спинномозговые артерии. Они также отдают многочисленные ветви, которые идут вглубь спинного мозга.Эти артерии являются ветвями позвоночных артерий. Позвоночные артерии проникают через отверстия в поперечных отростках VI шейного позвонка - с правой стороны проходит правая, а с левой – левая позвоночная артерия. Далее они поднимаются и вступают в полость черепа, где на уровне продолговатого мозга сливаются и образуют базилярную артерию. Таким образом, позвоночные артерии участвуют в формировании вертебробазилярного бассейна. Это объясняет выраженные сосудистые нарушения при спондилезе шейного отдела. Ведь позвоночные артерии несут в себе от 20 до 30 процентов крови к головному мозгу.
Спинномозговые артерии соединяются посредством анастомозов с корешковыми артериями, которые идут от позвоночных, поясничных и межреберных артерий. Таким образом, нарушение кровоснабжения в бассейне одной артерии отражается на других сосудах. Например, если происходит инфаркт в бассейне передней спинномозговой артерии, то развиваются параплегия или тетраплегия (утрата двигательной активности в конечностях). Если происходит закупорка (тромбоз) корешковых артерий, то снижается кровоток в спинномозговых артериях. Если же спинной мозг сдавливается костными разрастаниями (как при спондилезе), то снижается кровоснабжение в соответствующих сегментах.
Причины спондилеза

Что такое спондилез?
Спондилезом называется хроническое заболевание позвоночника, при котором имеет место деформация поверхности позвонков. В основе этой деформации лежат дистрофические изменения в межпозвоночных дисках, что сопровождается их истончением и дегенерацией. В ответ на это происходит образование костных шипов или же остеофитов. Это является своеобразной защитной реакцией позвоночника. Ведь разросшаяся костная ткань увеличивает площадь соприкосновения позвонков, что частично уменьшает нагрузку на позвонок (в норме с ней справляется межпозвоночный диск).Остеофиты могут достигать значительных размеров и приводить к полному соединению позвонков. В далеко зашедших стадиях они разрастаются по краям, тем самым ограничивая движения и раздражая края связок.
Очень часто спондилез путается с другими патологиями позвоночника, что приводит к неправильному подходу в лечении этого заболевания. Чаще всего его путают с анкилозирующим спондилоартритом (болезнью Бехтерева), который является воспалительным заболеванием. Также многие считают, что остеофиты - это так называемые «соли», что является неверным. Отложение солей не имеет ничего общего со спондилезом, потому как остеофит – это костная ткань, а не солевые образования. Также стоит отличать спондилез от спондилолистеза, при котором происходит своеобразный подвывих позвонков.
Чаще всего спондилез развивается на фоне других заболеваний. Как правило, основной причиной являются метаболические нарушения в совокупности с нерациональной физической нагрузкой либо же при ее полном отсутствии.
Причинами спондилеза являются:
- травмы;
- длительные нагрузки;
- воспалительные процессы;
- эндокринные патологии и патологии обмена веществ;
- малоподвижный образ жизни.
Травмы
Посттравматическое образование остеофитов с последующим развитием спондилеза является очень частой причиной. Известно, что восстановление костной ткани после нарушения ее целостности происходит с образованием костной мозоли. Эта структура представляет собой соединительную ткань, которая формируется на месте перелома.Однако иногда процесс формирования костной мозоли происходит не совсем правильно. Так, мозоль может сформировываться вокруг образовавшихся обломков кости. В этом случае мозоль не заполняет образовавшийся дефект, а образует новый. Осколок кости, вокруг которого образовалась мозоль, выступает в качестве остеофита.
Причиной образования остеофитов также могут послужить трещины или надрывы, которые не сопровождаются переломом. В этих случаях происходит повреждение лишь надкостницы. Но и она может окостеневать и превращаться в остеофит. Особое внимание стоит уделять микротравмам, приходящимся на позвоночник. Опасность таких травм кроется в том, что они протекают незаметно, и человек не придает им значения. Отсутствие надлежащего лечения при микротравмах приводит к образованию многочисленных остеофитов.
Образовавшиеся по той или иной причине остеофиты деформируют впоследствии поверхность позвонка. Они могут оказывать давление на связки или на спинномозговые корешки, вызывая болевой синдром.
Длительные и кратковременные нагрузки
Одна из функций позвоночного столба – это функция опоры. Так, позвоночный столб вместе с позвонками и межпозвоночными хрящами принимает на себя всю нагрузку. Благодаря способности межпозвоночного диска растягиваться и уплощаться, тяжесть, которая передается на позвоночник, распределяется. После того как действие нагрузки прекратилось, межпозвоночный хрящ заново приобретает свои изначальные формы.Однако если нагрузка действует долго, то волокна хряща растягиваются, а площадь соприкосновения между позвонками все больше увеличивается. Увеличение площади соприкосновения между позвонками происходит за счет разрастания соединительной ткани. Изначально этот процесс носит компенсаторный характер. Ведь, чем шире площадь, на которую действует нагрузка, тем меньше давления она испытывает. Поэтому с этой целью периферическая часть межпозвоночного диска (annulus fibrosis), которая состоит из коллагеновых волокон, начинает уплощаться, в результате чего диаметр диска увеличивается, а высота уменьшается. Однако если действие травмирующего фактора затягивается, то компенсаторная реакция переходит в патологическую. Под воздействием длительных нагрузок, межпозвоночный диск истончается. Изначально площадь увеличивается за счет диска, а потом уже и за счет разрастания костной ткани. Разрастания становятся похожими на «юбку», которая окружает периферию позвонка.
Воспалительные процессы
Причиной спондилеза могут быть локальные и генерализованные процессы в организме. Простимулировать формирование остеофитов может банальная вирусная инфекция. Однако чаще всего спондилез формируется на фоне генерализованного воспалительного процесса, например, на фоне ревматоидного артрита или туберкулеза. Непосредственное поражение позвоночного столба инфекционным агентом наблюдается у людей со сниженным иммунитетом. Это могут быть взрослые люди, страдающие сахарным диабетом, но чаще всего это дети. Инфекционное поражение межпозвоночного диска называется дисцитом. Это крайне редкое осложнение инфекции, и наблюдается оно исключительно у детей. Воспалительный процесс может затрагивать все элементы позвонков, в том числе и суставные поверхности отростков.Механизм образования остеофитов при воспалительных процессах связан с нарушением их кровоснабжения. Сам по себе спондилез не является воспалительным процессом. Однако вследствие воспаления могут затрагиваться сосуды, связки или мышцы позвоночника. Чаще всего затрагиваются межпозвоночные мышцы, ведь любая вирусная инфекция сопровождается болями и напряжением в них. Вместе с ними воспаляются и другие окружающие позвоночник ткани. В норме из окружающих тканей идет питание диска. Однако при длительно спазмированной мышце оно нарушается. Питание диска нарушается и вследствие воспалительных изменений в сосудах. Если воспалительная реакция затягивается, то в диск начинает испытывать нехватку строительных элементов, кислорода и других веществ. В результате в нем активируются патологические процессы, которые приводят дегенеративным изменениям. Таким образом, воспалительный процесс приводит к тем дистрофически-дегенеративным процессам, которые лежат в основе спондилеза.
Эндокринные патологии и патологии обмена веществ
Спондилез является дегенеративным заболеванием, в основе которого лежат нарушения обменных процессов. Поэтому патологии обмена веществ, которые приводят к нарушению питания диска, являются первопричиной. Это значит, что даже если развитию спондилеза предшествовала травма, то все равно существуют метаболические нарушения, приводящие к дистрофии диска и других элементов позвоночного столба.Эти нарушения наблюдаются при таких заболеваниях как сахарный диабет, ожирение. На фоне этих заболеваний происходит нарушение кровоснабжения. В первую очередь страдают мелкие сосуды, например, сосуды надкостницы. Известно, что питание кости, в том числе и позвонков, осуществляется проходящими в надкостнице мелкими сосудами. Ведь в наружном ее слое проходят множество мелких кровеносных и лимфатических сосудов. Вместе с кровью к позвонкам проходят питательные вещества, а с током лимфы оттекает избыточная жидкость. Таким образом, поддерживается питание всего позвоночника. Стоит отметить, что кровоснабжение и иннервация надкостницы позвоночника не уступает оболочкам мозга. Однако из-за незначительных размеров этих сосудов они быстро выходят из строя. Так, при сахарном диабете расстройства микроциркуляции являются основным механизмом при развитии осложнений.
При других эндокринных патологиях, например, при акромегалии, разрастание соединительной ткани в суставах, в том числе и в позвоночнике, происходит вследствие повышенного уровня соматотропного гормона.
Малоподвижный образ жизни
Такой причине как малоподвижный образ жизни зачастую не уделяется особого внимания. Однако она является самым распространенным виновником спондилеза.Основной механизм повреждения связан с нарушением питания межпозвоночного диска. В самом диске не проходят кровеносные сосуды, за счет которых осуществлялось бы его питание. Поэтому снабжение его питательными веществами проходит путем диффузии из окружающих тканей. Диффузией называется процесс пропитывания, который реализуется лишь при определенных условиях. Таким условием в межпозвоночном хряще является колебание давления. Этот феномен колебания наблюдается при компрессии (сжатии) и декомпрессии межпозвоночного диска. При сжатии происходит отток воды и переработанных веществ из ткани диска, при расжатии вода вновь заходит в диск, а вместе с ней и новые питательные вещества. То есть этот процесс функционирует по принципу насоса, который оптимально работает при динамических равномерных нагрузках. Такими нагрузками являются ходьба, бег, плавание. Стоит сразу же отметить, что нагрузки должны быть динамическими, а не статическими. Это значит, что должен работать принцип насоса «сжатие – расжатие». Статические нагрузки, то есть длительные фиксированные нагрузки, которые дают максимальное давление и отсутствие разгрузки, приводят к изнашиванию диска. Постоянное давление уплощает диск и стимулирует развитие остеофитов.
Таким образом, малоподвижный образ жизни, чаще всего в совокупности с явлениями нарушенного метаболизма, приводит к развитию спондилеза. Чаще всего наблюдается совокупность нескольких причин спондилеза.
Стадии спондилеза
 Стадийность спондилеза определяется по нескольким критериям. Так, различают рентгенологические стадии, стадии функциональной недостаточности, а также стадии по степени течения патологического процесса. С клинической точки зрения наиболее информативны рентгенологические стадии, которые чаще всего коррелируют (взаимосвязаны) со стадиями функциональной недостаточности.
Стадийность спондилеза определяется по нескольким критериям. Так, различают рентгенологические стадии, стадии функциональной недостаточности, а также стадии по степени течения патологического процесса. С клинической точки зрения наиболее информативны рентгенологические стадии, которые чаще всего коррелируют (взаимосвязаны) со стадиями функциональной недостаточности.Рентгенологические стадии спондилеза
Первая стадияНа рентгенограмме визуализируются множественные костные разрастания (остеофиты). Однако они не выходят за пределы тела позвонка. Высота тел позвонков и межпозвоночных дисков на этой стадии не изменена.
Вторая стадия
На рентгенографических снимках видно, что остеофиты огибают межпозвоночный диск, то есть выходят за его пределы. Иногда остеофиты вышележащего и нижележащего позвонков могут срастаться и образовывать новый сустав. Такое явление называется неоартрозом («нео» - новый, «артро» - сустав).
Третья стадия
На этой стадии остеофиты позвонков срастаются, образуя скобу, которая блокирует позвонок. Таким образом, полностью блокируется двигательный сегмент в том отделе позвоночного столба, где наблюдается патологический процесс. Также уменьшается высота элементов позвоночного столба, наблюдается сужение позвоночного канала.
Таковыми являются стадии спондилеза. Однако необходимо отметить, что сам по себе спондилез в « чистом виде» встречается редко. Клинически картина такого спондилеза не выражена, а симптомы появляются лишь на последней стадии. Как правило, спондилез осложняется другими процессами, например, артрозом или остеопорозом. Тогда к основным стадиям спондилеза присоединяется костная и хрящевая деформация, изменения со стороны связок.
Рентгенологические критерии стадии спондилеза являются основными при заключении диагноза. Однако параллельно этим стадиям учитываются и стадии функциональной недостаточности.
Стадии функциональной недостаточности
Эти стадии отражают степень трудоспособности пациента, страдающего спондилезом. Они учитываются при прохождении пациентом медицинской экспертной комиссии. Эта комиссия учитывает степень потери трудоспособности вследствие основного заболевания, то есть спондилеза.Первая стадия
При этой стадии наблюдается изменение физиологических изгибов позвоночника (кифоза и лордоза). Также выявляется легкое ограничение подвижности.
Вторая стадия
Подвижность в позвоночнике изменена настолько, что ограничивает работоспособность человека. Иногда пациенту необходимо даже сменить работу. Эта стадия соответствует третьей группе инвалидности.
Третья стадия
На этой стадии вследствие формирования костной скобы, которая блокирует подвижность, трудоспособность резко снижается. Если наблюдается формирование такой скобы на значительных сегментах позвоночника, то трудоспособность полностью утрачивается, что соответствует второй группе инвалидности. Если же анкилоз (сращение) позвонков выражен настолько, что делает невозможным самообслуживание, то дается первая группа инвалидности.
Помимо стадий спондилеза существует классификация степени его течения. Согласно этой классификации существует 4 степени течения патологического процесса.
Различают следующие степени течения спондилеза:
- медленнопрогрессирующий спондилез;
- умереннопрогрессирующий с периодическими обострениями спондилез;
- быстропрогрессирующий спондилез – в течение короткого времени развивается анкилоз значительных по протяженности сегментов позвоночника;
- молниеносный вариант спондилеза, для которого характерно резкое и острое начало и крайне неблагоприятное течение.
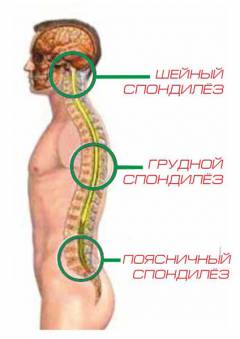
Спондилез шейного отдела позвоночника
Симптомы шейного спондилеза
| Симптом | Механизм развития | Проявление симптома |
| Боли в области затылка | Этот симптом является доминирующим в клинике шейного спондилеза. Механизм его развития связан с компрессией (сдавливанием) корешков спинномозговых нервов и других элементов позвоночника. По мере разрастания остеофитов вокруг позвонка происходит сужение спинномозгового канала, где и залегают спинномозговые корешки. Однако еще до их сдавливания происходит раздражение многочисленных связок, которые покрывают позвоночник, что также сопровождается болезненностью. | Боли в области затылка изначально провоцируются поворотами головы. При этом происходит растяжение связок и натяжение корешков, которые и дают болевой синдром. Боль эта редко бывает локализованная. Как правило, она распространяется на плечи, а также отдает в нижнюю челюсть, мочку уха или глаз. Боль часто наблюдается в первой половине дня, что связано с застоем крови в бассейне позвоночных артерий. |
| Головные боли | Головные боли спровоцированы сосудистыми нарушениями, которые наблюдаются при шейном спондилезе. Эти нарушения вызваны сдавливанием многочисленных сосудов, а самое главное - позвоночных артерий костными разрастаниями в позвоночном канале. Вследствие сужения этих сосудов кровоток в них замедляется. Это является основной причиной гипоперфузии головного мозга. Ведь кровь по этим сосудам идет в мозг, где кровоснабжает задние его отделы. Она питает мозжечок, внутренне ухо, височные и затылочные доли мозга. Результатом ишемии (недостаточного кровоснабжения) является развитие симптомов, связанных с этими отделами. Например, возникновение шума в ушах при гипоперфузии слуховой зоны. | Головные боли по силе и продолжительности могут не уступать болевым ощущениям в затылке. Часто они развиваются после длительных статических напряжений (например, при долгом и неправильном сидении). Кровь в результате этого еще больше застаивается, что приводит к длительному кислородному голоданию мозга. Головная боль часто сопровождается головокружением или шумом в ушах. Еще одной характеристикой головных болей является то, что они протекают с офтальмологической симптоматикой (туман или звездочки перед глазами). Это объясняется тем, что в затылочной доле мозга располагается центр зрения. |
| Ограничение подвижности в шее | Скованность или ограниченная подвижность в шее возникает по двум причинам. Первая связана с тем, что человек сам лимитирует свои движения из-за их болезненности. Вторая причина возникает на более поздних стадиях болезни и вызвана образованием костной скобы на позвонках. | Скованность, вызванная болезненностью в шейном отделе, чаще всего возникает по утрам. Если же ограничение подвижности вызвано костной скобой, то оно присутствует постоянно. Оно приводит к значительному снижению трудоспособности. Выраженность этого симптома зависит от того, сколько позвонков блокировано. |
| Напряжение мышц шеи | Напряжение мышц шеи вызвано компенсаторным спазмом в них. Из-за ограниченной подвижности тонус мышц шеи, в том числе и межпозвоночных мышц, всегда находится в повышенном состоянии. Таким образом, мышцы и связки пытаются еще больше лимитировать движения в шейном отделе. Мышечный спазм в этом случае является компенсаторным явлением. В то же время, напряжение мышц может быть следствием раздражения их сухожилий, которые крепятся к позвонкам. Это раздражение наносится костными структурами, которые по мере прогрессирования болезни выходят за пределы позвоночника. | Мышцы спины всегда находятся в состоянии напряжения. Такое явление носит болезненный характер, поскольку в напряженной мышце образуется молочная кислота, которая раздражает нервные окончания. При пальпации такие мышцы резко уплотнены и выбухают. Однако при длительных напряжениях мышцы начинают атрофироваться. Это связано с развитием в них дистрофических процессов. Поскольку в спазмированной мышце нарушается приток крови, то нарушается и питание мышечной ткани. Это явление характерно для поздних стадий спондилеза. При этом мышца теряет тонус, ее рельеф сглаживается. |
| Обморочные состояния | Обморочные состояния характерны для спондилеза, сопровождающего выраженными сосудистыми нарушениями. При сильных сдавливаниях позвоночных артерий происходит прекращение доступа крови к головному мозгу. Нервная ткань при этом начинает испытывать состояние ишемии (кислородного голодания). Результатом этого является диффузное снижение метаболизма (прекращается доступ кислорода, глюкозы, которая является основным источником энергии) и потеря сознания. | Обмороки могут быть частым явлением у людей с тяжелой стадией спондилеза. Обмороки могут развиваться в любое время суток. Чаще всего они кратковременны. Их появлению могут предшествовать общий дискомфорт, легкая тошнота или слабость. |
Медикаментозное лечение шейного спондилеза
 Основными направлениями в лечении шейного спондилеза являются мануальная терапия, лечебная гимнастика, рефлексотерапия. Эти методы эффективны для восстановления общего метаболизма в тканях. Также они предотвращают дальнейшее изнашивание диска и других структур позвоночного столба. Однако в период обострений, когда боль становится основным симптомом, необходим медикаментозный метод лечения.
Основными направлениями в лечении шейного спондилеза являются мануальная терапия, лечебная гимнастика, рефлексотерапия. Эти методы эффективны для восстановления общего метаболизма в тканях. Также они предотвращают дальнейшее изнашивание диска и других структур позвоночного столба. Однако в период обострений, когда боль становится основным симптомом, необходим медикаментозный метод лечения.Большинство медикаментозных препаратов не устраняют причину (за исключением хондропротекторов), а лишь облегчают симптомы. Однако в период обострения спондилеза они выходят на первый план. С этой целью применяются обезболивающие средства. Существуют два типа этих препаратов - наркотические анальгетики и ненаркотические. К первым относится кодеин, пропоксифен, морфин. Эти препараты назначаются исключительно редко, в случаях острых и невыносимых болей. В основном используется вторая группа препаратов. К этой группе относятся нестероидные противовоспалительные средства (НПВС) и жаропонижающие анальгетики. Чаще используются НПВС за счет их выраженного обезболивающего эффекта. Рекомендуется использовать препараты с выраженным обезболивающим эффектом, такие как диклофенак, индометацин, амидопирин, напроксен.
Противовоспалительный эффект играет роль в тех случаях, если спондилез развился на фоне острого или хронического воспаления. Также с целью обезболивания принимаются миорелаксанты, которые снимают болезненное напряжение мышц. Необходимо отметить, что выбор следует делать именно в пользу миорелаксантов, а не спазмолитиков, потому как первые устраняют напряжение скелетной мускулатуры. Спазмолитики же снимают спазм с гладкой мускулатуры внутренних органов, поэтому они не эффективны при напряжении мышц шеи, спины, плечевого пояса.
| Группа препаратов | Механизм лечебного действия | Как назначают |
| Нестероидные противовоспалительные средства (НПВС):
| Нарушают синтез простагландинов из арахидоновой кислоты путем блокирования необходимых ферментов. Результатом этого является снижение болевого эффекта, за образование которого они отвечают. | Диклофенак Прописывается в таблетках по 0,025 – 0,05 миллиграмма 2 – 3 раза в сутки. Затем дозу увеличивают на 0,025 – 0,05 грамма каждые два дня. Максимум в сутки доза составляет 200 миллиграмм.В виде ректальных свечей диклофенак назначается по 2 – 3 свечи в сутки. Реже диклофенак используется в виде внутримышечных инъекций по 75 миллиграмм до двух раз в сутки. Целекоксиб Противовоспалительное средство нового поколения. Рекомендованная суточная доза составляет 200 мг (одна таблетка). Препарат лучше разделить в два приема (по половине таблетки). Амидопирин Принимается по 250 мг от двух до четырех раз в сутки, в зависимости от выраженности болевого синдрома. |
| Миорелаксанты:
| Препараты из этой группы снимают напряжение с мышц, тем самым расслабляя их и устраняя болевой синдром. Миолгин является комбинированным препаратом, содержащим и миорелаксант (хлорзоксазон) и анальгетик (парацетамол). | Толперизон От 50 до 150 мг (постепенно повышая при этом дозу) три раза в сутки. Мускофлекс По одной капсуле дважды в день, на протяжении 5 дней. Миолгин Принимается по одной капсуле 4 раза в день, максимально - 6 капсул в сутки. |
| Поливитамины в комбинации с другими препаратами:
| Кокарбоксилаза, никотинамид и цианокобаламин представляют собой комплекс метаболически активных веществ, участвующих в обмене веществ и повышающих способность тканей к восстановлению. | Препарат вводится внутримышечно. Рекомендованная доза составляет 1 - 2 ампулы в день, на протяжении 10 дней. Повторный курс проводят через полгода. |
| Корректоры микроциркуляции:
| Препараты этой группы тормозят агрегацию тромбоцитов, тем самым предотвращая образование микротромбов. Расширяют сосуды, главным образом мелкие капилляры позвонков, улучшая в них кровообращение. | Агапурин По одному – два драже три раза в день, на протяжении недели. Пролонгированные формы препарата (по 600 мг) принимаются по одной таблетке один раз в день. Бетагистин По 8 – 16 мг (одна – две таблетки) два раза в день. Длительность лечения определяется индивидуально. |
При хронических болях в небольших дозировках назначают антидепрессанты. Некоторые препараты из этой группы производят такой побочный эффект как миорелаксация. При спондилезе он используется как преимущество. К таким препаратам относится труксал.
Физиотерапевтические методы лечения шейного спондилеза
| Физиопроцедура | Механизм лечебного действия | Как назначают |
| Импульсная терапия | Разновидность электротерапии, при которой осуществляется воздействие низкочастотными импульсами тока. Стимуляция нервных рецептов позволяет уменьшить боль и дискомфорт в пораженных зонах. | Продолжительность одного сеанса определяется врачом и может варьировать от 20 до 50 минут. Курс лечения включает в себя 10, в редких случаях 15 – 20 процедур. |
| Диадинамотерапия | Воздействие двукратного или волнового тока, в результате которого нормализуется двигательная функция шейных мышц и утихают острые боли. При проведении процедуры пациент ощущает легкое вибрирование. | Продолжительность одного сеанса определяется врачом и может колебаться от 20 до 50 минут. Курс лечения включает в себя 10, в редких случаях 15 – 20 процедур. |
| Интерференцтерапия | Выполнение данной процедуры подразумевает применение электронных импульсов, частота которых меняется в ходе сеанса. Механизм лечебного действия заключается в стимуляции кровообращения, в результате чего устраняется усталость и зажатость мышц. | Курс терапии равняется 10 – 15 сеансам, длительность которых в среднем составляет 30 минут. |
| Лечение синусоидальными модулированными токами (СМТ) | В зависимости от типа болевого синдрома подбирается частота тока и глубина импульсов. Образующееся тепло при процедуре улучшает кровообращение в шейном отделе позвоночника, что позволяет устранить боль и увеличить эффективность принимаемого лечения. | Стандартная схема лечения – от 7 до 10 процедур, которые проводятся ежедневно. При сильных болях могут быть назначены два сеанса в день. |
| Чрескожная электрическая нейростимуляция (ЧЭНС) | С помощью пластинчатых электродов, оборудованных гидрофильными прокладками, осуществляется активизация нервных структур без прямого воздействия на опорно-двигательный аппарат. Результатом такого лечения является улучшение оттока лимфы, положительные изменения в трофике тканей и ярко выраженный болеутоляющий эффект. | Лечение назначается при возникновении сильных болевых ощущений и часто включает в себя не более 1 – 2 процедур длиной от 5 до 30 минут. |
| Лазеротерапия | Специальный лазер, который используется в этом виде лечения, активизирует обменные процессы в шейном отделе, что позволяет купировать воспалительные процессы и устранять дискомфортные ощущения. | Воздействие осуществляется локальным образом, и каждой зоне уделяется не более 2 минут. Общая продолжительность терапевтического сеанса не превышает 15 минут. |
| Ударно-волновая терапия | Относится к новым методам лечебной терапии и заключается в воздействии акустической волны на шейный отдел. После этого вида лечения в пораженных зонах улучшается кровообращение, устраняются болевые ощущения, нормализуется общее состояние больного. | Настройки аппарата, которым осуществляется воздействие, и длительность процедуры (находится в диапазоне от 5 до 30 минут) определяются персонально. Перерыв между сеансами составляет 7 – 10 дней, а продолжительность терапии – 5 – 7 процедур. |
| Ультрафиолетовое облучение | Под действием специальных облучателей в организме пациента усиливается выработка витамина Д, что благотворно сказывается на усвоении кальция. Данный метод используется для задней поверхности шеи, наружной плечевой зоны, лопаточной и подключичной области. | Количество облучающих процедур одного курса составляет от 10 до 20 сеансов. |
| УВЧ-терапия | Под воздействием электромагнитного поля в пораженном отделе позвоночника происходит ряд положительных изменений, которые способствуют наступлению оздоровительного эффекта. | Максимальная длительность терапевтического курса равна 15 процедурам, которые вначале проводятся ежедневно, затем – через день в совокупности с другими методами лечения. |
Как устранить боль при шейном спондилезе?
Чтобы уменьшить болевые ощущения при шейном спондилезе, пациенту следует соблюдать ряд правил во время сна, выполнения рабочих и бытовых обязанностей. Также снизить уровень дискомфорта при данном заболевании поможет ряд мероприятий, выполнять которые нужно как во время обострений, так и в стадии ремиссии.Мерами по борьбе с дискомфортом при шейном спондилезе являются:
- ограничение движений шейного отдела;
- обеспечение комфортного положения тела в положении сидя;
- прогревание шеи;
- лечебная гимнастика;
- самомассаж.
При возникновении болей в шейном отделе пациенту необходимо обеспечить покой шейного отдела позвоночника, и по возможности принять горизонтальное положение. Облегчить состояние больного поможет ортопедическая подушка. Данное изделие должно быть плотным и упругим, для того чтобы поддерживать позвоночник в прямом положении, что позволит пораженному отделу расслабиться. Отдельные требования предъявляются к постели. Для комфорта и предупреждения сильных болей поверхность должна быть средней жесткости. Обеспечить требуемое качество постельного покрытия можно при помощи специального щита, который укладывается на кровать, а поверх накрывается поролоном шириной в 5 – 8 сантиметров. Уменьшению болей способствует специальный воротник, носить который рекомендуется не более 3 часов в день. Необходимость использовать воротник более длительное время определяется врачом.
Положение тела в положении сидя
Правильный выбор мебели поможет уменьшить интенсивность болевых ощущений при шейном спондилезе. Бороться с болью при данном расстройстве также поможет соблюдение ряда правил во время сидения на стуле.
Рекомендациями, которые способствуют снижению боли при шейном спондилезе в положении сидя, являются:
- Стул, рабочее или автомобильное кресло не должны быть слишком мягкими, так как в таком случае масса тела сильно давит на позвоночник, и боли усиливаются.
- Высота, на котором расположено сиденье стула, должна быть равна длине голени. Это позволит ногам упираться в пол и избежать дискомфорта. Людям низкого роста рекомендуется использовать специальную подставку или небольшую скамеечку.
- Глубина сиденья должна составлять две трети длины бедер.
- Сидя на стуле, ноги должны быть в прямом положении, поэтому конструкция стола должна обеспечивать достаточное количество свободного места.
- Спина должна плотно прилегать к спинке стула или кресла.
- При необходимости длительное время проводить в положении сидя необходимо каждые 15 – 20 минут менять положение тела и делать небольшую разминку.
- Сидеть следует прямо, не напрягая мышцы спины.
Прогревание позволяет снять напряжение в мышцах и уменьшить боль при спондилезе шейного отдела. Одним из самых простых методов воздействия тепла на пораженную зону является горячий душ. Струя горячей воды, направленная на заднюю часть шеи, позволит уменьшить дискомфорт. Также для прогревания в домашних условиях могут быть использованы грелки, мешочки с нагретой на сковороде солью. При прохождении физиологических процедур в лечебном учреждении для данной процедуры применяются инфракрасные лампы и прогревание ультразвуком.
Специалисты отмечают, что наиболее эффективно прогревание при воздействии на тело пациента не горячей воды, а пара. Положительные результаты отмечаются при прогревании в соляных ваннах (прогревание по Болотову). Данная процедура отличается сложностью проведения, поэтому используется эта техника чаще всего в специальных условиях лечебных клиник. Самостоятельно реализовать прогревание с использованием соли можно, обратившись за помощью к членам семьи.
Правилами осуществления прогревания по Болотову являются:
- За 5 – 10 минут до процедуры пациенту необходимо выпить теплый малиновый чай, в который добавлены 2 столовых ложки виноградного уксуса.
- Затем больной погружается в ванну, температура воды которой должна составлять 42 – 43 градуса.
- Через несколько минут пациенту следует выйти из ванны и занять удобное положение, для того чтобы его тело обильно посыпали солью.
- Далее человека необходимо обмотать пищевой пленкой или поместить в большой полиэтиленовый мешок.
- Обернутый полиэтиленом больной должен на 10 минут вернуться в ванну с водой.
- Для усиления эффекта во время пребывания в воде человек должен продолжать пить чай.
- После выхода из ванны пациенту следует тепло одеться и лечь на полтора часа под одеяло, чтобы пропотеть.
- Завершающим этапом процедуры является смена одежды и обтирание тела полотенцем, которое смочено в уксусе (9 процентов).
Регулярное выполнение физических упражнений способствует улучшению кровообращения в зоне шейного отдела и позволяет сохранить подвижность позвоночника. Перед началом гимнастики следует определить, не станут ли занятия причинной ухудшения состояния пациента. Для этого следует наклонить голову вперед до предела, чтобы подбородок касался грудины. Далее нужно отвести голову вправо и влево до касания ухом плеча. Если при реализации данных движений возник дискомфорт или какие-либо ограничения, выполнение гимнастики следует отложить.
Проводить упражнения для шеи необходимо несколько раз в день. При сидячей работе гимнастику можно делать, не вставая со стула. Когда в шее возникают болевые ощущения, следует провести от 10 до 20 поворотов головой в тот же момент. Сочетать упражнения для шеи можно с самомассажем этой зоны малой интенсивности.
Упражнениями, которые следует выполнять при спондилезе шейного отдела, являются:
- Давление на лоб и затылок – необходимо приложить ладонь ко лбу и давить на протяжении 10 секунд сначала на лоб, потом на затылок, напрягая при этом шею для сопротивления.
- Давление на виски – поочередно нужно надавливать на правый, затем левый висок, напрягая шейные мышцы.
- Повороты – голова должна быть расположена прямо, плечи расслаблены. Медленно необходимо сделать по пять поворотов головой в правую и левую стороны.
- Движения головой через сопротивление – голову необходимо отвести назад. Из этого положения нужно попробовать дотронуться подбородком до передней части шеи, где расположена яремная ямка. После чего, преодолевая сопротивление напряженных мышц, следует попытаться дотронуться до плеча ухом, сначала правым, затем – левым.
- Вращательные движения – расслабив мышцы, следует вращать головой сначала по движению часовой стрелки, затем - против нее.
Самостоятельное массирование шейного отдела поможет справиться с мышечным напряжением и избавиться от боли. Все движения во время массажа должны осуществляться в соответствии с самочувствием больного при умеренной интенсивности воздействия.
Этапами самомассажа шеи являются:
- Поглаживание – для реализации этого приема, пациент должен сесть на стул положить правую ногу на левую. Левая рука размещается на голове и совершает поглаживание с небольшим усилием по траектории от затылка к плечу. При этом локоть правой руки следует положить на колено и поддерживать левую руку. Через 20 – 30 секунд руки необходимо поменять.
- Растирание – находясь в прежнем положении, нужно совершать ребром правой, а затем левой ладони надавливания в поперечном направлении мышц.
- Разминание – не вставая со стула, следует подушечками пальцев делать круговые надавливания.
- Массаж бугорков за ушными раковинами (сосцевидных отростков) – воздействие следует выполнять средним и безымянным пальцами по кругу.
Почему возникает головная боль при шейном спондилезе?
Головная боль является неотъемлемым симптомом при шейном спондилезе. Связана она с многочисленными сосудистыми нарушениями, которые развиваются в ответ на разрастание остеофитов.Особенностью шейных позвонков является наличие в их поперечных отростках выемок, которые формируют канал. Так, по бокам от позвоночника в его шейной части располагается правый и левый канал, в которых проходят одноименные артерии. Эти артерии являются источником кровоснабжения задних отделов мозга. В норме они приносят кровь, а вместе с ней кислород и питательные вещества к мозжечку, стволу мозга, затылочным долям мозга и другим жизненно важным центрам.
Однако эти важные кровеносные сосуды могут сдавливаться различными структурами, в результате чего будет нарушаться их функция. Сдавливание при спондилезе может происходить костными разрастаниями, спазмированной мышцей, натянутыми связками. Чаще всего же артерия спазмируется (резко сокращается) рефлекторно. Рефлекторный спазм происходит из-за общности иннервации позвоночной артерии, межпозвоночных дисков и других структур позвоночника. Поэтому при их поражении, а точнее, при раздражении межпозвоночного диска костными разрастаниями, происходит их спазм. На более поздних стадиях присоединяются другие причины, а именно - сужение позвоночного канала, в котором проходит артерия.
Так, на второй и третьей стадии спондилеза, выходя за пределы тел позвонков, остеофиты сужают своей массой позвоночный канал. В результате этого артерия, проходящая в нем, сдавливается. Это, в свою очередь, приводит к сужению ее просвета и уменьшению кровотока. Мозг начинает получать гораздо меньше кровоснабжения. Частота и интенсивность головных болей напрямую зависит от степени сдавливания артерии. В медицинской литературе это явление называется синдромом позвоночной артерии. Для него характерно наличие головных болей, головокружений, расстройства зрения и слуха.
В итоге, по той или иной причине нервная ткань начинает испытывать кислородный и энергетический голод. Первый происходит, потому что кровь не приносит достаточно кислорода, второй - потому что со сниженным кислородом поступает гораздо меньшее количество глюкозы (необходимо отметить, что глюкоза в мозге является основным источником энергии). В результате этого в тканях мозга развиваются множественные метаболические нарушения и вегетативная дисфункция с типичными ее проявлениеми – головокружением и тошнотой.
Для головных болей при спондилезе характерно ощущение тяжести в голове. Это ощущение вызвано нарушением оттока венозной крови. Затрудненный венозный отток объясняется компрессией позвоночной вены, которая также проходит в позвоночном канале.
Не менее типична для спондилеза и головная боль сжимающего характера. Она возникает из-за перенапряжения мышц головы и шеи. При этом стягиваются мышцы, которые расположены по периметру головы. При их сокращении происходит натягивание сухожильного шлема, который располагается под волосистой частью головы.
Лечение шейного спондилеза народными средствами
В народной медицине для лечения спондилеза шейного отдела существуют различные средства с разным механизмом применения. Входящие в состав препаратов лекарственные растения обладают как полезным действием, так и противопоказаниями. Поэтому перед использованием любого рецепта необходима предварительная консультация врача.Народными методами лечения спондилеза шейного отдела являются:
- согревающие компрессы;
- мази;
- ванны с экстрактами трав;
- настои и отвары.
Компрессы при шейном спондилезе
Разогревающие компрессы улучшают кровообращение, что способствует уменьшению болевых ощущений. Рекомендуемая длительность курса, если не указаны отдельные указания в рецепте, составляет 7 – 10 процедур. Для увеличения эффекта поверх компресса накладывают фиксирующую повязку из шерстяной ткани.
Компресс из хрена
Для данного рецепта используются свежие листья хрена, которые необходимо предварительно размять руками и обдать горячей водой. Кашицу из листьев прикладывают к месту локализации болей и оставляют на 10 – 12 часов.
Творожный компресс
Чайную ложку столового уксуса (9 процентов) следует смешать с 200 граммами творога до кашицеобразного состояния. Количество уксуса можно увеличить или уменьшить в зависимости от консистенции творога. Массу равномерно нанести на шею, замотав сверху пищевой пленкой.
Компресс скипидарный
Во избежание ожогов данный компресс необходимо делать через день, контролируя состояние кожных покровов в месте его нанесения. Скипидар для данной процедуры используется живичный, который изготавливается из смолы хвойных деревьев. Приобрести такой продукт можно в аптеке или специализированном пункте продаж лекарственных препаратов. Для компресса необходимо замесить крутое тесто из стакана ржаной или пшеничной муки и воды. Тесто накрыть пищевой пленкой или пергаментом, чтобы оно не высохло, и оставить на 1 – 2 дня. Беспокоящую зону натирают скипидаром, после чего сверху накладывают лепешку из теста. Держать компресс нужно до появления сильного жжения.
Картофельный компресс
Две средние сырые картофелины следует натереть на терке и отжать через марлю. В картофельную кашицу добавить натуральный мед и нанести на шею и плечи больного. Наложить фиксирующую повязку и оставить на некоторое время (2 – 3 часа). После удаления компресса зону необходимо протереть влажным полотенцем или салфеткой и обработать питательным кремом или растительным маслом.
Мази и средства для растираний
Растирания с использованием согревающих препаратов при спондилезе шейного отдела представляет собой быстродействующий метод избавиться от боли. Втирание необходимо проводить в местах локализации болей и прилегающих зонах. Для увеличения эффективности обрабатываемую зону необходимо предварительного прогреть, используя грелку или мешочек с нагретой на сковороде солью.
Мазь из сливочного масла
Сливочное масло нужно смешать с пшеничной муки и сырым куриным яйцом. Смесь растереть вилкой или миксером до исчезновения комочков, после чего добавить уксус (9 процентов). Получившуюся кашицу перелить в удобную для хранения и последующего использования посуду. Через два дня удалить образовавшуюся на поверхности пленку и использовать для ежедневных растираний.
Нормами продуктов для приготовления данного рецепта являются:
- сливочное масло – половина пачки (125 грамм);
- пшеничная мука – столовая ложка (30 грамм);
- уксус – столовая ложка (15 грамм);
- куриное яйцо – 1 штука.
Свежую редьку необходимо измельчить и добавить такие компоненты как пчелиный мед, соль и водка. Смешать все продукты и настаивать 7 – 10 дней. Далее состав нужно профильтровать и применять при растираниях.
Ингредиенты для этого рецепта используются в следующих количествах:
- редька (в измельченном виде) – половина стакана;
- мед – 300 грамм (стакан);
- водка – 100 грамм (половина стакана);
- соль – 60 грамм (2 столовые ложки).
Для этого средства нужно столовую ложку сухого имбиря в порошке прогреть на сковороде вместе со сливочным маслом. В охлажденную имбирную кашицу добавить такое же количество измельченного чеснока. Использовать это средство нужно по несколько раз в день, втирая в беспокоящую область круговыми движениями.
Настойка на мать-и-мачехе
Сухие стебли и цветки растения нужно залить нашатырным спиртом и настаивать в течение месяца. Для ускорения процесса сырье следует измельчить и взбалтывать состав несколько раз в день. После растирания настойкой следует нанести крем или растительное масло, так как спирт сушит кожу.
Смесь для растираний с камфорным маслом
Все компоненты данного рецепта следует смешать в равных пропорциях и поместить в огнеупорную посуду, не наполняя ее до краев. Растопить свиной жир и вылить в емкость со средством. При хранении в холодильнике состав на протяжении одного - двух месяцев сохраняет свои лечебные свойства. Перед растиранием смесь необходимо разогреть.
Ингредиентами данного средства для растирания являются:
- камфорное масло;
- столовый уксус (9 процентов);
- живичный скипидар;
- нашатырный спирт;
- свиной жир.
Водные процедуры на основе отваров лекарственных растений позволяют избавиться от мышечного напряжения, уменьшить боль и улучшить общее состояние пациента. Эффект от ванны сохраняется больше, если после процедуры нанести компресс или сделать растирание. Проводить этот вид лечения необходимо вечером перед отходом ко сну, так как ванны обладают расслабляющим действием.
Компонентами для ванн при спондилезе шейного отдела являются:
- березовые листья;
- конский каштан;
- хвоя (сосны, кедра, ели);
- ромашка;
- лаванда.
Рецепты народной медицины для внутреннего употребления
В зависимости от входящих компонентов употребляющиеся внутрь препараты обладают противовоспалительным, успокаивающим и болеутоляющим эффектом. Чтобы избежать осложнений и побочных эффектов от такого вида лечения, перед его началом следует посоветоваться с врачом. Также необходимо соблюдать правила, указанные в рецепте и общие рекомендации.
Принципами изготовления в домашних условиях средств для принятия внутрь являются:
- Приобретать лекарственные растения рекомендуется в специализированных пунктах, а не у физических лиц на рынках.
- Перед использованием нового компонента необходимо проверить, не вызывает ли он побочных эффектов. Для этого нужно употребить продукт в количестве одной трети от разовой дозы (если проверяются растения, из них следует приготовить отвар) и подождать 2 часа. Если состояние пациента не ухудшится, необходимо принять еще одну порцию исследуемого ингредиента (две трети от общего количества, указанного в рецепте). Окончательный результат можно будет определить к концу вторых суток. Если в рецепт входит несколько неиспробованных ранее продуктов, следует проверить переносимость каждого в отдельности.
- Для точного соблюдения дозировки следует измельчать сырье в соответствии с существующими нормами. Для листьев и травы рекомендуемый размер фракций составляет 5 миллиметров, для коры и корней – 3 миллиметра, для семян и плодов – 0,5 миллиметров.
- При приготовлении сборов следует использовать одни и те же измерительные емкости. Оптимальным вариантом являются кухонные электронные весы.
- Хранить препараты нужно в посуде, которая изготовления из стекла, керамики или фарфора, и обладает плотно закрывающейся крышкой.
- Для нагревания используется паровая баня, для запаривания – термос.
- Принимать средства народной медицины следует в соответствии с приведенными в рецепте указаниями, а не в хаотичном порядке.
Выраженным болеутоляющим действием обладает отвар, приготовленный из ивовой коры, березовых листьев и ягод бузины. Принимать данное средство следует по три раза в день, равномерно распределяя приготовленный за сутки до употребления объем настоя.
Растительными продуктами (норма указана в граммах), которые требуются для приготовления отвара, являются:
- кора ивы – 50;
- листья березы – 40;
- черная бузина (ягоды) – 10.
Другим рецептом, который помогает уменьшить боль при спондилезе шейного отдела, является настойка агавы американской. В состав этого растения входят вещества, способствующие снижению болезненной симптоматики спондилеза шейного отдела. Продукты на основе агавы не следует употреблять пациентам с хроническими расстройствами пищеварительной системы и во время беременности.
Чтобы приготовить настойку следует измельчить свежие листья агавы и соединить их со спиртом (70 процентов). Спустя неделю настаивания в темном месте состав нужно процедить и начать курс лечения. Принимать настойку следует по 3 раза в день, отмеривая 20 капель (половина чайной ложки) и разбавляя водой.
Настои для улучшения обмена веществ
Спондилез часто развивается на фоне нарушения обмена веществ. Для коррекции этого нарушения народная медицина предлагает чай из плодов шиповника, листьев брусники и черной смородины. Активные вещества этих компонентов стимулируют функциональность коры надпочечников и нормализуют обменные процессы. Чтобы приготовить напиток, необходимо в равных количествах смешать ингредиенты и запарить кипятком (500 миллилитров) 2 – 3 столовых ложки растительного сырья. Принимать чай нужно по два стакана в день, за 15 – 20 минут до еды.
Привести в норму обмен веществ при данном заболевании позвоночника поможет отвар сельдерея. Корень сельдерея длиной в 5 сантиметров следует натереть на мелкой терке и залить литром теплой кипяченой, но не горячей воды. Для достижения готовности настой следует поставить в темное место на 8 часов для настаивания. Употреблять напиток необходимо 3 раза в день за 15 – 20 минут до еды по 1 чайной ложечке.
Лекарственные напитки для удаления солей
Данный рецепт поможет уменьшить количество солевых отложений в суставах. Для приготовления настоя используется наиболее толстая часть корня подсолнуха в сухом виде. Сырье следует измельчить, залить водой из расчета 3 литра на стакан корней и поставить на несильный огонь. После того как начнется процесс кипения, емкость с корнями следует продержать на огне еще 3 минут. Выпить получившийся объем необходимо в течение 2 – 3 дней, принимая по полстакана чая перед каждым приемом пищи. Продолжительность лечения составляет месяц. За время этого периода необходимо отдавать предпочтение растительной пище, что ускорит процесс распада и вывода солей. Результаты употребления отвара станут заметны спустя 2 – 3 недели после употребления. Определить это можно по моче пациента, которая станет темного цвета. При завершении лечения моча становится более прозрачной.
Другим народным рецептом, который способствует выведению солей, является настой из марены.
Правилами приготовления данного средства являются:
- сухой корень марены (покупается в аптеке) необходимо залить стаканом воды;
- поставить состав на водяную баню и довести до кипения;
- продолжать слабое кипячение на протяжении 10 минут, после чего отвар нужно остудить и процедить;
- принимать напиток по 100 миллилитров по утрам, натощак.
Отвар из одуванчика лекарственного способствует растворению солевых отложений и восстановлению разрушенных тканей при спондилезе. Залитые водой сухие корни одуванчика (столовая ложка) довести до кипения на водяной бане и продержать 15 минут. Спустя час процедить напиток и пить теплым перед едой по одной трети стакана. При расстройствах желудочно-кишечного тракта использовать данный отвар не рекомендуется.
Спондилез грудного отдела позвоночника
При спондилезе грудного отдела позвоночника поражаются грудные сегменты позвоночного столба.Симптомы при грудном спондилезе
| Симптом | Механизм развития | Проявление симптома |
| Болевые ощущения в грудном отделе позвоночника | Разрастание остеофитов (костных наростов) на грудных позвонках приводит к сужению спинномозгового канала. Суженный канал сдавливает находящийся внутри него спинной мозг, что вызывает местные болевые ощущения. При движении давление увеличивается, вызывая усиление боли. Межпозвоночные грыжи (выпячивания межпозвоночных дисков) постоянно давят на межпозвоночные связки, раздражая болевые рецепторы. При движении связки растягиваются и болевые ощущения усиливаются. Длительные дистрофические процессы в суставах грудного отдела позвоночного столба и непрерывный рост остеофитов поддерживают местное воспаление тканей (связок, суставов, надкостницы и межпозвоночных дисков). | Боль появляется в грудном отделе позвоночника, чаще между лопатками. Она носит постоянный ноющий характер. Болевые ощущения особенно чувствительны в первой половине дня или после длительного покоя. Боль усиливается при поворотах тела или наклонах в различные стороны. Также отмечается усиление болевых ощущений при пальпации позвоночника в грудном отделе. |
| Болевые ощущения в области груди | Межреберные нервы отвечают за иннервацию грудной клетки (передней, задней и боковых поверхностях) и передней брюшной стенки. Остеофиты разрастаются у мест выхода межреберных нервов и сдавливают их. Сужение спинномозгового канала и постоянное разрастание остеофитов приводит к повреждению спинного мозга и его передних ветвей (межреберных нервов). | Боль возникает в зонах, иннервируемых межреберными нервами. Она может быть односторонней или в виде пояса. По характеру болевые ощущения могут быть:
|
| Нарушение чувствительности | Нервы грудного отдела спинного мозга иннервируют следующие участки кожи:
Сужение спинномозгового канала и постоянное разрастание остеофитов приводит к повреждению спинного мозга и его передних ветвей. | В областях иннервации грудных спинномозговых нервов наблюдается парестезия (нарушение чувствительности). Она характеризуется появлением онемения, «ползания мурашек», покалывания или жжения в руках и участках грудной клетки. Возможна и полная потеря чувствительности. |
| Ограничение подвижности в грудном отделе позвоночника | Прогрессивное разрастание остеофитов ведет к сращиванию смежных позвонков, уменьшая амплитуду движений. Болевые ощущения усиливаются при различных движениях туловища. По этой причине больной сам лимитирует движения в грудном отделе позвоночника. | Затрудняются или становятся невозможными повороты и наклоны туловища. |
| Ограничение подвижности верхних конечностей | Болевые ощущения усиливаются при различных движениях рук. По этой причине больной сам лимитирует движения верхних конечностей. | Больной с неохотой двигает рукой с пораженной стороны. Старается не делать резких движений, переносить тяжести или поднимать руки вверх. |
| Поражение внутренних органов | Остеофиты разрастаются у мест выхода спинномозговых нервов и сдавливают их. Сужение спинномозгового канала и постоянное разрастание остеофитов приводит к повреждению спинного мозга и его передних ветвей. | Могут появиться болевые ощущения в следующих органах:
При длительном течении болезни появляются нарушения работы указанных органов. |
| Тахипноэ (частое и поверхностное дыхание) | Глубокие вдохи и выдохи вызывают усиление болевых ощущений. По этой причине больной сам лимитирует движения грудной клетки. Однако поверхностное дыхание не заменяет полноценного газообмена в легких. | Дыхание становится поверхностным и учащенным (более 20 вдохов в минуту), особенно при усилении боли. |
| Нарушение сна | Постоянные болевые ощущения вызывают физический дискомфорт. Постоянные болевые ощущения приводят к психическому истощению организма. | Нарушения сна проявляются в виде:
|
| Искривление позвоночника | Чрезмерное разрастание остеофитов приводит к сращиванию смежных позвонков и деформации грудного отдела позвоночного столба. | У больных появляется грудной сколиоз разной степени тяжести. Также может наблюдаться сглаживание грудного кифоза (физиологического изгиба грудного отдела позвоночника). |
| Напряжение мышц спины | С целью уменьшить или предупредить боль организм пытается укрепить позвоночник и лимитировать в нем движения. Для этого укрепляется мышечный каркас верхней и средней части спины. | При пальпации верхней и средней части спины выявляются напряженные и уплотненные мышцы. |
| Поражение нижних конечностей | Сужение спинномозгового канала с длительным сдавливанием спинного мозга приводит к повреждению нижележащих нервных структур. В результате нарушается чувствительная иннервация нижних конечностей. | Появляется чувство онемения, «ползания мурашек», покалывания или жжения в ногах, вплоть до полной потери чувствительности, слабость в нижних конечностях, усталость в ногах при ходьбе. |
Медикаментозное лечение грудного спондилеза
В лечении грудного спондилеза используются такие группы лекарственных веществ как НПВС, миорелаксанты и хондропротекторы. Необходимо отметить, что медикаменты из группы хондропротекторов являются основными в лечении всех форм спондилеза.| Группа препаратов | Механизм лечебного действия | Как назначают |
| Нестероидные противовоспалительные средства (НПВС):
| Препараты данной группы угнетают синтез простагландинов (биологически активных веществ воспаления). Основными эффектами простагландинов являются:
| Все НПВС назначаются в минимальной дозе с постепенным ее увеличением. Все оральные препараты надо принимать после еды (спустя 30 – 40 минут). Обычно длительность лечения НПВС составляет не более двух – трех недель. Мелоксикам Прописывается в таблетках по 7,5 миллиграммов (1 таблетка) в день. Через пару дней дозу можно повысить до двух таблеток (15 миллиграмм) в день.В виде ректальных свечей мелоксикам прописывается по одной свече в сутки. При необходимости назначаются внутримышечные инъекции по 7,5 – 15 миллиграмм в сутки первые 2 – 3 дня с последующим замещением их таблетками. Индометацин Прописывается в виде таблеток по 1 таблетке 2 – 3 раза в сутки. Через 2 – 3 дня дозу увеличивают на 25 миллиграмм (1 таблетка) каждые 1 – 2 дня. Максимум в сутки не больше 150 миллиграмм.Данный препарат назначается и в виде ректальных свечей по 100 миллиграмм до двух раза в сутки. Ибупрофен В таблетках прописывается по 200 – 400 миллиграмм до 4 раз в день с повышением дозы до 600 миллиграмм в день. Однако не более 2400 миллиграмм в сутки. Можно применять и таблетки ретард – по одной таблетке дважды в сутки. Напроксен Используется в виде таблеток или ректальных свечей по 250 и 500 миллиграмм. Начинают с 1 – 2 таблетки либо свечи 2 раза в сутки. Через пару дней дозу увеличивают до 1000 – 1500 миллиграмм в день. |
| Хондропротекторы (вещества, защищающие хрящевую ткань):
| Улучшаются обменные процессы в хрящевой ткани суставов позвоночника. Хрящевая ткань постепенно восстанавливается и укрепляется позвоночник в целом. Уменьшаются болевые ощущения и увеличивается амплитуда движений. | Положительный эффект наблюдается после 2 – 3 недель лечения. Румалон Назначается только внутримышечно. Доза составляет 1 миллилитр в сутки каждые три дня, 25 инъекций. Либо по 2 миллилитра в сутки каждые три дня, 15 инъекций. Алфлутоп Назначается в виде ежедневных внутримышечных инъекций по 10 миллиграмм 20 дней. Артрадол Прописывается внутримышечно по 100 миллиграмм в сутки через день. При необходимости после четвертой инъекции доза увеличивается до 200 миллиграмм. Полный курс составляет 25 – 35 инъекций. |
| Миорелаксанты центрального действия:
| Обладают эффектом расслабления мускулатуры спины и грудной клетки. Препараты данной группы напрямую влияют на участки ЦНС (центральной нервной системы), которые отвечают за регуляцию тонуса мышц. Они прерывают передачу нервного импульса от ЦНС к мускулатуре, тем самым предупреждают мышечное сокращение. Релаксация мускулатуры способствует снижению боли и увеличению амплитуды движений. | Дозы и длительность лечения подбираются индивидуально. Тизанидин Принимается в таблетках. Изначально назначают по 6 миллиграмм в один прием либо разделяют на три приема. При необходимости дозу начинают увеличивать через 3 – 4 дня на 2 миллиграмма. В среднем, доза достигает 12 – 24 миллиграмм в сутки. Мидокалм В таблетках назначают по 50 миллиграмм трижды в сутки. Иногда дозу увеличивают до 300 – 450 миллиграмм в сутки.Можно принимать препарат и в виде инъекций. Внутривенно вводят по 100 миллиграмм один раз в сутки. Внутримышечные инъекции делают дважды в сутки по 100 миллиграмм. Баклофен Принимается в таблетках или ректальных свечах. Дозы зависят от степени выраженности мышечного спазма. Начинают с 5 миллиграмм 1 раз в день (при сильном спазме – 3 раза в день). Затем ежедневно добавляют по 5 миллиграмм до получения максимального эффекта. Наибольшая допустимая доза составляет 60 – 75 миллиграмм с сутки. |
| Антидепрессанты:
| Обладают успокоительным эффектом. Подавляется возбуждение ЦНС и повышается порог болевой чувствительности. Пропадает чувство страха перед болью, уменьшается сама боль, улучшается сон и психическое состояние. | Прописываются в малых дозах пациентам, страдающим выраженным болевым синдромом и раздражением ЦНС. Назначение и длительность терапии определяет только врач. Препараты принимаются перорально (внутрь) после еды. Дулоксетин Прописывается по одной капсуле (60 миллиграмм) в день. Амитриптилин Прописывается по одной таблетке (25 миллиграмм) до двух раз в сутки. Доксепин Прописывается по одной таблетке (25 миллиграмм) до двух раз в день. |
| Паравертебральные (околопозвоночные) блокады:
| Обладают местным анестезирующим эффектом. Новокаин и лидокаин останавливает генерацию болевого импульса и препятствует его проведение по нервным волокнам грудных нервов. Снимается спазм мышц спины, уменьшается боль в позвоночнике и вдоль сдавленных нервов. | К блокадам прибегают, только если выражен болевой синдром, с которым не справляются остальные медикаментозные средства. Используются растворы новокаина и лидокаина 0,5 – 1 процента. Анестезирующее вещество вводится в паравертебральные мышцы пораженной области в объеме до 50 – 60 миллилитров. Больной находится в лежачем положении. Врач пальпирует позвоночник, выявляя место с наибольшей болевой чувствительности. Затем постепенно продвигается игла примерно на 5 – 6 сантиметров вглубь и вводится анестетик. |
Физиотерапевтические методы лечения грудного спондилеза
| Физиопроцедура | Механизм лечебного действия | Как назначают |
| Массаж | Улучшается кровообращение в пораженной зоне, увеличивается амплитуда движений, уменьшается боль. | Назначается минимум 7 – 10 сеансов. Сеансы проводят каждый день либо через день. Один сеанс обычно длится 45 – 60 минут. |
| Электрофорез с новокаином | Под действием тока стимулируются и улучшаются обменные процессы в межпозвоночных суставах и мышцах грудного отдела позвоночника. А введение новокаина обеспечивает дополнительный обезболивающий эффект. | Назначается локально (на пораженную зону) по 5 – 7 сеансов (5 – 7 дней). Один сеанс длится 15 – 20 минут. |
| Магнитотерапия | Под действием магнитного поля стимулируются и улучшаются обменные процессы в межпозвоночных суставах и мышцах грудного отдела позвоночника. Восстанавливается хрящевая ткань, уменьшается воспаление и боль. | Назначается локально до двух сеансов в день. По длительности один сеанс занимает 10 – 20 минут. Терапевтический курс состоит из 5 – 10 сеансов. |
| Лазеротерапия | Под воздействием лазера стимулируется регенерация костной и хрящевой ткани, улучшается кровообращение. В результате подавляется воспалительный процесс и уменьшается боль. | Количество сеансов и частота назначается индивидуально. В среднем это 10 – 15 процедур, по 2 – 3 сеанса в неделю. По длительности один сеанс занимает 10 – 15 минут. |
| Иглорефлексотерапия (иглоукалывание) | Уколами специальных игл стимулируются особые биологически активные точки на спине человека. Таким образом, улучшается кровоснабжение в пораженных тканях и ускоряется процесс восстановления. Наблюдается выраженный успокаивающий эффект с уменьшением боли. | Назначается по 15 – 20 сеансов с промежутками между сеансами в 5 дней. Длительность одной процедуры составляет 30 – 45 минут. |
| Гирудотерапия (лечение пиявками) | Слюна пиявок содержит особые вещества, которые стимулируют кровообращение в пораженной зоне и помогают восстанавливать хрящевую и костную ткань позвоночника. Также уменьшается болевой синдром. | Пиявки прикладываются к коже на уровне поражения позвоночника. Длительность процедуры составляет от 15 до 30 минут. Курс терапии составляет 5 – 7 сеансов с промежутками между ними по пять дней. |
Массаж при грудном спондилезе
 Массаж при спондилезе грудного отдела позвоночника назначается для уменьшения болей и нормализации кровообращения шеи, рук и спины. Также массирование грудного отдела позволяет избавиться от мышечной усталости, что благоприятно сказывается на самочувствии больного. Назначать массаж должен врач, учитывая общее состояние пациента и клиническую картину заболевания. Абсолютным противопоказанием для проведения массажа является острое течение заболевания. Также существует ряд заболеваний, при которых мануальная терапия не рекомендуется.
Массаж при спондилезе грудного отдела позвоночника назначается для уменьшения болей и нормализации кровообращения шеи, рук и спины. Также массирование грудного отдела позволяет избавиться от мышечной усталости, что благоприятно сказывается на самочувствии больного. Назначать массаж должен врач, учитывая общее состояние пациента и клиническую картину заболевания. Абсолютным противопоказанием для проведения массажа является острое течение заболевания. Также существует ряд заболеваний, при которых мануальная терапия не рекомендуется.Расстройствами, при которых массаж не проводится, являются:
- новообразования злокачественного и доброкачественного типа;
- гипертония в 3 степени;
- повышенная чувствительность кожных покровов;
- болезни кожи;
- патологии сердечно-сосудистой системы;
- предрасположенность к кровоизлияниям;
- острые воспалительные процессы;
- лихорадка.
Виды массажа при грудном спондилезе
В зависимости от зоны и метода воздействия различают несколько техник мануальной терапии. Пациенту может проводиться определенный тип массажа или применяться в комплексное воздействие нескольких методик. Любой массажный сеанс можно условно разделить на две части. В начале действия массажиста направлены на устранение мышечного напряжения и расслабление пациента. Далее целью манипуляций специалиста является улучшение трофики (процессы питания клеток) тканей и снижение болевых ощущений больного.
Вне зависимости от вида назначенного массажа проведение процедур должно осуществляться в соответствии с рядом правил, соблюдать которые должны как пациент, так и массажист.
Принципами проведения мануальной терапии при грудном спондилезе являются:
- продолжительность курса не должна превышать 15 процедур;
- рекомендуемая длительность сеанса составляет 15 – 20 минут;
- первые процедуры должны проводиться в щадящем и укороченном режиме; по мере привыкания сила и продолжительность воздействия увеличивается;
- все приемы проводятся в соответствии с движением лимфы – снизу вверх;
- пауза перед массажем и приемом пищи должна быть не менее 2 часов;
- по завершении процедуры следует отдохнуть, если существует возможность – принять душ.
- классический;
- рефлекторно-сегментарный;
- восточный;
- самомассаж.
Данная разновидность массажа является самой распространенной и широко используется в государственных клиниках. В зависимости от техники выполнения различают ручной и аппаратный массаж. При выполнении массажа руками проводится последовательное воздействие на область спины, рук, груди и шеи.
Массажными приемами при выполнении этого вида процедур являются:
- Поглаживание – проводится с помощью ладоней по всем направлениям.
- Растирание – выполняется при помощи пальцев и может быть прямолинейным, кругообразным или спиралевидным. Также растирание проводится ребром ладони и основанием кисти. В ходе данных манипуляций достигается покраснение кожи.
- Разминание – является основным этапом массажа, так как при его выполнении осуществляется воздействие на глубокорасположенные мышцы.
- Вибрация – представляет собой заключительный этап массажа, который выполняется такими приемами как рубка, поколачивание, похлопывание.
Рефлекторно-сегментарный массаж
Данный вид мануальной терапии подразумевает воздействие не на всю область массируемой части тела, а на специальные зоны (рефлексогенные). Точки максимальной чувствительности определяются массажистом путем пальпации или при помощи специального шарика. Также может использоваться тупой конец иглы. Стимуляция таких точек приводит к уменьшению болевых ощущений и нормализации состояния пациента.
Восточный массаж при спондилезе грудного отдела
Восточный массаж – группа, которая включает в себя несколько разновидностей мануальной терапии. Основной отличительной характеристикой этого вида процедур является щадящее воздействие на организм, что позволяет проводить более длительные процедуры (от одного до нескольких часов).
Видами восточного массажа являются:
- Тайский – техника точечного массажа, при которой мастер оказывает воздействие на 10 основных рефлексогенных точек на теле пациента при помощи пальцев рук. Также существует разновидность массажа, которая выполняется ногами.
- Цигун – древний китайский массаж, принцип которого заключается в оказании мягкого воздействия на расположенные вокруг пупка зоны.
- Су-джок – направление нетрадиционной медицины, основанное в Южной Корее, заключающееся в оказании воздействия на биологически активные точки, находящиеся на стопах и ладонях человека.
- Ломи-ломи – гавайский вид массажа, выполнение которого совмещается со специальными дыхательными упражнениями, которые осуществляет пациент под контролем мастера. Первый сеанс такой мануальной терапии продолжается не менее 3 часов.
- Шиацу – вид японского точечного массажа. Отличием этой разновидности является тот факт, что раздражение рефлексогенных точек осуществляется не при помощи массирования, а путем нажатия на нее большим пальцем.
- Широдхара – индийская техника массирования пациента в 4 руки. Особенностью этого массажа является процедура, при которой больному на область третьего глаза выливается теплое растительное масло.
- Гуаша – разновидность китайского массажа, выполняющаяся в рефлекторно-сегментарной технике при помощи небольшой пластинки, которой массажист надавливает на биологически активные точки на теле пациента.
При отсутствии возможности посещать специалиста по мануальной терапии пациент может выполнять массаж самостоятельно. Также самомассаж рекомендуется в качестве дополнительного мероприятия при лечении спондилеза.
Этапами выполнения данной процедуры являются:
- Поглаживание – необходимо сесть на стул и завести правую руку назад. Дотянувшись до последнего шейного позвонка, следует поглаживать спину по направлению снизу вверх, осуществляя несильные надавливания пальцами. Через 4 – 5 минут следует сменить правую руку на левую.
- Растирание – для выполнения этого этапа следует использовать махровое полотенце, которое нужно скрутить жгутом. Обхватить полотенце за края обеими руками и растирать спину в продольном и поперечном направлении.
- Надавливание – пациенту следует встать на колени, наклонить корпус вперед и завести руки за спину. Ладони сжать в кулак и совершать поступательные надавливания сначала с одной, потом с другой стороны позвоночника.
Спондилез поясничного отдела позвоночника
Чаще всего спондилез поясничного отдела протекает с поражением крестцовых позвонков. В этом случае идет речь о пояснично-крестцовом спондилезе. Симптомы неосложненного спондилеза долгое время не дают о себе знать. Как правило, поражаются 4 и 5 поясничные позвонки.Симптомы поясничного спондилеза
| Симптом | Механизм развития | Проявление симптома |
| Боль в области поясницы | Боль возникает вследствие раздражения передней продольной связки остеофитами, а также из-за сдавливания корешков спинномозговых нервов. Также растущие и выходящие за пределы тела позвонка костные разрастания уменьшают межпозвоночные отверстия, в результате чего происходит сдавливания корешков спинномозговых нервов. | Боль локализуется в поясничном отделе, а при пояснично-крестцовом спондилезе затрагивает еще копчиковую область. По характеру боль ноющая, постоянная. Если же развивается грыжа диска, то она становится простреливающей. Чаще всего боль возникает при длительном стоянии или ходьбе. Ослабевает она при положении тела в позе эмбриона. В такой позиции раздражение передней связки остеофитами уменьшается. |
| Скованность поясничного отдела | Скованность является результатом мышечного спазма, который возникает компенсаторно с целью уменьшить подвижность этого отдела позвоночника. На поздних стадиях болезни к мышечному спазму присоединяется скованность, обусловленная анкилозом (сращиванием) позвонков. Развитие анкилоза вызвано образованием костной скобы, которая блокирует движения в позвоночнике. | Скованность поясничного отдела ограничивает движения пациента, сказываясь на его качестве жизни. При образовании массивных скоб двигательная активность ограничивается настолько, что самообслуживание человека становится невозможным. |
| Нарушение чувствительности соответствующих сегментов | Этот симптом связан с компрессией чувствительных волокон, которые идут в составе задних корешков. Также это может быть следствием компрессии всего нерва, в котором проходят и двигательные, и чувствительные волокна. | Нарушение чувствительности проявляется в ее снижении или же в появлении таких ощущений как покалывание, онемение, похолодание. Эти симптомы охватывают поясничную и ягодичную область, а также кожные покровы нижних конечностей. Ветви первого и второго поясничного нерва образуют бедренно-половой нерв, который иннервирует область промежности. Поэтому, если происходит компрессия этих ветвей, то утрата чувствительности проявляется и на половых органах. |
| Перемежающаяся хромота (боль в икроножных мышцах во время ходьбы, которая вынуждает останавливаться и делать перерыв) | Механизм образования этого симптома связан со спазмом сосудов и трофическими изменениями в поясничном отделе. Из-за резкого сужения сосудов кровь прекращает поступать в мышечную ткань. Молочная кислота, которая образуется при кислородном голодании тканей, раздражает нервные окончания и провоцирует болевой симптом. | Боль возникает во время ходьбы. Она сопровождается локальным напряжением икроножных мышц и ощущением резкой слабости. Боль ослабевает, если во время остановки нагнуть туловище вперед. Это объясняется расслаблением продольной связки позвоночника и уменьшением натяжения. |
Медикаментозное лечение поясничного спондилеза
 В лечении поясничного спондилеза, как и в лечении других форм этой патологи, действует принцип комплексности. Лечение должно совмещать различные методы (и медикаментозный, и физиотерапевтический), однако применять их следует в определенные периоды. В остром периоде болезни не рекомендуется прибегать к физиопроцедурам, поскольку мышечный спазм и резкая боль могут усилиться. На этом этапе рекомендуется медикаментозный подход к лечению.
В лечении поясничного спондилеза, как и в лечении других форм этой патологи, действует принцип комплексности. Лечение должно совмещать различные методы (и медикаментозный, и физиотерапевтический), однако применять их следует в определенные периоды. В остром периоде болезни не рекомендуется прибегать к физиопроцедурам, поскольку мышечный спазм и резкая боль могут усилиться. На этом этапе рекомендуется медикаментозный подход к лечению.При выраженном болевом синдроме назначаются обезболивающие средства. Назначение противовоспалительных средств оспаривается многими специалистами. Поскольку спондилез не является воспалительным заболеванием, то и не целесообразно назначать противовоспалительные средства. В то же время, медикаменты из этой группы обладают выраженным обезболивающим эффектом, поэтому назначение НПВС может быть оправдано этим эффектом. Медикаменты не устраняют причину спондилеза (нарушенный метаболизм и дистрофия в дисках), а лишь облегчают симптомы. Поэтому подходить к выбору медикамента необходимо, только после того как изучены все противопоказания к этим препаратам.
| Группа препаратов | Механизм лечебного действия | Как назначают |
| Обезболивающие препараты из группы НПВС, а также комбинированные анальгетики:
| Препараты этой группы оказывают мощный анальгетический эффект. Благодаря некоторым компонентам, которые входят в их состав, наряду с обезболивающим эффектом оказывают и седативный. Кофеин, входящий состав пливалгина, также нормализует сосудистый тонус. | Кеторолак По 10 мг каждые 6 – 8 часов. Максимально 40 мг (4 таблетки) в сутки. Артротек Назначается по одной таблетке два раза в день. Благодаря входящему в его состав мизопростолу, частота побочных реакций значительно меньше. Пливалгин По одной таблетке 3 раза в день. Благодаря входящему в состав кодеину, препарат оказывает выраженное обезболивающее действие, а благодаря фенобарбиталу оказывает и седативный эффект. |
| Вазоактивные препараты:
| Препараты из этой группы обладают вазодилатирующим эффектом, то есть расширяют сосуды. В расширенных сосудах улучшается кровоток. Также они участвуют в качестве ферментов во многих окислительно-восстановительных реакциях. Аскорбиновая кислота, или же витамин С, является главным витамином суставов, так как стимулирует синтез компонентов межпозвоночного диска. | 1-процентный раствор никотиновой кислоты По одной инъекции внутримышечно в день, на протяжении 10 дней.Для предупреждения гепатотоксичности (повреждения печени), необходимо употреблять продукты, богатые метионином (творог, сыр). Ксантинола никотинат В виде инъекций препарат вводят по 2 – 4 мл 15-процентного раствора в день глубоко в мышцу. Аскорбиновая кислота По 1 мл 5-процентного раствора глубоко в мышцу. Также препарат можно применять в драже по 50 – 100 мг в день. Максимальная суточная доза 500 мг. |
| Витаминно-минеральные комплексы:
| Лекарственные средства этой группы укрепляют соединительную ткань и улучшают подвижность в суставах. Витамин С, входящий в состав некоторых из них, стимулирует синтез коллагеновых волокон, которые входят в межпозвоночный диск. | Флексиново По одной капсуле утром и вечером на протяжении 2 – 3 месяцев. ВИТАБС артро По одно таблетке дважды в день. На протяжении лечения следует употреблять достаточное количество жидкости. |
| Миорелаксанты:
| Снимает напряжение поясничных мышц и устраняет болевой синдром, вызванный их спазмом. | По одной инъекции (2 мл) два раза в сутки в течение 5 дней. |
| Препараты, способствующие восстановлению тканей:
| Препараты этой группы повышают способность тканей к восстановлению. Также предотвращают развитие тромбозов. | Экстракт алоэ По одному мл подкожно в течение 15 – 20 дней. Контрактубекс Препарат применяется местно. На область поясницы и/или копчиковую область наносят 0,5 – 1 см геля и растирают. Длительность лечения – минимум месяц. |
Различные методы физиотерапевтического лечения совместно с лечебной физкультурой являются основными при поясничном спондилезе. В первую очередь, они направлены на укрепление поясничных мышц и улучшение в них кровоснабжения.
Физиотерапевтические методы лечения поясничного спондилеза
| Физиопроцедура | Механизм лечебного действия | Как назначают |
| Иглорефлексотерапия | При проведении данной процедуры пациенту в определенные точки на теле вводятся иглы. Некоторые разновидности лечения подразумевают дополнительную стимуляцию с помощью механических или электрических импульсов. Результатом лечения является эффективное снижение уровня болевых ощущений. | Курс иглорефлексотерапии составляет от 6 до 15 сеансов, при продолжительности каждого не более 30 минут. |
| Вакуумная терапия | Специальная массажная методика, в ходе которой применяются банки различных форм и размеров. Данный терапевтический прием способствует выводу токсинов, лучшему снабжению тканей кровью и улучшению функциональности связочного аппарата. | Массирование банками проводится 15 – 20 минут. Проводятся сеансы через день, на протяжении 2 недель. |
| Душ Шарко | Водная процедура, при которой пораженные области массируются потоком воды. Данное лечение способствует наступлению положительных изменений и нормализации состояния пациента. | Проводятся водные процедуры через день, в общем количестве от 10 до 15 штук. |
| Электромиостимуляция | Воздействие электрических импульсов различной интенсивности устраняет причину болевых ощущений и способствует улучшению мышечного питания. | Курс лечения проводится по определенной схеме, где каждой группе мышц отводится определенное время воздействия. Лечение включает в себя от 20 до 25 процедур. |
| Электрофорез | Способ эффективного введения лекарственных препаратов через поверхность кожных покровов при помощи гальванического тока. При электрофорезе снижается вероятность побочных эффектов, так как лекарства вводятся в обход пищеварительного тракта. | Процесс ввода препарата занимает от 5 до 20 минут. Проводятся данные мероприятия ежедневно или через день, курсом по 15 – 20 процедур. |
| Фонофорез | Данный способ предполагает комбинированное воздействие лекарственных препаратов и ультразвука. В результате процедур улучшается кровоснабжение и купируются воспалительные процессы. | Воздействие ультразвуком проводится ежедневно по 10 – 15 минут. Лечебный курс включает в себя от 12 до 15 сеансов. |
| Лечение теплом | В процессе термотерапии активизируются обменные процессы, быстрее рассасываются и выводятся из организма продукты распада. Под воздействием тепла улучшается мышечная функциональность и уменьшаются дискомфортные ощущения пациента. | Систематичность проведения процедур и их продолжительность зависит от выбранного метода воздействия и состояния пациента. В большинстве случаев пауза между сеансами должна быть не менее 1 дня. |
| Грязелечение | Процедуры с использованием лечебных грязей активизируют отток лимфы и крови в мышечных тканях, в результате чего исчезает скованность и зажатость мышц. | Для достижения оздоровительного эффекта необходимо провести не менее 10 процедур, длительность которых составляет 30 – 45 минут. |
| Ванны | Водные процедуры с использованием лечебных компонентов (соли, травы, минеральная вода) оказывают общее успокаивающее действие, а также способствуют устранению спазмов и уменьшению боли. | Процедура в зависимости от типа используемых лечебных средств может длиться от 15 до 25 минут. Курс лечения включает от 10 до 15 ванн. |
| Магнитотерапия | Воздействие магнитного поля на поясничную зону ускоряет восстановительные процессы поврежденных тканей. Также данное лечение способствует устранению болевых симптомов. | В зависимости от течения заболевания могут быть назначены от 1 до 2 процедур в день. Лечебный курс включает в себя от 100 до 200 минут, которые разбиваются на 5 – 10 сеансов. |
| Ультразвуковая терапия | Влияние ультразвуковых волн на организм заключается в улучшении движения крови и лимфы, устранение отечности и зажатости тканей. | Одна процедура не превышает по длительности 15 минут. Курс ультразвуковой терапии составляет от 7 до 15 процедур. |
| Гирудотерапия | Лечение пиявками, благодаря содержащимся полезным веществам в их слюне, позволяет быстро устранить болезненные симптомы спондилеза и улучшить состояние пациента. | Продолжительность лечения определяется специалистом и может составлять 5 – 7 процедур. Длительность сеанса зависит от характера поражения позвоночника и может составлять от 10 до 30 минут. |
Массаж при поясничном спондилезе
При поясничном спондилезе массаж часто включается в комплексное лечение. Назначается мануальная терапия пациентам с любой стадией расстройства, кроме острой формы. В сочетании с физиотерапевтическими процедурами, лечебной физкультурой и лекарственными препаратами массаж способствует увеличению эффективности лечения.Целями массажа при воспалении позвоночника поясничного отдела являются:
- снижение болевых ощущений;
- улучшение циркуляции крови и обмена веществ в зоне локализации боли;
- расслабление мышечных тканей;
- повышение общего тонуса пациента.
Расстройствами, при наличии которых не рекомендуется массаж поясничного отдела, являются:
- повышенная температура;
- воспалительные процессы любой локализации;
- грибок, гнойники и другие поражения кожи;
- туберкулез (активная форма);
- опухоли;
- варикозная болезнь;
- воспаления лимфатических узлов;
- венерические заболевания в острой форме;
- кровотечения;
- остеомиелит.
Нормами, которые следует соблюдать при массаже поясничного отдела, являются:
- Положение пациента – лежа на твердой поверхности. Для выполнения ряда приемов массажист может попросить больного сесть на стул или в специальное массажное кресло.
- Области воздействия – во время процедуры проводится воздействие только на мягкие ткани, проработка позвоночника запрещена. Массируется не только поясница, но и ягодицы, бедра, крестец.
- Последовательность – первые процедуры необходимо проводить в щадящем режиме, постепенно увеличивая силу приемов.
- Длительность сеанса – определяется в индивидуальном порядке и зависит от используемой техники массажа и самочувствия больного.
- Траектория движений – все движения осуществляются по направлению движения лимфы – снизу вверх.
- Систематичность – курс лечебного массажа включает в себя 10 – 15 процедур.
- Подготовка – за два часа до сеанса пациенту следует отказаться от принятия пищи.
Традиционный массаж при спондилезе поясничного отдела
При массировании пациента массажист использует различные приемы, ориентируясь на локализацию и силу боли. Вне зависимости от применяемой техники, сеанс мануальной терапии состоит из трех, последовательно выполняемых этапов. Вначале массажист разогревает тело пациента, используя поглаживание и растирание, для усиления кровообращения и предотвращения болевых ощущений. Далее применяются различные техники для проработки и укрепления мышц. Для этого используются разминание, поколачивание и другие массажные приемы. Завершающим этапом является релаксация пациента, для которой мастер осуществляет средней интенсивности воздействия на массируемые части тела.
Основными приемами при проведении массажа поясничного отдела являются:
- поглаживающие движения;
- растирание больной зоны;
- разминание мышц;
- вибрирование.
Поглаживание
При поглаживании руки массажиста осуществляют скользящие движения по поверхности кожи с различной интенсивностью надавливания, не собирая при этом ее в складки. Этот прием активизируются обменные процессы, усиливается отток крови и лимфы, повышается мышечный тонус.
Видами поглаживания и методами их выполнения при массаже поясничного отдела являются:
- плоскостное – выполняется прямой кистью;
- глубокое – ладони накладываются одна на другую;
- гребнеобразное – осуществляется фалангами полусогнутых пальцев.
Выполняя данный прием, массажист производит сдвигание, растяжение и другие манипуляции с кожей в различных направлениях. Растирание способствует улучшению подвижности и эластичности мышц.
Видами и методами реализации растирания при массаже поясницы являются:
- круговое – проводится подушечками пальцев, при этом кисть упирается на основании ладони;
- спиралевидное – выполняется локтевым краем кисти;
- пилообразное – расположенными вертикально по отношению к массируемой зоне ладонями массажист выполняет пиление в противоположных направлениях.
Данный прием оказывает основное воздействие на массируемые зоны. Разминание содействует повышению обмена веществ в мышцах, в результате чего уходит напряжение, улучшается сократительная функция. Процесс выполняется в несколько приемов. Сначала руки массажиста фиксируют массируемую зону, после чего осуществляется сдавливание, сжимание и раскатывание.
Вибрация
Различные техники вибрации успокаивают нервную систему пациента.
Способами выполнения данного приема являются:
- Ввинчивание – массажист ставит кисти на крестец и начинает осуществлять движения кругового и ввинчивающегося типа.
- Сотрясание таза – при помощи ладоней массажист совершает средней интенсивности колебательные движения зоны, расположенной между нижними ребрами и подвздошной костью (самая крупная тазовая кость).
- Смещение кожи – кончиками пальцев мануальный терапевт прорабатывает мышцы ягодиц, проводя трение с небольшим смещением. Также может использоваться трение с вибрацией.
- Прерывистое вибрирование – заключается в нанесении ударов, которые могут осуществляться кончиками полусогнутых пальцев, ладонью или кулаком.
- Похлопывание – массажист делает хлопки одной или обеими ладонями. Для смягчения удара пальцы сгибаются, образуя воздушную подушку.
Точечный массаж представляет собой процедуру, при которой воздействие осуществляется на биологически активные точки. Среднее время работы с каждой зоной не превышает 2 минут. Подушечками пальцем выполняются вращательные движения с постепенным увеличением их интенсивности. Также может проводить вывинчивание точки, а в местах наибольшего давления массажист осуществляет легкую вибрацию. Начинается массаж с проработки здоровых областей с последующим переходом на больные зоны. Проводится массаж на крестце, ягодичных мышцах и гребнях подвздошных костей. Для того чтобы снять напряжение и подготовить пациента к массажу, в некоторых случаях массируемые зоны прогреваются при помощи грелки. Количество точек и интенсивность воздействия определяются массажистом в зависимости от состояния пациента. Точечный массаж может выполняться самостоятельно или в совокупности с приемами классической мануальной терапии.
Самомассаж при спондилезе поясничного отдела
Самостоятельное выполнение некоторых массажных приемов поможет уменьшить боль и повысить эффективность лечения данного заболевания.
Способами самостоятельного массирования поясницы являются:
- круговые движения ладонями до появления тепла;
- растирание мышц ладонями с сомкнутыми пальцами во встречном направлении;
- растирание костяшками пальцев;
- легкое массирование болевых точек;
- растирание кулаками мышц в поперечном направлении в области поясницы и верхней части ягодиц.
Что такое распространенный спондилез позвоночника?
 Распространенный спондилез - это спондилез, при котором поражается два и более отдела позвоночника. Считается, что «классический» спондилез ограничивается одним отделом позвоночника, чаще всего - шейным. Распространенный, или же, как его еще называют, тотальный, спондилез является неблагоприятной формой. Часто он развивается на фоне уже имеющихся патологий позвоночника, например, на фоне остеопороза или грубых метаболических нарушений. Также неотъемлемым условием для развития такой злокачественной формы спондилеза является продолжение действия нагрузок на позвоночник.
Распространенный спондилез - это спондилез, при котором поражается два и более отдела позвоночника. Считается, что «классический» спондилез ограничивается одним отделом позвоночника, чаще всего - шейным. Распространенный, или же, как его еще называют, тотальный, спондилез является неблагоприятной формой. Часто он развивается на фоне уже имеющихся патологий позвоночника, например, на фоне остеопороза или грубых метаболических нарушений. Также неотъемлемым условием для развития такой злокачественной формы спондилеза является продолжение действия нагрузок на позвоночник.Изначально патологический процесс затрагивает один или два сегмента одного отдела. Однако впоследствии он быстро распространяется на другие. По течению такой спондилез является быстропрогрессирующим. При этом происходит не только дальнейшее развитие дистрофического процесса в дисках, но и рост остеофитов. Костные разрастания нарастают и становятся мощнее, сковывая позвонки все больше.
Симптомы распространенного спондилеза зависят от отделов, которые при этом поражаются. Чаще наблюдается поражение тех отделов, на которые оказывается наибольшая нагрузка. При этом наблюдается не локальная боль, а диффузная, которая затрагивает весь позвоночник. Болезненные ощущения мучают пациента постоянно и на протяжении всего дня. Нередко они сопровождаются грубыми сосудистыми нарушениями в бассейне спинномозговых артерий. Нередко в этих случаях врач прибегает к назначению наркотических анальгетиков (трамадол). Постоянные боли взвинчивают человека, снижая его эмоциональный фон. Поэтому неотъемлемым становится назначение антидепрессантов (дулоксетин). К основным симптомам спондилеза присоединяется бессонница, снижение аппетита. Скованность и ограниченная подвижность позвоночника очень быстро снижают работоспособность человека, ограничивая его социальную адаптацию.
Распространенная форма спондилеза встречается крайне редко.
Хирургическое лечение спондилеза
 При лечении спондилеза к оперативным методам прибегают крайне редко и по строгим показаниям.
При лечении спондилеза к оперативным методам прибегают крайне редко и по строгим показаниям.Хирургическое лечение при спондилезе показано в следующих случаях:
- отсутствие положительного эффекта на консервативный метод лечения, который проводился более 2 – 3 месяцев;
- сохраняется выраженный болевой синдром, который не купируется консервативными методами;
- появляется нестабильность позвоночника с риском травмирования нервных структур (спинного мозга и его корешков);
- присутствует компрессия спинного мозга с выраженными неврологическими симптомами (нарушение работы сфинктеров мочевого пузыря и кишечника, парезы и параличи с потерей подвижности);
- наблюдаются выраженные симптомы компрессии корешков спинного мозга (острые боли вдоль нервов, парезы и параличи);
- появилась грыжа межпозвоночного диска.
Выполнение хирургического лечения спондилеза
Основной целью хирургического лечения при спондилезе является устранение компрессионного фактора и стабилизация позвоночного столба. Существует множество видов хирургических манипуляций на позвоночнике, которые выполняются с этой целью. Варианты хирургических манипуляций с целью декомпрессии (высвобождения) защемленных нервных структур
| Вариант хирургической манипуляции | В чем заключается |
| Фораминотомия | Расширяется костное отверстие, через которое выходит сдавленный нервный корешок из спинномозгового канала. |
| Ламинэктомия | Спиливается или срезается фрагмент позвонка с разросшимися остеофитами, который сдавливает нервные структуры. |
| Ламинотомия | Расширяется отверстие спинномозгового канала в позвонке, тем самым устраняется сдавливание спинного мозга и его корешков. |
| Дискэктомия | Удаляется часть разрушенного или деформированного межпозвоночного диска или весь диск целиком. |
| Корпэктомия | Удаляется фрагмент позвонка и межпозвоночные диски, которые сдавливают спинной мозг. |
Декомпрессионная техника оперативного вмешательства дополняется хирургической стабилизацией позвоночного столба.
Варианты хирургических манипуляций с целью стабилизации позвоночного столба
| Вариант хирургической манипуляции | В чем заключается |
| Спондилодез (сращение смежных позвонков) | Сращивание позвонков между собой осуществляют при помощи различных металлических скоб, прутов, пластин и шурупов. Также используется метод пересадки костной ткани. Обычно к сращению позвонков прибегают при спондилезе шейного и поясничного отдела, так как они обладают наибольшей подвижностью. |
| Замена межпозвоночного диска искусственным имплантом. | Удаляется разрушенный или деформированный межпозвоночный диск и устанавливается искусственный имплант на его место. |
| Замена межпозвоночного диска аутотрансплантатом. | Удаляется разрушенный или деформированный межпозвоночный диск и устанавливается аутотрансплантат на его место. Аутотрансплантатом выступает кусочек собственной кости пациента. Этот фрагмент вырезают из подвздошной кости. |
Все хирургические вмешательства на позвоночный столб производятся посредством заднего либо переднего доступа. Задний доступ является наиболее предпочтительным и применяется в большинстве случаев. К переднему доступу прибегают в случае сдвига или выпячивания межпозвоночного диска вперед. В этом случае появляется необходимость проведения декомпрессии спинного мозга путем дискэктомии или корпэктомии.
Хирургическое лечение спондилеза с задним доступом
Во время операции больной находится в лежачем положении, на животе. После погружения пациента в сон хирург скальпелем выполняет разрез на коже около 10 сантиметров в длину по средней линии спины. Разрез должен быть произведен на уровне поврежденных структур позвоночного столба. Все мышечные волокна отодвигаются в стороны при помощи хирургических ретракторов (специальных инструментов-крючков), и оголяются костные структуры позвоночника. Затем выполняются все необходимые манипуляции для декомпрессии спинного мозга или его корешков (фораминотомия, ламинэктомия, ламинотомия). Для стабилизации позвоночника производят спондилодез при помощи металлических фиксаторов (титановых пластин, болтов или спиц). Обязательно скрепляются все позвонки, которые находятся рядом с поврежденным позвонком. После удаления мышечных ретракторов накладывают непрерывный шов на хирургическую рану.
В настоящее время все чаще используется миниинвазивный метод хирургического лечения. Хирург работает с использованием микроскопа и микроинструментов. Хирургический разрез составляет 2 – 4 сантиметра. При таком виде операций уменьшается риск травматизации окружающих тканей и укорачивается период заживления раны.
Хирургическое лечение спондилеза с передним доступом
Во время операции больной находится в лежачем положении на спине. Выбор места разреза зависит от поврежденного позвонка. При спондилезе шейного отдела производится поперечный разрез вдоль естественных складок шеи. Отодвигаются все мышечные и сосудистые структуры шеи. При необходимости некоторые мышцы рассекаются.
При грудном спондилезе доступ осуществляется на уровне грудной клетки.
Рассекается кожа и подкожная клетчатка с левой стороны на уровне 10 – 11 ребра. Отделяются межреберные мышцы и ретракторами раздвигаются ребра. Отделяется брюшина с органами вниз, а диафрагма кверху.
При спондилезе поясничного отдела позвоночника выполняют надрез на передней брюшной стенке с левой стороны. Длина разреза в среднем достигает 10 – 14 сантиметров. Отодвигаются в сторону прямые мышцы живота при помощи ретракторов. Все органы брюшной полости отодвигаются также в сторону и оголяется позвоночник.
После оголения костных структур позвоночника выполняются все необходимые манипуляции для декомпрессии спинного мозга или его корешков (дискэктомия, корпэктомия). Для укрепления и стабилизации позвоночника производят спондилодез либо вставляют имплант межпозвоночного диска.
Виды анестезии при хирургическом лечении спондилеза
При хирургическом лечении спондилеза в большинстве случаев проводится общая анестезия, которая в данном случае обладает рядом положительных качеств.Основными положительными качествами общей анестезии являются:
- полное устранение любых реакций больного на внешние раздражители, в том числе и на болевые;
- полное отключение сознания больного и амнезия на период операции;
- высокая безопасность для больного;
- легко контролируется глубина анестезии;
- полное обездвиживание больного становится благоприятным условием для спокойной и быстрой работы хирурга.
При хирургическом лечении поясничного спондилеза в некоторых случаях возможно применение региональной (спинальной) анестезии. Чаще всего она применяется при миниинвазивных процедурах по удалению межпозвоночных грыж, ламинотомии и фораминотомии в нижних позвонках поясничного отдела.
Региональная анестезия заключается во введении анестезирующего вещества в спинномозговой канал. В результате этого теряется вся чувствительность, и расслабляется мускулатура тела ниже места введения анестетика. Данный вид анестезии обладает некоторыми минусами, благодаря которым он остается на втором плане в ряде выбора анестезии при операциях на позвоночнике.
Основные минусы региональной анестезии при хирургическом лечении спондилеза:
- требуется высокая квалификация анестезиолога в выполнении спинальной пункции;
- эффект от региональной анестезии наступает не ранее получаса с момента введения анестетика;
- сложно подобрать необходимое количество анестезирующего вещества для достижения адекватного эффекта;
- больной остается в сознании.
Сроки реабилитации после хирургического лечения спондилеза
Длительность периода реабилитации после хирургического лечения спондилеза зависит от объема проведенной операции.В среднем период реабилитации больных длится 3 – 4 месяца. В первую неделю после операции следует исключить большие физические нагрузки и длительное нахождение в сидячем положении. По возможности нужно стимулировать больного начать ходить как можно раньше (желательно со 2 – 3 дня). Больной должен носить специальный корсет, который поддерживает позвоночник в период восстановления и заживления. Для укрепления мышечного каркаса спины назначается лечебная гимнастика. Через полторы – две недели после операции пациент может выполнять свои обычные дела, но без больших физических нагрузок. Через 2 – 3 месяца пациентам позволяется вернуться к обычной физической активности.
При миниинвазивном методе хирургического лечения спондилеза сроки реабилитации укорачиваются до нескольких недель. По окончании первой недели после операции уже допускаются обычные физические нагрузки.
Спондилез
Упражнения для осанки: снимаем спазмы и скованность в грудном отделе, плечах и шее
Как проявляется грыжа позвоночника?
Что болит - поясница или почки?
Болит шея. Какие опасности?
Что с Вами будет, если постоянно сидеть?
Грыжа Шморля причины появления
Как вылечить суставы?
Грыжа позвоночника