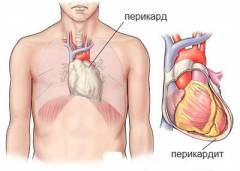
![]() Перикардит
Перикардит – это острое или хроническое воспаление перикарда. Перикард представляет собой наружную оболочку
сердца, образующую своеобразный мешок (
другое название перикарда – сердечная сумка), в котором и находится орган. Так как практически все симптомы и проявления данного заболевания касаются работы сердечно-сосудистой системы, лечением перикардитов занимаются врачи-кардиологи.
В настоящее время доказано, что перикардиты являются весьма распространенным заболеванием. При вскрытии признаки перенесенной патологии обнаруживаются в 5 – 6% всех случаев. Статистически случаев заболевания перикардитом регистрируется гораздо меньше. Это показывает, что данную патологию бывает трудно обнаружить. Болезнь распространена почти равномерно на всех континентах и встречается у представителей любой расы. Соотношение частоты перикардитов в зависимости от пола - женщины – около 55%, мужчины – около 45%. Выраженной зависимости от возраста не наблюдается, однако доказано, что в разные периоды жизни перикардиты вызываются разными причинами.
Причины перикардита
![]()
Как уже отмечалось выше, перикардит представляет собой воспаление наружной оболочки сердца. Данный процесс редко является самостоятельным заболеванием. Чаще всего перикардит возникает как осложнение или проявление других патологических процессов в организме. Из-за анатомических и физиологических особенностей этой зоны воспалительный процесс может развиться при самых разных нарушениях – от
инфекции до аутоиммунных процессов. Вследствие этого перикардит относят к полиэтиологическим заболеваниям (
болезни, у которых может быть много разных причин).
Однозначно определить происхождение воспалительного процесса бывает сложно. Однако, только установив причину можно назначить правильное лечение. В противном случае снятие воспалительного процесса будет временной мерой и риск рецидива (
повторного развития воспаления) останется очень высоким.
Все причины возникновения перикардитов можно разделить на две большие группы – инфекционные и неинфекционные. К первому типу будут относиться все болезни, вызываемые различными микроорганизмами. Второй тип также называют асептическим, поскольку при нем в воспалительном процессе микробы не участвуют. На протяжении болезни одни причины могут приводить к появлению других. Например, асептический перикардит может на определенном этапе осложниться проникновением патогенных микробов и перейти в инфекционный. Возможен и обратный порядок, когда после излечения инфекции (
гибели микробов) воспалительный процесс сохраняется еще длительное время, и симптомы болезни не проходят.
По причине, вызвавшей воспалительный процесс, перикардиты подразделяются на следующие виды: - вирусные перикардиты;
- бактериальные перикардиты;
- туберкулезный перикардит;
- другие инфекционные перикардиты;
- перикардиты при аутоиммунных заболеваниях;
- перикардиты при заболеваниях сердца и смежных органов;
- перикардиты при метаболических нарушениях;
- травматический перикардит;
- опухолевые поражения перикарда;
- лучевой перикардит;
- идиопатический перикардит.
Вирусный перикардит
При вирусном перикардите воспалительный процесс вызван попаданием
вируса на серозную оболочку. Обычно возбудитель болезни заносится в область сердца с током крови в период вирусемии (
когда вирусы проникают в кровь и циркулируют в ней). Эта стадия наблюдается почти при всех вирусных инфекциях. Таким образом, вирусный перикардит может быть вызван целым рядом различных типов вирусов.
Чаще всего перикардиты вызываются следующими вирусами: По различным данным доля вирусных перикардитов в общей структуре этого заболевания составляет от 35 до 45%. Проблема состоит в том, что при вышеперечисленных инфекциях перикардит является осложнением, которое не всегда диагностируют. Воспаление серозной оболочки сердца почти никогда не бывает ведущим проявлением вирусного заболевания, поэтому врачи уделяют основное внимание лечению первичного очага. Более выражена сердечная симптоматика при одновременном поражении сердечной мышцы (
миокарда). Тогда болезнь принимает вид миоперикардита. Такое сочетанное поражение сразу нескольких оболочек сердца нередко встречается именно при вирусных инфекциях.
Попадая в полость перикарда, вирусы обычно не размножаются. Однако они задерживаются здесь на некоторое время и выделяют экзотоксины (
продукты жизнедеятельности вирусов). В случае смерти и разрушения вирусных частиц к экзотоксинам присоединяются и эндотоксины (
белки и липополисахариды, освобождающиеся после распада вируса). Обычно вирусные эндокардиты являются серозными, серозно-фибринозными или геморрагическими (
при некоторых геморрагических лихорадках). Симптоматика перикардита при различных вирусных инфекциях весьма схожа, поэтому точное определение возбудителя, как правило, не проводят. Перикардит обычно проходит самостоятельно. Длительность заболевания зависит от жизненного цикла вирусов и интенсивности лечения. Обычно она составляет от 1 до 4 недель. В редких случаях вирусные перикардиты являются единственным проявлением инфекции. Хроническое же течение возможно только при образовании
спаек между листками перикарда, что поддерживает воспалительный процесс.
Бактериальный перикардит
Бактериальными называются перикардиты, при которых воспалительный процесс вызван
бактериями. Такие перикардиты обычно протекают тяжелее, чем вирусные, требуют более точной диагностики и могут длиться долгие месяцы, приобретая хроническое течение. Преимуществом является то, что при правильном определении возбудителя болезни бактериальные перикардиты лучше поддаются лечению. Бактерии могут попасть в полость перикарда различными путями.
Пути возможного проникновения бактерий в сердечную сумку: - Гематогенный путь. Данный путь аналогичен таковому при вирусных инфекциях. Бактерии распространяются с током крови в период бактериемии (циркуляции микробов в крови). Этот период встречается не при всех бактериальных инфекциях.
- Лимфогенный путь. Лимфогенный путь напоминает гематогенный, но бактерии распространяются не с током крови, а с током лимфы по лимфатическим сосудам. Учитывая строение лимфатической системы, в случае перикардитов этот путь встречается наиболее редко.
- Прямой контакт. Попадание бактерий в полость перикарда путем прямого контакта может иметь место при травмах грудной клетки. Инфекция проникает в повреждения на коже. Разрыв перикарда нередко имеет место при переломе ребер слева. Тогда инфекция размножается и через несколько дней после травмы вызывает бактериальный перикардит. Несколько реже наблюдается распространение инфекции с соседних анатомических областей. Обычно это левое легкое, переднее средостение или плевральная полость (полость, образованная листками серозной оболочки вокруг легких). Особенно часто таким образом происходит распространение гноеродных микроорганизмов и туберкулеза на перикард. Эти бактерии способны вызывать разрушение тканей, что открывает доступ к соседним анатомическим областям.
Как и в случае вирусных перикардитов, бактериальные обычно представляют собой осложнения болезни. Первичный очаг (
место проникновения или основное место размножения бактерий) расположено не в самом перикарде. Тем не менее, бактериальные перикардиты диагностируют чаще, поскольку симптоматика у таких пациентов более выражена. В структуре заболевания на долю бактериальных перикардитов приходится от 10 до 15% случаев. Поэтому можно считать, что они являются достаточно распространенной причиной развития данной патологии.
Бактериальными инфекциями, которые могут привести к развитию перикардитов, являются: - Streptococcus pneumoniae;
- Neisseria meningitidis;
- Neisseria gonorrhoeae;
- Haemophilus;
- Treponema pallidum;
- Borrelia;
- Rickettsiae;
- Chlamydia;
- другие бактерии (реже).
В зависимости от особенностей возбудителя бактериальные инфекции могут вызывать различные типы воспалений серозной оболочки - серозный, серозно-фибринозный, геморрагический, гнойный. Наиболее опасной в данном случае будет гнойная форма, которая характерна только для бактериальных перикардитов. При ней смертность может достигать 20 – 25% даже на фоне интенсивного лечения (
без квалифицированного лечения смертность может достигать от 60 до 95% в зависимости от возбудителя). Кроме того, гноеродные микробы могут разрушать окружающие ткани и собственно перикардиальные листки, образуя фистулы (
патологические сообщения в основном с полостью плевры и пищеводом).
Существуют следующие факторы, предрасполагающие к развитию бактериального перикардита: - Наличие крови или выпота в перикарде. Наличие жидкости в полости перикарда может быть обусловлено заболеваниями крови, изменениями давления, предшествующей травмой. Бактерии же легче размножаются в полости с биологическими жидкостями. В них содержатся питательные вещества, необходимые для размножения микробов.
- Иммуносупрессивная терапия. Такая терапия предполагает длительный прием глюкокортикостероидных препаратов. Они относятся к гормональным противовоспалительным средствам, угнетающим иммунную систему. В результате этого инфекции легче размножаются.
- Алкоголизм, употребление наркотиков. Регулярное употребление токсинов также влечет за собой ослабление иммунной системы. Бактерии легче проникают в кровоток и разносятся из первичного очага по организму. Это повышает вероятность развития бактериального перикардита.
- Открытые травмы грудной клетки и операции на сердце. В обоих случаях имеет место вскрытие грудной клетки. Это создает условия для проникновения бактерий прямо на серозную оболочку перикарда. Вероятность развития болезни повышается, даже учитывая стерильность, которую стараются соблюдать в операционных.
Туберкулезный перикардит
Туберкулезный перикардит имеет ряд особенностей и отличается от других бактериальных перикардитов, поэтому его нередко рассматривают отдельно. Возбудителем туберкулеза является бактерия Mycobacterium tuberculosis. Почти в 90% случаев первичный очаг при туберкулезе расположен в легких. Однако данный микроорганизм потенциально может поражать практически любые ткани человеческого тела. Перикардит чаще всего возникает путем прямого контакта. Микобактерии без лечения приводят к разрушению ткани легких. Если этот процесс происходит субплеврально (
под плеврой, оболочкой легкого), то бактерии могут проникнуть и в плевральную полость. Плевра граничит с перикардом, поэтому происходит инфицирование последнего. Крайне редко микобактерии попадают в сердечную сумку с током крови. Обычный лимфогенный путь распространения в данном случае не характерен. Микобактерии могут попасть на перикард вследствие распада лимфатических узлов средостения.
Чаще всего туберкулезный перикардит выявляют у больных СПИДом. Иммунная система таких пациентов не способна противостоять распространению агрессивной инфекции, поэтому при комбинации этих двух заболеваний прогноз неблагоприятный (
смертность около 85% в течение первого года). Однако туберкулезный перикардит может развиваться и без иммунодефицита. В обоих случаях могут наблюдаться различные формы воспаления, но исходом обычно становится констриктивный перикардит (
сращивание листков перикарда с сильным нарушением работы сердца).
Развитие туберкулезной инфекции в перикарде происходит медленно, поэтому и симптомы нарастают постепенно. Исключение составляют редкие случаи, когда одновременно с перикардом поражается и миокард. Тогда прогноз существенно ухудшается, а симптомы болезни возникают внезапно.
Туберкулезный перикардит представляет определенные трудности в диагностике и лечении. Кожные туберкулезные пробы, которые являются наиболее распространенным методом предварительной диагностики, в 30 – 40% случаев оказываются ложноотрицательными, и болезнь упускают. При своевременной же диагностике успешность лечения зависит от того, в каком состоянии находятся легкие. Если микобактерии чувствительны к
антибиотикам и у пациента еще не произошло массивного распада тканей легких, лечение займет от 3 до 12 месяцев, но прогноз остается благоприятным.
Другие инфекционные перикардиты
Помимо вирусных и бактериальных перикардитов инфекционную природу имеют грибковые и паразитарные варианты данного заболевания. Они встречаются значительно реже. По различным данным процент таких поражений перикарда в общей структуре заболевания составляет не более 2 – 5%.
Паразитарные перикардиты регистрируются преимущественно в тропических странах. Дело в том, что паразитарные инфекции там очень распространены из-за теплого климата. Вследствие низкого уровня санитарии и проблем с быстрой диагностикой болезни
паразиты распространяются в организме, поражая при этом и перикард. Как и в случае вирусных и бактериальных перикардитов изолированное поражение встречается редко. Обычно основным резервуаром паразитарной инфекции являются
кишечник и легкие.
В странах с субтропическим и умеренным климатом наиболее часто перикардит вызывают следующие виды паразитов: - Entamoeba histolytica;
- Echinococcus;
- Toxoplasma.
Грибковые перикардиты более распространены, нежели паразитарные. Основной причиной их возникновения является активизация
грибков в организме на фоне длительного приема антибиотиков. В таких случаях грибки рода Candida, в норме присутствующие почти у каждого человека, начинают усиленно размножаться. Иногда инфекция распространяется с током крови на перикард, что ведет к специфическому воспалительному процессу. Диагностировать грибковый перикардит непросто, однако после обнаружения он хорошо поддается лечению. Больше проблем могут вызвать эндемические грибковые инфекции (
грибки, характерные для определенных географических зон). Они более требовательны в отношении подбора препаратов для лечения.
Эндемическими грибковыми инфекциями, вызывающими перикардит, являются: - Aspergillus;
- Coccidioides;
- Histoplasma;
- Blastomyces;
- Nocardia.
При грибковых и паразитарных перикардитах нередко отмечается параллельное поражение миокарда. Это объясняет более выраженную симптоматику. Характер воспалительного процесса при таких инфекциях может быть различным. При паразитарной инфекции примерно в 60% случаев на первых этапах наблюдается перикардиальный выпот (
экссудативная форма воспаления). Грибковые же поражения чаще сопровождаются образованием спаек между листками перикарда. При запущенных случаях отмечают констриктивный перикардит.
Перикардит при аутоиммунных заболеваниях
Перикардит является весьма распространенным осложнением при ряде аутоиммунных заболеваний. Этот вид патологий обусловлен циркуляцией в крови специфических антител, которые атакуют собственные ткани организма. При перикардите страдают плоские клетки серозной оболочки, которые преобладают в перикарде. Иногда аутоиммунный перикардит может развиться вследствие инфекционных процессов (
через несколько месяцев или даже лет после излечения инфекции). Частота данной патологии относительно низкая. Однако среди пациентов с аутоиммунными заболеваниями перикардиты встречаются в 20 – 25% случаев, являясь распространенным осложнением.
Перикардиты аутоиммунной природы могут наблюдаться при следующих заболеваниях: В большинстве случаев болезнь начинается с экссудативного воспаления, которое постепенно сменяется фибринозными отложениями и может окончиться констриктивным перикардитом. Нередко наряду с перикардом страдает сердечная мышца и клапанный аппарат сердца. Кроме того, аутоиммунные заболевания почти всегда имеют характерные симптомы вне сердечно-сосудистой системы (
в основном наблюдается поражение суставов). Эти симптомы в подавляющем большинстве случаев предшествуют воспалению перикарда.
Для постановки диагноза аутоиммунного перикардита врачу следует руководствоваться следующими критериями: - При микроскопическом исследовании жидкости из перикарда отмечают повышенное количество лимфоцитов и моноцитов (более 5000 клеток в 1 мкл).
- Воспалительные изменения в ткани перикарда при биопсии (взятие кусочка ткани для микроскопического анализа).
- Отрицательные результаты лабораторных тестов на вирусы, которые могут быть причинами перикардита. Желательно использовать для исключения инфекции анализ ПЦР (полимеразная цепная реакция), так как он наиболее чувствителен. При отсутствии такой возможности проводят серологические тесты (анализ на специфические антитела и вирусные антигены).
- Исключение туберкулеза. Воспалительные изменения на первых этапах туберкулезного перикардита напоминают таковые при аутоиммунных заболеваниях. Учитывая трудность диагностики туберкулеза, ориентируются на обнаружение его легочной формы.
- Отрицательное исследование биоптатов на опухолевые заболевания перикарда.
- Отсутствие в анализе крови изменений, характерных для уремии (повышения уровня мочевой кислоты при почечной недостаточности) и других нарушений обмена веществ.
Таким образом, подтверждение аутоиммунного перикардита может занять довольно много времени. Перед этим необходимо исключить большинство других, более распространенных причин болезни.
Перикардит при заболеваниях сердца и смежных органов
Данная категория перикардитов обусловлена патологическими процессами в соседних анатомических областях, которые тем или иным способом вызвали воспаление сердечной сумки. Это возможно при хронических или острых заболеваниях легких или переднего средостения. Однако наиболее важную роль играют перикардиты, обусловленные заболеваниями сердца. Они встречаются довольно часто и порой представляют серьезные трудности в отношении диагностики.
Особое место занимает постинфарктный перикардит (
воспаление перикарда после перенесенного инфаркта миокарда). Он развивается по различным данным у 20 – 25% пациентов в постинфарктном периоде. В основе патологии лежит нарушение кровоснабжения сердечной мышцы (
в основном из-за тромбоза коронарных артерий). Вследствие кислородного голодания мышечная ткань быстро погибает. Это ведет к образованию зоны некроза, которая и дает начало воспалительному процессу. Чаще всего перикардит развивается после трансмурального инфаркта (
когда зона некроза охватывает всю толщу сердечной мышцы).
Существует два основных вида постинфарктного перикардита: - Ранний перикардит. Он развивается в первые же часы после развития инфаркта. На начальном этапе наблюдается интенсивное накопление жидкости в сердечной сумке. По мере ее рассасывания (или после удаления с помощью пункции) обостряется воспалительный процесс. Такие перикардиты нередко осложняются попаданием инфекции.
- Отсроченный перикардит (синдром Дресслера). Отсроченный перикардит развивается через некоторое время после инфаркта. Обычно это несколько недель (реже – месяцев). К его развитию располагает кровотечение во время инфаркта (тампонада сердца).
Основной проблемой в диагностике постинфарктных перикардитов является то, что
ЭКГ (
электрокардиография) не дает однозначного результата. Она показывает распространение электрического импульса по сердечной мышце. Проблема в том, что при инфаркте или непосредственно после инфаркта на ЭКГ преобладают признаки поражения миокарда. Воспалительный же процесс перикарда на этом фоне различить практически невозможно.
Перикардит при метаболических нарушениях
Под метаболическими нарушениями понимают нарушения обмена веществ, которые ведут к дисбалансу веществ в организме человека. При различных заболеваниях в крови могут накапливаться определенные токсины, отравляющие собственные клетки организма. В ряде случаев перикардит возникает как осложнение других болезней или патологических состояний именно из-за накопления токсичных веществ. Несколько реже встречается острая реакция перикарда на прием определенных медикаментов.
Токсическое воспаление сердечной сумки может появляться в следующих случаях: - Почечная недостаточность. В норме почки фильтруют кровь, освобождая ее от токсинов и продуктов жизнедеятельности. При почечной недостаточности фильтрационная функция почек нарушается. Это ведет либо к накоплению токсичных веществ в крови из-за недостаточной фильтрации, либо, наоборот, к удалению с мочой важных компонентов крови. Наиболее значительную роль в развитии перикардитов играет накопление мочевой кислоты (уремия). Также причиной развития перикардита может быть накопление азота (азот мочевины). В обоих случаях заболевание обычно начинается с выпота в полость перикарда (скопление жидкости в сердечной сумке). Вещества, содержащиеся в этой жидкости, могут раздражать серозные оболочки, провоцируя воспаление. Кроме того, экссудат в перикарде создает благоприятную среду для развития бактерий. По аналогичному механизму может развиваться перикардит у больных после гемодиализа (искусственной фильтрации крови с помощью специального аппарата). Разница лишь в том, что диализатор устраняет из крови токсичные вещества, а поражение перикарда развивается либо из-за инфекции, попавшей в кровь при диализе, либо из-за нестабильности кровяного давления после процедуры.
- Беременность. Беременность ведет к многочисленным изменениям в организме женщины. Считается, что по причине этих изменений пациентки подвержены более высокому риску развития перикардита, нежели другие люди. Особенно это касается третьего триместра беременности. Начинается заболевание с умеренного выпота. В большинстве случаев оно остается незамеченным из-за отсутствия симптомов со стороны сердца. Такие перикардиты редко протекают с какими-либо осложнениями, и обычно успешно проходят в течение 2 – 3 недель без специального лечения. Диагностируют их случайно при проведении различных других диагностических процедур.
- Гипотиреоз. Гипотиреоз – это понижение уровня гормонов щитовидной железы в крови. В норме эти гормоны регулируют многие обменные процессы в организме. Вследствие нарушений может возникнуть экссудативный перикардит. Он наблюдается почти у 20% пациентов с гипотиреозом. Симптоматика такого поражения сердечной сумки довольно скудная. Непосредственной опасности для жизни в таких случаях нет. Из-за низкого уровня гормонов щитовидной железы параллельно могут наблюдаться признаки нарушения проводимости электрического импульса. Речь идет об эпизодах тахикардии (учащение сердечного ритма), брадикардии (урежение сердечного ритма) и аритмии (нестабильность ритма). Как правило, после начала гормональной терапии и лечения основного заболевания, вызвавшего гипотиреоз, все сердечные симптомы проходят.
- Холестериновый перикардит. При холестериновом перикардите в полости сердечной сумки обнаруживается жидкость с высоким содержанием кристаллов холестерина. Окончательно факторы, провоцирующие развитие данной формы перикардита, не установлены. Симптомы появляются довольно быстро и имеют тенденцию к нарастанию. Сухой или экссудативный плеврит, который наблюдается в начале болезни, быстро сменяется констриктивной формой, требующий квалифицированного лечения. Нередко холестериновый перикардит возникает на фоне ревматоидного артрита.
- Перикардит, вызванный приемом медикаментов. Некоторые лекарства способны спровоцировать развитие воспалительного процесса в перикарде. Тип воспаления и тяжесть состояния больного будет зависеть от того, какой именно препарат был применен. Механизм развития воспаления обычно аллергический. То есть пациент, по сути, перикардитом указывает на непереносимость того или иного препарата. Зарегистрированы подобные случаи при неправильном употреблении пенициллина, амиодарона, стрептомицина.
Травматический перикардит
Травматический перикардит – это воспаление перикарда неинфекционного характера, возникающее в результате повреждения грудной клетки. Травматический перикардит часто носит экссудативный характер и протекает остро, но в некоторых случаях при отсутствии лечения переходит в хронический перикардит. Выпот в полости перикарда возникает из-за расширения капилляров после травмы и воспалительного
отека. Данная форма заболевания встречается достаточно редко.
Чаще всего перикард бывает травмирован из-за сильного удара в область грудины, сдавливания грудной клетки и перелома пятого, шестого или седьмого ребер слева. Диагностика данного заболевания основывается на осмотре больного, при котором отмечается набухание шейных вен, возникновение
одышки, чувство нехватки кислорода. Далее проводится электрокардиография. Также немаловажно рентгенологическое исследование, которое помогает выявить переломы ребер, увеличение размеров сердца.
Опухолевые поражения перикарда
Опухолевое поражение перикарда возникает в случае новообразований в данной анатомической области. Воспалительный процесс возникает из-за прямого механического сдавливания тканей, их разрушения или уплотнения. Все опухоли в области перикарда можно разделить на две большие группы - первичные и метастатические образования.
Первичные опухоли сердечной сумки возникают вследствие мутации клеток перикарда. Они регистрируются значительно реже, нежели метастатические поражения (
примерно в 3 – 5% случаев). Вследствие этого диагностируют первичные опухоли перикарда довольно редко. Почти в 75% случаев при жизни пациента не удается установить причину воспалительного процесса, и лишь вскрытие показывает первопричину болезни. Перикардит могут вызвать как доброкачественные опухоли (
ангиома, фиброма), так и злокачественные (
саркома, мезотелиома).
Метастатические поражения перикарда возникают из-за попадания раковых клеток из других анатомических областей. Как правило, метастазы в данном случае распространяются с током крови, подобно инфекции. Задерживаясь в сердечной сумке, опухолевые клетки начинают делиться, постепенно формируя новообразование. Метастатические поражения всегда злокачественные, потому что доброкачественные опухоли попросту не дают метастазов.
Метастазы в перикарде наблюдаются при следующих патологиях: - рак легкого – в 40% случаев (от всех случаев новообразований в перикарде);
- рак молочной железы – 22% случаев;
- лейкемия – 15% случаев;
- раковые опухоли органов ЖКТ (желудочно-кишечного тракта) – 4% случаев;
- рак кожи (меланома) – 3% случаев;
- злокачественные опухоли других органов – 16% случаев.
Независимо от того, первичным или вторичным было поражение перикарда, его механизмы и симптомы будут схожими. Непосредственно воспалительный процесс, то есть, собственно, перикардит, обычно возникает позже, из-за осложнений при росте опухоли.
При новообразованиях в перикарде механизмы возникновения воспаления могут быть следующими: - Сдавливание коронарных сосудов. Коронарными называются собственные сосуды сердца. Через них кровь поступает в миокард, что обеспечивает его нормальную работу. По мере роста опухоли снабжение миокарда кислородом ухудшается из-за сдавливания коронарных сосудов. Вследствие этого может развиться некроз ткани, который и станет причиной воспалительного процесса.
- Затруднение сердечных сокращений. По мере роста опухоли листки перикарда все плотнее прилегают друг к другу, что ведет к их механическому повреждению. В результате разрушения клеток высвобождаются биологически активные вещества, вызывающие локальный воспалительный процесс.
- Разрушение тканей. Одним из признаков злокачественной опухоли является ее инфильтративный рост. Это значит, что новообразование не только растет в объеме, но и разрушает окружающие его ткани. Отмирание клеток быстро приводит к развитию интенсивного воспалительного процесса. При доброкачественных первичных опухолях подобного процесса не наблюдается.
- Тампонада сердца. Кровь в полости перикарда скапливается из-за повреждения кровеносных сосудов. Это могут быть как коронарные сосуды, так и собственные сосуды опухоли. Накопление крови в полости перикарда и необходимость ее удаления хирургическим путем повышает риск занесения инфекции и развития бактериального перикардита.
Если опухоль затронула миокард, ее бывает невозможно удалить хирургически. Тогда может быть назначен курс лучевой терапии. После облучения больные нередко страдают от лучевого перикардита.
Лучевой перикардит
Лучевой перикардит относится к редким видам патологии и возникает в основном по вине самих врачей. Дело в том, что ионизирующие излучения на производстве редко достигают такой интенсивности, чтобы вызвать прямое поражение сердечной сумки. Трагедии же, сравнимые, например, с аварией на Чернобыльской АЭС, случаются крайне редко. Поэтому лучевой перикардит диагностируют в основном у людей, проходивших в прошлом курс
лучевой терапии. Она назначается при опухолевых заболеваниях. Поражение клеток происходит напрямую, так как излучение фактически бомбардирует клетки перикарда микроскопическими частицами. Отмечено, что для развития лучевого перикардита облучение должно затрагивать как минимум 50% поверхности перикарда.
Вероятность развития специфического перикардита после курса лучевой терапии зависит от следующих факторов: - суммарная доза поглощенного излучения;
- наличие или отсутствие специальных защитных экранов при облучении;
- тип излучения;
- длительность облучения;
- возраст пациента (вероятность развития перикардитов после облучения у детей выше, чем у пожилых людей).
Трудности в диагностике лучевого перикардита возникают из-за того, что он может развиться через 15 – 20 лет после завершения курса лучевой терапии. Таким образом, врач даже не заподозрит возможность такой редкой патологии, если не соберет подробный анамнез (
на задаст пациенту соответствующий вопрос – не проходил ли тот в прошлом курс лучевой терапии).
Клинически лучевой перикардит мало отличается от других вариантов данной патологии. Воспаление носит экссудативный или фибринозный характер. В редких случаях в перикардиальном выпоте при пункции может обнаруживаться кровь. Симптоматика же, как правило, скудная на первых этапах.
Идиопатический перикардит
К категории идиопатических перикардитов относят те случаи заболевания, когда выявить причину воспалительного процесса так и не удалось. Нередко сюда попадают пациенты, у которых причиной перикардита стал редкий вирус или наследственное заболевание, которые так и не были обнаружены в ходе диагностических процедур. Диагноз идиопатического перикардита ставят только через годы исследований, когда все остальные возможные причины болезни были исключены. Фактически, врачи в таких случаях признают, что воспаление возникло по причине, до сих пор не известной науке. К счастью, в наши дни диагностические возможности в медицине весьма обширны, и данный диагноз встречается довольно редко.
Виды перикардита
![]()
С точки зрения медицины все воспалительные процессы протекают по схожим законам. Как уже упоминалось выше, при перикардитах разного происхождения могут наблюдаться и различные виды воспаления. Классификация перикардитов по этому критерию не менее важна, чем их классификация по причинам. Дело в том, что именно вид воспалительного процесса предопределяет симптомы и жалобы больного. В зависимости от вида назначается и соответствующее лечение.
Существуют следующие виды перикардита: - сухой перикардит;
- экссудативный перикардит;
- слипчивый перикардит;
- констриктивный перикардит.
Сухой перикардит
Сухой перикардит нередко называют также фибринозным. В норме перикард состоит из двух листков – внутреннего, покрывающего непосредственно сердце, и наружного, представляющего собой собственно сердечную сумку. Между этими листками имеется некоторый зазор. Кроме того, соприкасающиеся поверхности увлажняются жидкостью, выделяемой клетками перикарда. В таких условиях сердце нормально сокращается, а стенки сердечной сумки при этом остаются практически неподвижными. При фибринозном перикардите нарушается выработка физиологической смачивающей жидкости. Скольжение внутреннего и наружного листков перикарда при сердцебиении затруднено из-за усиленного трения. Более того, на поверхности листков откладывается специфический белок – фибрин.
Сухой перикардит не сопровождается скоплением жидкости в полости перикарда или глубокими поражениями стенок. Происходит утолщение обоих листков за счет фибринозного слоя. Иногда это утолщение может остаться после выздоровления на всю жизнь, свидетельствуя о перенесенной болезни.
В большинстве случаев при фибринозном перикардите сердечные симптомы будут умеренными. Нередко болезнь остается незамеченной, и пациент даже не подозревает, что был болен. Основным вариантом разрешения болезни является спонтанное выздоровление. Оно имеет место при вирусном поражении перикарда, при метаболических нарушениях или посттравматическом перикардите. Такое воспаление хорошо поддается лечению. Реже сухой перикардит переходит в другие виды воспалительного процесса либо приобретает более тяжелое течение. Обычно это происходит, если причину, вызвавшую перикардит, не устраняют.
Экссудативный перикардит
Ключевой особенностью в течение экссудативного перикардита является скопление жидкости в сердечной сумке (
выпот). Причиной ее скопления является дисбаланс между поступлением и всасыванием жидкости. В номе перикард содержит до 25 – 30 мл смазочного вещества, улучшающего скольжение. Излишек всасывается самими перикардиальными листками и удаляется с лимфой. Если воспален только какой-то определенный участок листка (
например, нижняя часть), верхняя часть будет впитывать больше жидкости, и экссудат не будет накапливаться. При данном же типе перикардитов имеет место воспалительное поражение всей поверхности листков. Из-за этого излишек жидкости не удаляется. Более того, расширенные капилляры в воспаленной области теряют жидкость. Их стенки более проницаемы, нежели в здоровом состоянии. Из-за этого в полость сердечной сумки поступает больше жидкости, чем необходимо, и развивается экссудативный перикардит.
Обычно выпотной перикардит проходит стадию сухого перикардита и является его следствием. Однако в некоторых случаях выпот появляется сразу, или даже предшествует выраженному воспалительному процессу.
Экссудативный перикардит может развиться, минуя фибринозную стадию, по следующим причинам: - Туберкулезное поражение. Бактерии туберкулеза не всегда ведут к образованию фибрина, и болезнь может дебютировать с выпота в сердечную сумку.
- Аллергическое или токсическое воспаление. В данном случае первичным является поражение капилляров, их расширение и увеличение проницаемости их стенок. Таким образом, стадия фибринозного воспаления отсутствует.
- Опухолевый перикардит. В процессе роста опухоли могут повреждаться мелкие кровеносные сосуды, что приведет к накоплению жидкости (крови, лимфы) в полости перикарда. В то же время отчетливых признаков воспалительного процесса на первых этапах нет.
Теоретически жидкость может накапливаться с первых дней заболевания практически при любом виде перикардитов. Просто при вышеперечисленных видах это происходит значительно чаще.
Большинство симптомов экссудативного перикардита начинает появляться по мере накопления в сердечной сумке большого количества жидкости. Если накопление идет постепенно в течение нескольких дней или даже недель, то наружный листок перикарда растягивается без острых болей или других проявлений. В результате этого в сердечной сумке может скопиться до нескольких литров жидкости. При остром кровотечении или резком нарушении механизмов регуляции симптомы появляются быстро, что заставляет пациента обратиться к врачу до того, как в перикарде скопится большое количество жидкости.
Симптомы и проявления данного вида перикардита во многом определяются именно объемом скопившейся жидкости. В первую очередь от этого страдает сердце. Оно не может полноценно расслабиться и наполниться кровью, так как жидкость сдавливает его со всех сторон. Это становится причиной отдышки, тяжести в груди, чувства распирания в груди. При скоплении большого количества выпота могут оказаться сдавленными и соседние анатомические структуры (
трахея, пищевод, нижние доли левого легкого), что приведет к появлению новых симптомов.
Слипчивый перикардит
Слипчивый перикардит практически всегда проходит обе предыдущие стадии воспалительного процесса. Для его развития необходимо отложение фибрина на стенках сердечной сумки. Отличительным признаком данного вида перикардита является появление спаек между листками перикарда. Поскольку процесс их образования занимает довольно много времени, поначалу листки просто начинают слипаться при сердечных сокращениях. Отсюда пошло и название перикардита.
Данная патология может возникнуть практически при любой из возможных причин болезни – от инфекционного поражения до аутоиммунных заболеваний. При своевременном начале лечения развития слипчивого перикардита можно избежать.
В отношении симптоматики слипчивый перикардит похож на констриктивный, с тем лишь отличием, что симптомы менее выражены. Однако независимо от проявлений основной болезни при слипчивом перикардите симптомы со стороны сердца уже достаточно заметны, поэтому пациенты сами обращаются к врачу.
Констриктивный перикардит
Констриктивный перикардит – наиболее тяжелая форма данного заболевания. Его отличительной особенностью являются сформировавшиеся плотные спайки между листками перикарда. Если на стадии слипчивого перикардита образование этих спаек только начинается, то здесь имеет место окончание процесса. Констриктивный перикардит всегда проходит одну или несколько предыдущих стадий воспаления.
Поскольку сформировавшиеся спайки практически не растяжимы, сердце не может нормально сокращаться. Этим объясняется большинство симптомов, характерных для данного вида перикардита. У 50% пациентов болезнь не заканчивается на этой стадии. Без своевременного лечения в спайках начинает откладываться кальций. В результате этого происходит минерализация ткани. Сердце постепенно покрывается плотной капсулой из соединительной ткани и солей кальция, что сильно нарушает его работу. После формирования такой капсулы констриктивный перикардит иногда называют «панцирное сердце».
Изначально причинами развития констриктивного перикардита могут быть: - туберкулезный перикардит;
- рассасывание гноя в полости перикарда (после гнойного перикардита);
- опухолевый перикардит;
- аутоиммунные воспалительные процессы.
При перикардитах, вызванных другими причинами, образование плотных спаек наблюдается значительно реже. Тем не менее, установление данной тяжелой формы болезни зависит в большей степени от того, насколько быстро и правильно было начато лечение.
Симптомы констриктивного перикардита обусловлены сильным сдавливанием сердца. Оно не может полноценно наполниться кровью из-за внешнего давления. В результате этого происходит застой крови. В основном это касается большого круга кровообращения, который заканчивается в правом предсердии. У правых отделов сердца более тонкий мышечный слой, поэтому они не могут компенсировать сдавливание извне. Кровообращение в легких нарушается в меньшей степени.
Констриктивный перикардит плохо поддается медикаментозному лечению и чаще всего требует хирургического вмешательства. При панцирном сердце хирургическое удаление перикарда является вопросом жизни и смерти.
Вышеперечисленные формы перикардита являются наиболее распространенными и нередко перетекают одна в другую. Помимо них существует еще два варианта воспалительного процесса в перикарде, которые имеют некоторые отличия. Прежде всего, встречаются они довольно редко и требуют более тщательного лечения.
Отдельно рассматривают следующие формы перикардита: - Гнойный перикардит. Гнойный перикардит всегда вызван бактериальными инфекциями. Он является наиболее тяжелой и опасной формой данного заболевания, так как может быстро привести к тяжелым осложнениям и смерти пациента. Гной в полости перикарда скапливается из-за чрезмерного размножения микробов, разрушения клеток и воспалительного выпота. У таких больных наблюдаются признаки тяжелой интоксикации - высокая температура, учащение дыхания (более 20 в минуту) и частоты сердечных сокращений (более 100 в минуту). Гнойный перикардит встречается редко, но требует быстрой диагностики и срочного начала квалифицированного лечения.
- Геморрагический перикардит. Геморрагический перикардит возникает в случае, когда выпот в полость сердечной сумки содержит большое количество эритроцитов (красных кровяных клеток). Он может встречаться после перенесенного инфаркта миокарда, при опухолевом перикардите или из-за нарушений свертываемости крови. Во всех этих случаях в сердечной сумке скапливается некоторое количество крови. При этом симптомы будут аналогичными с обычным экссудативным перикардитом, но могут прибавиться признаки кровопотери. В случае, когда перикардит ведет к повреждению сосудов или сердечной стенки, между внутренним и наружным листками начинает накапливаться кровь. Такое состояние называют тампонадой сердца. Она является одним из наиболее опасных осложнений перикардита.
Подпишитесь на Здоровьесберегающий видеоканал


Симптомы перикардита
![]()
Симптомы и проявления перикардита обычно связаны с нарушением работы сердца. Их количество и выраженность может быть различным в зависимости от формы воспалительного процесса. Другие симптомы (
вне сердечно-сосудистой системы) обычно связаны не с перикардитом, а с патологиями, которые привели к воспалению сердечной сумки. Многие из этих болезней являются системными и затрагивают самые разные органы.
В зависимости от продолжительности болезни и тяжести течения болезни различают следующие клинические формы перикардита: - острый перикардит;
- подострый перикардит;
- хронический перикардит;
- рецидивирующий перикардит.
Острый перикардит
Острый перикардит диагностируется в случае, если заболевание длилось менее 6 недель. Такое относительно быстрое выздоровление может наблюдаться при вирусных и бактериальных перикардитах, после травмы или отравлений. Преобладающие формы воспаления – фибринозное, экссудативное и (
реже) гнойное. Во всех этих случаях при своевременном лечении воспалительный процесс удается остановить до того, как произойдут необратимые структурные изменения. Таким образом, у пациента не будет наблюдаться каких-либо остаточных явлений. При вирусных перикардитах выздоровление может быть и спонтанным (
без обращения к врачу).
Симптомы при острых перикардитах обычно обусловлены интенсивным воспалительным процессом. Могут наблюдаться высокая температура,
боли в груди, чувство тяжести. Диагностировать такой перикардит легче всего, так как все патологические процессы протекают остро и их можно быстро обнаружить. Также при остром течении может наблюдаться ряд серьезных осложнений - тампонада сердца, образование фистул при гнойном перикардите.
Подострый перикардит
Подострый перикардит диагностируют, если заболевание длилось от 6 недель до 6 месяцев и закончилось полным выздоровлением. Воспалительный процесс может приобретать любую форму (
кроме гнойной). При констриктивном перикардите подострое течение наблюдается только тогда, когда была успешно проведена операция по удалению перикарда.
Данная клиническая форма может быть вызвана туберкулезной, грибковой или паразитарной инфекцией, аутоиммунными заболеваниями. Именно в этих случаях воспаление умеренное, без выраженных проявлений. Диагностировать перикардит при подостром течении трудно, потому что симптомы приходится дифференцировать с другими болезнями.
Хронический перикардит
Хронический перикардит диагностируется, если болезнь длится более 6 месяцев. В большинстве случаев такая форма встречается при ряде аутоиммунных заболеваний либо после рассасывания гнойного содержимого в сердечной сумке. Острого воспалительного процесса на данной стадии уже нет, но может наблюдаться образование спаек или панцирное сердце. Симптомы обусловлены в основном сдавливанием сердца - застой крови в легких и в печени, набухание шейных вен. Учитывая длительное течение болезни возможны такие проявления как постепенное снижение веса,
хроническая усталость.
Рецидивирующий перикардит
Рецидивирующий перикардит протекает с периодами обострения и ремиссии (
стихания болезни). Симптомы сдавливания сердца при нем появляются лишь при накоплении выпота в сердечной сумке во время обострений. Температура также не держится постоянно. Нередко пациентов признают здоровыми и выписывают из больницы, однако болезнь возвращается через некоторое время.
Причиной рецидивирующего перикардита являются нарушения обмена веществ, системные аутоиммунные заболевания или хронические инфекции. Для полного выздоровления необходимо устранить основную патологию.
Различают два основных типа рецидивирующего перикардита: - Интермиттирующий. Этот вариант течения предполагает, что воспалительный процесс обостряется и затихает самостоятельно, вне зависимости от лечения. Таким образом, пациент принимает лекарства не постоянно, а лишь по необходимости.
- Непрерывный. При непрерывном перикардите обострения наступают одно за другим, и чтобы добиться ремиссии приходится постоянно принимать противовоспалительные препараты. Такое течение встречает при перикардите на фоне системной красной волчанки, ревматоидного артрита и других аутоиммунных заболеваний.
Важнейшим пунктом, отличающим рецидивирующий перикардит от хронического, является отсутствие серьезных структурных изменений и постоянных симптомов. С образованием спаек начинается констриктивный перикардит, который будет классифицирован как хроническая форма болезни.
Независимо от того, какое течение приобретает перикардит, при нем обнаруживается относительно скудная симптоматика. В данном случае речь идет о тех признаках, которые может заметить сам пациент. Проявления болезни при проведении различных диагностических анализов более разнообразны, нежели внешние симптомы. Они будут рассмотрены в соответствующем разделе.
Наиболее распространенные симптомы при перикардите
| Симптом болезни | Механизм возникновения симптома | Особенности при перикардите
(в отличие от других патологий) |
| Боли в груди | Боль в груди является основным симптомом при сухом и констриктивном перикардите. При экссудативном воспалении она может отсутствовать. Боль возникает из-за трения листков перикарда друг о друга или растяжения образовавшихся спаек. При гнойном перикардите боль возникает из-за расплавления тканей и прямого воздействия на нервные окончания. | При перикардите боли в груди обычно ослабевают в положении стоя. Когда пациент ложится на спину, боли, наоборот, усиливаются, из-за того что сердце плотнее прилегает к задней стенке перикарда. Усиление также происходит при глубоком вдохе или кашле. Боли могут носить как постоянный, так и периодический характер. Они локализуются за грудиной и могут распространяться в левое плечо или в шею. Главным отличием от боли при инфаркте миокарда является то, что при перикардите боль не отступает после приема нитроглицерина. |
| Повышение температуры тела | Повышение температуры тела наблюдается в основном при инфекционных перикардитах (вирусный, бактериальный). Наиболее высоких показателей (38 – 39 градусов) достигает температура при гнойном перикардите. Реже температура повышается вследствие асептического воспаления (без участия микробов). Причиной ее повышения является активация специфических веществ – пирогенов. Они являются конечным продуктом в сложной цепочке биохимических превращений. Запускает эту цепочку собственно воспалительный процесс. | Температура обычно хорошо поддается лечению жаропонижающими препаратами. Высокие показатели сохраняются только при гнойном процессе. Тогда для эффективной борьбы с симптомом необходимо удалить гной из перикарда. При аутоиммунных воспалительных процессах температура обычно субфебрильная (37 – 37,5 градусов) и носит постоянный характер (утренние и вечерние показатели не сильно различаются). |
| Одышка | Одышка не характерна для сухого перикардита, но может быть очень выраженной при констриктивном и особенно экссудативном перикардите. Она возникает из-за сдавливания сердца выпотом или спаечным процессом. Сердце не может наполниться кровью, которая поступает из легких. Вследствие этого начинается застой крови в легких и нарушается процесс обмена газов, что и объясняет одышку. | Одышка при экссудативном перикардите стабильная, обычно не исчезает, пока не будет проведено хирургическое удаление жидкости из перикарда. Одышка возникает резко, если жидкость в перикарде накапливается быстро. Если же речь идет о спаечном процессе или медленном накоплении выпота, то поначалу одышка будет появляться при умеренной физической нагрузке (например, при подъеме по лестнице). |
| Набухание яремных вен (вен на боковой поверхности шеи) | Как уже упоминалось выше, в процессе накопления жидкости в перикарде сильнее сдавливается правое предсердие, у которого мышечная оболочка слабее. В правое предсердие впадают нижняя и верхняя полая вена. Набухание шейных вен происходит из-за застоя крови в верхней полой вене. Из-за поверхностного расположения этих сосудов их не так уж сложно различить при осмотре и легко нащупать. | Набухание вен характерно для экссудативного перикардита с большим объемом выпота, или для запущенного констриктивного перикардита. Данный симптом может встречаться и при других хронических патологиях сердца или легких. Он не специфичен исключительно для перикардита. |
| Сердечная аритмия | Сердечная аритмия – это разнообразные нарушения частоты сердечных сокращений. Чаще всего интервалы между сокращениями различной длины, то есть, стабильного ритма нет. Нарушения связаны с параллельным поражением проводящих волокон миокарда (при сопутствующем миокардите). Электрический импульс распространяется по воспаленным тканям с различной скоростью, что и ведет к изменениям в ритме сокращений. | Аритмия при перикардитах является нечастым симптомом. Она появляется эпизодически и может сопровождаться болевыми ощущениями или одышкой. Отличительные особенности аритмии при перикардите от других сердечных аритмий можно распознать при проведении ЭКГ (электрокардиографии). |
| Дисфагия (нарушения глотания) | Нарушения глотания наблюдаются только при экссудативном перикардите с обильным выпотом и редко - при гнойном перикардите. В первом случае глотание будет затруднено из-за сдавливания пищевода сбоку сердечной сумкой. Симптом появляется только при скоплении в перикарде не менее 1 л жидкости. При гнойном перикардите может произойти расплавление наружного листка перикарда с повреждением пищевода или образованием фистулы (канала, соединяющего пищевод и сердечную сумку). Глотание в таких случаях сопряжено с сильными болями за грудиной. Кроме того, из-за боли гладкие мышцы пищевода плохо сокращаются и не проталкивают пищевой комок в желудок. | Дисфагия является редким симптомом. Она проявляется чувством давления за грудиной во время приема пищи или появлением острых болей. Отрыжка или рвота в первые полчаса после еды не характерны, так как просвет пищевода не перекрывается полностью. Сопутствующие боли в желудке не характерны. |
| Кашель | Кашель при перикардите является редким симптомом и может быть вызван двумя различными механизмами. Во-первых, сухой кашель с одновременным напряжением шейных вен может появляться при застое крови в легких. Это характерно для экссудативного или констриктивного перикардита, когда сердце сильно сдавливается и не может нормально перекачивать кровь. Второй причиной кашля может быть раздражение плевры (серозных листков вокруг легких). При гнойном перикардите или при опухолях перикарда плевра левого легкого, прилежащая к сердечной сумке, также поражается. Это ведет к появлению умеренных болей и кашля. | Кашель при перикардите не сопровождается выделением мокроты или хрипами. Застой в легких не настолько значителен, чтобы вызвать скопление жидкости в альвеолах. Обычно кашель появляется вслед за одышкой. Появление мокроты и резкое повышение температуры обычно говорит о развитии пневмонии. Дело в том, что застой крови в легких предрасполагает к присоединению вторичной инфекции. Кроме того, кашель наблюдается у всех больных с туберкулезным перикардитом, потому что в сердце возбудитель туберкулеза попадает именно из очагов в легких. |
| Увеличение печени | Механизм увеличения печени при экссудативном перикардите схож с механизмом набухания яремных вен шеи. Из-за застоя крови в нижней полой вене замедляется кровоток в печени. В запущенных случаях может наблюдаться также увеличение селезенки или асцит (скопление жидкость в брюшной полости). | Печень при пальпации (прощупывании) равномерно плотная, прощупывается под реберной дугой. Резкой болезненности, как при инфекционных заболеваниях, обычно не наблюдают. |
| Похудание, повышенная утомляемость, головные боли | Симптомы общего недомогания при перикардите могут быть вызваны длительным воспалительным процессом или температурой. Выраженная потеря веса обычно говорит об опухолевом или туберкулезном происхождении воспалительного процесса. Многие симптомы объясняются плохим кровоснабжением тканей из-за сдавливания сердца. | Общие симптомы при перикардите нередко сопровождаются бледностью кожи и губ. Кончики пальцев рук и ног холодные. Эти проявления также связаны с плохим кровоснабжением тканей. Данные симптомы могут появляться и при других болезнях сердца или легких. |
Следует помнить, что появление вышеуказанных симптомов еще не говорит о наличии перикардита. Для подтверждения диагноза необходимо пройти ряд диагностических обследований. Кроме того, перикардит может протекать и без выраженных симптомов. Тогда его обнаруживают случайно при профилактической рентгенографии грудной клетки или после анализа крови (
в крови замечают признаки воспаления и начинают искать очаг).
Диагностика перикардита
![]()
В диагностике перикардита используются различные методы получения информации. В первую очередь врачи прибегают к объективному осмотру и лишь затем – к инструментальному обследованию и лабораторным анализам. Перикардит может быть обнаружен как при обращении пациента с характерными жалобами, так и во время осмотра у врача по поводу другой патологии. Как уже отмечалось выше, именно другие заболевания чаще всего становятся причиной воспаления сердечной сумки. Они же накладывают определенный отпечаток на результаты инструментальных обследований и анализов.
Основной задачей в диагностике перикардита является распознавание не только самого факта воспаления, но и определения его первопричины. Кроме того, важно выявить характер воспалительного процесса. Эти данные предопределят тактику лечения того или иного пациента и позволит избежать хронической формы перикардита.
Все диагностические методы для обнаружения перикардита делятся на 3 основные категории: - данные объективного обследования;
- инструментальная диагностика;
- лабораторные анализы.
Данные объективного обследования
Данные объективного обследования – это информация, полученная врачом при осмотре пациента. Порой она не менее важна, чем результаты инструментальных и лабораторных исследований. Именно с объективного обследования начинается процесс диагностики любого заболевания.
Основными методами объективного обследования пациента являются: - Визуальный осмотр. У пациентов с запущенным перикардитом можно заметить бледность или посинение кожных покровов из-за нехватки кислорода в тканях. Обычно это указывает на констриктивный перикардит. Кроме того, возможно напряжение и выбухание яремных вен, одышка. При осмотре грудной клетки типичных изменений не наблюдается. В случае экссудативного перикардита с большим количеством жидкости, в редких случаях кожа между ребрами слева выбухает (из-за повышения давления в грудной клетке). При болевом синдроме может быть также отмечено брюшное дыхание (в процессе дыхания участвует также живот, а амплитуда движений грудной клетки снижена).
- Перкуссия. В процессе перкуссии врач как бы простукивает грудную клетку. Метод основывается на том, что разные ткани организма имеют различную плотность. Это позволяет приблизительно установить границы сердца и оценить его размеры. Над сердцем звук при постукивании будет приглушенным. При экссудативных перикардитах границы сердца могут быть сильно расширены, что легко определяется в ходе перкуссии.
- Пальпация. Пальпация – это прощупывание тканей с помощью рук. При перикардитах данный метод объективного обследования не выявляет каких-либо специфических изменений. Следует, однако, отметить, что он необходим во время диагностики посттравматических перикардитов, когда в ходе пальпации можно обнаружить переломы ребер. Кроме того, имеет большое значение прощупывание лимфатических узлов в области ключицы и в подмышечных впадинах. Они могут быть увеличены при туберкулезных, гнойных и опухолевых перикардитах.
- Аускультация. Аускультация – это прослушивание работы сердца с помощью стетофонендоскопа. Типичным признаком перикардита является шум трения листков плевры друг о друга. Он выявляется очень четко при фибринозных перикардитах, но может полностью отсутствовать при экссудативных. Кроме того, при наличии жидкости в перикарде шумы сердца будут приглушенными. В ходе аускультации можно также достоверно измерить частоту сердечных сокращений и их ритмичность.
Инструментальная диагностика
Инструментальная диагностика предполагает обследование пациента с помощью специальной медицинской аппаратуры. Это позволяет различными способами визуализировать строение сердца, перикарда, окружающих тканей и оценить степень их повреждения.
В зависимости от видов воспалительного процесса и стадии заболевания могут быть назначены следующие инструментальные методы обследования: Компьютерная томография Компьютерная томография (
КТ) - это метод диагностики, основанный на послойном исследовании тканей и органов организма с помощью рентгеновского излучения. В современной медицине используют многоспиральные компьютерные томографы, обладающие высоким разрешением и предлагающие результаты исследования в кратчайшие сроки. Многоспиральные компьютерные томографы дают возможность подробно исследовать сердце, коронарные артерии, а также аорту, легочную артерию и периферические артерии и вены.
У метода компьютерной томографии есть одно немаловажное преимущество перед другими рентгеновскими методами - отсутствие абсолютных противопоказаний. Процедура может быть проведена при острой необходимости практически любому пациенту.
К проведению КТ имеются следующие относительные противопоказания: - Общее тяжелое состояние больного, когда он не может сохранять неподвижность во время исследования или задержать дыхание на 15 – 30 секунд.
- Беременность.
- Избыточный вес больного, который превышает предельно допустимую нагрузку на стол для данной конкретной модели томографа (обычно лимит составляет 150 – 200 кг).
- Противопоказания к использованию йодсодержащих контрастных препаратов (аллергия на йод, почечная недостаточность и другие).
- Частые нарушения сердечного ритма.
- Полное повреждение коронарных артерий из-за известкового отложения в стенках сосудов.
- Клаустрофобия (боязнь закрытого пространства) у больного.
При наличии какого-либо относительного противопоказания компьютерной томографии решение о целесообразности его проведения принимает лечащий врач или врач, проводящий исследование.
Подготовка к компьютерной томографии включает следующие этапы: - Уточнение возможных противопоказаний к проведению исследования.
- Инструктаж больного. Следует уведомить больного о необходимости задержать дыхание и сохранять неподвижность по команде врача.
- Введение контрастного вещества в вены кисти или локтевую вену (реже в подключичную вену).
Для проведения компьютерной томографии сердца и коронарных сосудов используется томограф с 16 – 64 детекторами (
спиралями). Больной после подготовки ложится на специальный стол томографа, который движется по направлению к раме. Далее по команде врача, больной задерживает дыхание и остается неподвижным до сигнала врача о завершении исследования.
Полученные результаты можно будет получить уже на следующий день. Они включают снимок на пленке, подробное описание структурных изменений и окончательное заключение врача.
При перикардитах КТ назначается для точного выявления изменений в сердечной сумке. Это имеет значение для определения тяжести и типа воспалительного процесса. Кроме того, с помощью данного исследования врач может оценить состояние соседних анатомических областей (
легких, средостения). Это является крайне важным при травматическом, опухолевом или гнойном перикардите, когда прилежащие к сердцу органы требуют отдельного лечения.
Магнитно-резонансная томография Магнитно-резонансная томография или МРТ сердца – это безболезненный и безопасный метод исследования. Естественным контрастом при МРТ служит кровь, непрерывно движущаяся по сосудам. В сильном магнитном поле во время процедуры регистрируется положение ионов в клетках крови, за счет чего и получается картинка. Главным преимуществом магнитно-резонансной томографии служит отсутствие ионизирующего излучения при исследовании. Таким образом, процедура не представляет опасности, например, для детей или беременных женщин. Тем не менее, определенные противопоказания к проведению МРТ все же имеются.
Противопоказаниями к МРТ считаются: - наличие имплантатов или металлических протезов, которые могут сместиться в сильном электромагнитном поле;
- аллергия на контрастные препараты, используемые при МРТ;
- эпилепсия;
- клаустрофобия;
- тяжелое состояние больных (так как МРТ занимает больше времени, чем компьютерная томография, и требует неподвижности и повторных задержек дыхания).
Для проведения МРТ пациенты проходят своеобразный инструктаж. Перед процедурой необходимо снять с себя все предметы, содержащие металл (
предметы одежды, украшения и др.). Больной ложится на стол, который помещается в туннель магнита. Важно во время исследования по команде врача задерживать дыхание и сохранять неподвижность. Вся процедура занимает 15 – 35 минут. Данные МРТ читаются прямо во время исследования, но окончательное описание исследования и заключение врача требуют больше времени. По этой причине обычно больной получает результаты на следующий день после проведения исследования.
Как и КТ, МРТ при перикардитах служит для получения информации о повреждениях тканей сердца и прилежащих анатомических структур. Особенностью является то, что на МРТ практически невозможно оценить состояние легких, так как в них содержится большое количество воздуха, неразличимое при данном обследовании. Плюсом является возможность обнаружить даже точечные участки воспалительного процесса, спайки или небольшое количество жидкости.
Эхокардиография Одним из основных методов диагностики перикардита на сегодняшний день является ультразвуковое исследование сердца или ЭхоКГ (
эхокардиография). Данный метод позволяет исследовать сердце и магистральные сосуды. Картинку получают при помощи ультразвука, вырабатываемого датчиком, без какого-либо внедрения в организм и опасности для пациента.
Существуют три вида ЭхоКГ: - трансторакальное (через переднюю стенку грудной клетки);
- чреспищеводное (датчик вводят в пищевод);
- нагрузочное (стресс-ЭхоКГ).
Трансторакальная ЭхоКГ является наиболее распространенным, быстрым и доступным методом. Пациент принимает горизонтальное положение лицом вверх и на его груди устанавливают ультразвуковой датчик. Если трудно зарегистрировать отдельные структуры сердца, пациента просят перевернуться на бок. Особой подготовки данная процедура не требует. Она является неинвазивной и безболезненной. Расположение датчика ограничивается лишь зоной сердца. Для создания безвоздушного пространства между датчиком и грудной клеткой пациента используют вспомогательные вещества, такие как вазелиновое масло, глицерин. Регистрацию данных проводят при свободном и спокойном дыхании исследуемого. Результат процедуры пациент получает в виде изображения на специальной бумаге, к которому обязательно добавляется заключение врача.
На ЭхоКГ можно легко заметить выпот в сердечной сумке и оценить его объем. Кроме того, видны значительные утолщения листков перикарда, места их слипания (
спайки) и новообразования в этой области. Данный метод можно считать золотым стандартом в диагностике перикардита.
Основываясь на данных вышеперечисленных исследований необходимо отличить перикардит от ряда других заболеваний со схожими проявлениями. Данный процесс называется дифференциальной диагностикой.
Электрокардиография Электрокардиография (
ЭКГ) является одним из самых распространенных и важных методов диагностики при любых заболеваниях сердечно-сосудистой системы. Данное обследование представляет собой график распространения электрического импульса по мышце сердца в различных плоскостях. Опытный специалист по результатам ЭКГ может с высокой точностью установить характер и локализацию повреждений в области сердца.
Данное обследование безболезненно, безопасно, обычно занимает не более 5 – 10 минут и практически не имеет противопоказаний. Повторяя ЭКГ по ходу лечения, врач имеет возможность следить за изменениями в течение болезни. Это обследование может одинаково успешно проводиться как в условиях стационара, так и в домашних условиях (
с помощью портативного электрокардиографа).
Для снятия ЭКГ пациент должен не выполнять тяжелой физической нагрузки в течение получаса перед процедурой. Желательно, чтобы в радиусе 2 – 3 метров от места проведения анализа не было сильных источников электромагнитного излучения (
включенные бытовые приборы, мобильные телефоны и др.). Пациент принимает горизонтальное положение, после чего его запястья, лодыжки и грудь увлажняется специальным раствором (
при отсутствии такового используется и обыкновенная вода). Это необходимо для повышения чувствительности процедуры. После этого на конечности и на грудь устанавливаются специальные электроды. Они регистрируют направление распространения электрического импульса по сердцу.
При перикардитах (
особенно при экссудативных) самым типичным признаком на ЭКГ будет снижение вольтажа. Другими словами, во всех плоскостях аппарат зафиксирует ослабление импульса. Это происходит потому, что жидкость, окружающая сердце, влияет на проведение сигнала. Кроме того, могут отмечаться изменения в направлении распространения электрического импульса. На ЭКГ это проявляется характерными изменениями волн, их исчезновением или другими искажениями.
Лабораторная диагностика
Лабораторная диагностика при перикардитах является одним из самых информативных и важных этапов обследования. Она заключается в проведении специфических тестов с биологическими материалами, взятыми у пациента. На основании результатов лабораторной диагностики делаются выводы о первопричине перикардита и о необходимости тех или иных методов лечения.
Для лабораторной диагностики у пациента могут быть взяты следующие биологические материалы: - кровь;
- моча;
- кал;
- жидкость из полости перикарда;
- биоптат перикарда (ткань, взятая при биопсии).
Для сбора диагностической информации могут быть проведены следующие анализы: - Общий и биохимический анализ крови. Для перикардитов любого типа и происхождения типичным будет повышение уровня лейкоцитов (лейкоцитоз) и увеличение СОЭ (скорости оседания эритроцитов). При этом рост данных показателей обычно прямо пропорционален интенсивности воспалительного процесса. В биохимическом анализе крови будут повышены белки острой фазы воспаления (С-реактивный белок). Кроме того, могут определяться некоторые специфические изменения, указывающие на основную патологию, вызвавшую перикардит. При уремическом перикардите на фоне почечной недостаточности расти будет уровень мочевой кислоты и остаточного азота. При холестериновом перикардите соответственно повысится уровень холестерина. Если имеет место обильный выпот в полость сердечной сумки, может повыситься гематокрит или уменьшиться количество эритроцитов. На застой крови в печени при тяжелых перикардитах указывает рост уровня печеночных ферментов в крови (АлАТ и АсАТ). Таким образом, биохимический и общий анализ крови назначается всем пациентам с подозрением на перикардит. По ходу лечения эти анализы должны повторяться для наблюдения динамики развития и определения успешности лечения. Следует иметь в виду, что прием некоторых препаратов во время курса лечения может влиять на результаты анализов.
- Общий и биохимический анализ мочи. Анализ мочи при перикардитах менее информативен, так как дает представление в основном работе почек. Тем не менее, перед началом лечения оценить состояние мочевыводящей системы очень важно, поэтому данный анализ также назначается всем пациентам.
- Микробиологические тесты. Микробиологические тесты направлены на выявление возбудителей при инфекционных перикардитах. Для этого существует целый ряд различных проб и исследований. Например, в ходе серологических тестов определяют наличие в крови антител к тем или иным видам микроорганизмов. Данный метод является важнейшим при диагностике вирусных поражений перикарда. Если при проведении пункции перикарда у пациента был взят образец жидкости, то делается ее посев на питательные среды. При бактериальных перикардитах это приводит к росту колоний возбудителя. Самым простым и дешевым способом исследования является микроскопия, в ходе которой врач пытается обнаружить возбудителей болезни непосредственно в образце жидкости. Это приносит определенные плоды лишь при паразитарных перикардитах. Наиболее же чувствительным считается анализ ПЦР (полимеразная цепная реакция), которая способна обнаружить даже малейшие признаки инфекции. Для ее проведения достаточно даже небольшого количества крови пациента или экссудата из полости перикарда.
- Антибиотикограмма. Антибиотикограмма – это анализ чувствительности возбудителей болезни на те или иные противомикробные препараты. Ее проведение возможно лишь при бактериальных или грибковых перикардитах, когда удалось получить колонии возбудителя на питательных средах. Проведение антибиотикограммы особенно важно при гнойных перикардитах, или при устойчивых формах туберкулезного перикардита, когда стандартная схема лечения не помогает. Данное исследование может занять несколько недель в зависимости от типа возбудителя (у разных бактерий разная скорость роста на питательных средах).
- Цитологический анализ. Цитологический анализ – это определение типа клеток в образце ткани после биопсии или в жидкости, взятой из перикарда при пункции. Данное исследование имеет огромное значение при аутоиммунных процессах и особенно при новообразованиях перикарда. Именно по структурным изменениям в клетках врачи могут определить тип поражения ткани и назначить наиболее эффективное лечение.
- Специфические исследования крови. Помимо вышеперечисленных тестов при подозрении на конкретный тип перикардита могут быть назначены и другие анализы. К таковым относится определение антинуклеарных антител и ревматоидного фактора (для подтверждения некоторых аутоиммунных заболеваний), уровня гормонов щитовидной железы (при заболеваниях этого органа) и других специфических показателей.
Дифференциальная диагностика перикардита по результатам основных исследований
| Диагностический критерий | Перикардит | Миокардит | Инфаркт миокарда | Плеврит |
| Характер боли | Боль не резкая, усиливается в положении лежа на спине, при кашле, глубоком вдохе. | Боль не связана с положением тела, умеренная. | Боль быстро нарастает, может быть очень сильной. Не ослабевает при перемене положения тела, уменьшается после приема нитроглицерина. | Боль может ослабевать в положении лежа на боку (на стороне пораженного легкого), но резко усиливается при глубоком вдохе. При задержке дыхания почти исчезает. |
| Шум трения перикарда | При прослушивании сердца шум отчетливый, постоянный, громкий, слышен во всех точках прослушивания сердца. Не исчезает при задержке дыхания. | Отсутствует, так как воспаление не затрагивает перикард. | Появляется не всегда, выслушивается не во всех точках, шум кратковременный. | Шум появляется из-за трения листков плевры. Может выслушиваться в стороне от области сердца. Полностью исчезает при задержке дыхания. |
| Изменения на ЭКГ | Снижение вольтажа во всех отведениях (при экссудативном перикардите). Сегмент ST в I-III отведениях приподнят, зубец T отрицательный. | Часто наблюдаются нарушения сердечного ритма, вольтаж нормальный. | Зависят от места положения некроза сердечной мышцы. Изменения могут быть похожими на признаки перикардита. | Отсутствуют. |
| Рентгенологические признаки | Расширение границ сердца, при обильном выпоте – изменение формы сердечной сумки (в форме капли или треугольника). | Умеренное увеличение границ сердца. | Нехарактерно. | Затемнение неравномерное по всему легкому, а не только в области сердца. При выпоте в плевральную полость – четкая горизонтальная граница между жидкостью и воздухом. |
Лечение перикардита
![]()
Способы лечения перикардита и его длительность определяются причинами, вызвавшими воспаление и развитие тех или иных осложнений. При появлении первых симптомов и признаков перикардита необходимо обратиться к врачу-кардиологу или терапевту. Эти специалисты могут распознать заболевание на ранних стадиях и определить дальнейшую тактику диагностики и лечения. Самолечение при перикардитах недопустимо, так как некоторые формы данного заболевания могут создать угрозу для жизни пациента.
Госпитализация и стационарное лечение является предпочтительной формой оказания медицинской помощи. Тем не менее, после первых дней обследования пациент может быть выписан домой для амбулаторного прохождения лечения (
лечение на дому с периодическим посещением поликлиники). Это возможно при легком течении заболевания, когда врачи уверены в том, что данная форма болезни не склонна к осложнениям.
Специфической
диеты или режима питания при перикардитах не существует. В зависимости от симптомов лечащим врачом могут быть даны некоторые рекомендации для более быстрого выздоровления и профилактики осложнений. Однако диета не играет значительной роли в лечении перикардитов.
Общие рекомендации в отношении питания при перикардитах сводятся к следующим принципам: - питание должно быть богато белками и витаминами;
- следует ограничить употребление жирных продуктов (особенно животных жиров);
- следует ограничить употребление алкоголя, так как он влияет на работу сердечно-сосудистой системы и может мешать лечебному действию некоторых препаратов;
- при экссудативных перикардитах может быть рекомендовано ограничение употребления жидкости и соли (соль способствует задержке жидкости в организме).
Основную же роль в лечении перикардитов отводят классическим методам лечения. Задачей врачей является ликвидация воспалительного процесса в кратчайшие сроки и борьба с основным заболеванием, которое привело к развитию перикардита.
Основными методами лечения перикардита являются: - медикаментозное лечение
- хирургическое лечение;
- лечение народными средствами.
Медикаментозное лечение
Медикаментозное лечение при перикардите делится на несколько направлений. Существует базовая терапия – несколько групп препаратов, которые назначаются практически всем больным с воспалением перикарда. Она направлена на устранение некоторых общих симптомов и обычно быстро улучшает состояние пациента. Не менее важную роль играет этиологическое лечение – курс препаратов, направленных на борьбу с причиной перикардита. В этих случаях назначаемые лекарства полностью зависят от того, что вызвало болезнь.
Базовое лечение перикардитов подразумевает использование противовоспалительных и
обезболивающих средств. Последние применяются лишь в тех случаях, когда присутствует болевой синдром. Нередко боль бывает вызвана именно воспалительным процессом, поэтому после назначения противовоспалительных средств обезболивающие уже не требуются. Препараты, применяемые для базовой терапии, являются симптоматическим лечением, так как они не устраняют первопричину перикардита. Однако в случае, когда причина перикардита неизвестна (
при идиопатических формах), именно эти лекарственные средства становятся основой лечения.
Препараты, применяемы при базовой терапии перикардитов
| Название препарата | Групповая принадлежность | Лечебный эффект | Доза и режим приема | Особые указания |
| Ацетилсалициловая кислота (аспирин) | НПВС (нестероидные противовоспалительные средства). Неизбирательные ингибиторы циклооксигеназы 1 и 2 (фермент, участвующий в развитии воспалительного процесса) | Сильный противовоспалительный и умеренный обезболивающий эффект. | 500 мг 6 – 8 раз в сутки не более 2 – 3 недель. | Воздействует на тромбоциты, понижая свертываемость крови, что может способствовать увеличению выпота. |
| Диклофенак | 25 – 50 мг 2 – 3 раза в сутки, не дольше 3 недель. | Все препараты данной группы принимаются после еды, поскольку создают угрозу развития гастрита и язвы желудка. |
| Ибупрофен | 400 мг 4 раза в сутки. |
| Индометацин | 25 – 50 мг 4 раза в сутки. |
| Лорноксикам внутрь (таблетки) | НПВС. Селективные ингибиторы циклооксигеназы 2. | Также обладают противовоспалительным эффектом, однако он менее выражен, чем у неизбирательных ингибиторов. | 8 мг 2 раза в сутки, не более 3 недель. | Данная группа препаратов меньше воздействует на слизистую оболочку желудка. Эти средства назначают больным с гастритом или язвенной болезнью. |
| Лорноксикам внутримышечно (в уколах) | 8 мг 2 раза в сутки. |
| Мелоксикам | 7,5 мг 2 раза в сутки, не более 2 недель. |
| Целекоксиб | 100 – 200 мг 1 раз в сутки. |
| Трамадол внутрь | Анальгетическое (обезболивающее) опиоидное средство. | Обладают мощным обезболивающим эффектом, однако уступают по эффективности морфину. | 50 мг 2 раза в сутки, при необходимости можно увеличить до 150 – 200 мг 2 раза в сутки. Курс лечения не более 2 недель. | Назначается только при сильных болях, которые не удается снять другими препаратами. Могут вызвать привыкание. Нередко назначаются при опухолевых или травматических перикардитах, а также в послеоперационном периоде. |
| Трамадол внутримышечно | 50 – 100 мг 2 раза в сутки. |
| Пентазоцин внутрь | 25 – 100 мг 6 – 8 раз в сутки после еды. |
| Пентазоцин внутримышечно | 30 – 60 мг 6 – 8 раз в сутки, суммарная доза не более 360 мг в сутки. |
| Морфин | Обладает более выраженным эффектом, нежели вышеуказанные препараты. В высоких дозах угнетает дыхание, вызывает привыкание. | 2 – 15 мг не более 2 раз в сутки. | Применяется внутримышечно или внутривенно. Дозу подбирают в зависимости от интенсивности болей. |
В случае экссудативного перикардита тактика медикаментозного лечения зависит от количества жидкости в сердечной сумке и скорости ее накопления. При умеренном выпоте и отсутствии признаков тампонады сердца рекомендуется назначение фуросемида (
внутрь 40 – 120 мг утром натощак). Это мочегонное средство (
диуретик) с сильным, но кратковременным действием. Целью назначения является более интенсивное выделение жидкости из организма естественным путем, что приведет к обратному всасыванию выпота из сердечной сумки.
Кроме диуретиков при скоплении жидкости необходимо быстро устранить само воспаление. Для этого прибегают к гормональным противовоспалительным средствам (
глюкокортикостероидные препараты). Стандартная схема предполагает назначение преднизолона (
60 – 80 мг дважды в сутки, утром и днем после обеда). Курс лечения длится неделю, после чего дозу постепенно снижают до полной отмены препарата (
снижают по 2 – 2,5 мг каждые несколько дней). В случае появления признаков тампонады сердца, когда жидкость накапливается слишком быстро, показана пункция перикарда. После ее проведения возможно введение глюкокортикостероидных препаратов непосредственно внутрь сердечной сумки через катетер.
Лечение инфекционных перикардитов должно проходить в условиях стационара, так как большинство антибиотиков и
противогрибковых препаратов вводится внутривенно для достижения лучшего эффекта. Кроме того, антибиотики могут вызывать различные побочные эффекты или аллергические реакции, поэтому пациенты должны постоянно находиться под наблюдением врачей.
В случае бактериальной инфекции медикаментозное лечение предполагает использование следующих антибиотиков: - Ванкомицин внутривенно по 1 г два раза в сутки. Назначается при перикардитах, вызванных золотистым стафилококком (Staphylococcus aureus). Курс лечения составляет 2 – 3 недели.
- Бензилпенициллин внутривенно по 2 - 3 млн. единиц 6 раз в сутки. Назначается при перикардитах, вызванных стрептококком (Streptococcus pneumoniae).
- Амоксиклав (амоксициллин с клавулановой кислотой) внутривенно по 1,2 – 2,4 г 3 – 4 раза в сутки. Курс лечения длится не менее 2 недель.
- Другие противомикробные средства назначаются по результатам проведенной антибиотикограммы, когда возбудитель болезни и его чувствительность к различным препаратам уже известны.
В случае грибковых перикардитов могут быть назначены следующие противогрибковые препараты: - Флуцитозин внутривенно, в виде капельницы. Рекомендуемая доза – 100 – 150 мг на 1 кг массы тела в сутки. Доза вводится в течение 4 – 6 часов в 3 – 4 приема, а общий курс лечения длится до полутора месяцев.
- Амфотерицин В внутривенно, в виде капельницы, доза составляет 0,3 – 0,7 мг на 1 кг массы тела в сутки (но общая доза, введенная за весь курс лечения не менее 1 г). Курс лечения длится не менее 6 недель.
Следует отметить, что в ряде случаев грибковые перикардиты могут проходить спонтанно, без специального лечения. Чаще всего это происходит при перикардитах, вызванных гистоплазмой.
Лечение туберкулезного перикардита во многом зависит от формы и тяжести течения легочного туберкулеза. Больных рекомендуется изолировать до выздоровления в специальных стационарах. Общий курс лечения может длиться несколько месяцев.
Для лечения туберкулезного перикардита обычно используют комбинацию из следующих препаратов: - Изониазид внутрь по 300 мг 1 – 2 раза в сутки.
- Пиразинамид внутрь по 20 – 30 мг на 1 кг массы тела в сутки, в 2 – 3 приема.
- Рифампицин внутривенно 500 – 600 мг в сутки в 1 – 2 введения.
При выявлении устойчивости к этим противотуберкулезным препаратам лечение проводят альтернативными средствами. Препараты и их дозировку в таких случаях назначает врач-фтизиатр (
специалист по лечению туберкулеза).
При вирусных перикардитах чаще всего делают упор на базовое лечение, чтобы исключить развитие осложнений. Специфического лечения, направленного на уничтожение вирусов, при этом не существует. Однако при определенных возбудителях возможно применение ряда лекарств, стимулирующих организм на борьбу с болезнью.
Направленное лечение вирусных перикардитов возможно при установлении следующих видов возбудителей: - Цитомегаловирус. Назначается гипериммуноглобулин внутривенно. Его вводят на 1, 4 и 8 сутки от начала базовой терапии в дозе 4 мл на 1 кг массы тела. Затем на 12 и 16 сутки лечения можно ввести еще по 2 мл/кг.
- Аденовирус или парвовирус В19. Назначается иммуноглобулин внутривенно, в виде капельницы по 10 г в течение 6 – 8 часов на 1 и 3 сутки проведения базовой терапии.
- Вирус Коксаки В. Посредством пункции в полость перикарда вводится интерферон альфа или бета. Дозировку при этом рассчитывает лечащий врач в зависимости от особенностей болезни у данного пациента.
Несколько сложнее схема лечения выглядит при перикардитах на фоне аутоиммунных заболеваний. Здесь выбор препарата и дозы определяет лечащий врач. Предпочтение отдается гормональным противовоспалительным средствам, колхицину или цитостатикам (
препаратам, замедляющим рост и деление клеток). Полное излечение изначального заболевания наступает редко, однако интенсивность воспалительного процесса обычно удается держать под контролем. Чаще всего имеет место рецидивирующий перикардит с длительными периодами ремиссии.
Критериями успешности лечения служат следующие изменения: - улучшение общего состояния больного (понижение температуры, появление аппетита);
- рассасывание перикардиального выпота или уменьшение его объема;
- уменьшение показателей воспаления в анализе крови (снижение СОЭ и нормализация уровня лейкоцитов);
- уменьшение или исчезновение шума трения перикарда.
Хирургическое лечение
Хирургическое лечение при перикардите может понадобиться в случае развития осложнений, угрожающих жизни пациента. Таковыми являются накопление обильного выпота в полости перикарда (
в том числе тампонада сердца) и гнойное расплавление тканей (
редко). Также хирургическое лечение необходимо при хроническом констриктивном перикардите или панцирном сердце. Во всех вышеперечисленных случаях медикаментозное лечение не дает выраженного эффекта.
Основными методами хирургического лечения при перикардитах являются:
- перикардэктомия;
- перикардиоцентез.
Перикардэктомия Ведущим хирургическим методом в лечении хронического перикардита, когда консервативное лечение бессильно, является перикардэктомия. Она предполагает удаление наружного листка перикарда (
сердечной сумки). Почти всегда основным показанием к операции является констриктивный перикардит. Только удаление утолщенной оболочки соединительной ткани, образовавшейся вокруг сердца, даст реальный терапевтический эффект и снимет большинство сердечных симптомов.
Поскольку речь в данном случае идет о поддержании жизненно важных функций (
наполнении сердца кровью и его нормальной сократимости), абсолютных противопоказаний к операции нет. Относительными противопоказаниями являются дыхательная недостаточность, нарушения свертываемости крови, хронические заболевания в стадии обострения.
Выделяют следующие типы перикардэктомии: - Тотальная перикардэктомия. При тотальной перикардэктомии удаление сердечной сумки происходит с сохранением ее задней стенки.
- Субтотальная перикардэктомия. При субтотальной перикардэктомии удаление сердечной сумки происходит с отдельных частей сердца, наиболее сильно пораженных воспалительными изменениями.
Операцию проводят при общем наркозе. Доступ к сердцу производят через серединную линию грудины. После раскрытия грудной клетки последовательно отделяют измененный перикард, выделяя и сохраняя главные сосуды и камеры сердца. Надрез перикарда проводится до появления сокращающегося сердца. Об эффективности операции говорит стабилизация венозного давления и увеличение сократительной способности сердца. В течение нескольких последующих дней сердце адаптируется к новым условиям.
Перикардиоцентез (пункция перикарда) Под пункцией перикарда подразумевается введение катетера в полость перикарда с целью удаления жидкости из полости. Для этого врач с помощью специальной иглы прокалывает переднюю стенку грудной клетки. Процедура подразумевает предварительную подготовку пациента и обезболивание. Пункция может быть неприятной и немного болезненной. При неотложных состояниях пункция может быть проведена в срочном порядке при поверхностной анестезии (
более слабом обезболивании).
К показаниям к перикардиоцентезу относятся следующие состояния:
- Тампонада сердца и подозрение на нее. Тампонада сердца является наиболее серьезным осложнением перикардита, инфаркта миокарда и некоторых других патологически состояний.
- Электромеханическая диссоциация - отсутствие сердечных сокращений, в то время как электрический импульс нормально вырабатывается и распространяется по сердечной мышце.
Пункция перикарда необходима в основном для удаления жидкости при экссудативном перикардите. При большом объеме жидкости это уменьшит симптомы и проявления болезни. Обычно пациент чувствует значительное облегчение в первые же часы после пункции. Помимо удаления жидкости пункцию иногда проводят для введения лекарств непосредственно в полость перикарда. К данному способу лечения прибегают редко, так как существует риск различных осложнений, а вероятность стабильного положительного эффекта довольно низкая. В связи с этим врачу приходится правильно оценить, что представляет большую опасность для пациента – пункция или дальнейшее развитие болезни.
Осложнения пункции перикарда или перикардиоцентеза могут быть следующими: - пневмоторакс (попадание воздуха в грудную полость);
- повреждение миокарда;
- повреждение коронарных сосудов сердца;
- воздушная эмболия (закупорка артерий и вен пузырьком воздуха);
- скопление крови в полости перикарда (кровотечение, если при пункции был задет сосуд);
- нарушения сердечного ритма;
- занесение вторичной инфекции.
Следует отметить, что большинство этих осложнений случается по вине врачей. Для правильного выполнения пункции перикарда необходим полный набор инструментов и условия стационара.
Для пункции необходимы следующие препараты и инструменты: - игла для пункции;
- шприц 30 - 60 мл;
- расширитель;
- катетер;
- гибкий проводник;
- электрокардиограф (аппарат для снятия ЭКГ).
Сама процедура состоит из нескольких этапов. Перед ее проведением пациенту назначают
успокоительные препараты, чтобы уменьшить
стресс. Также предварительно определяют объем жидкости в перикарде. Это необходимо, чтобы правильно рассчитать объем, который необходимо удалить.
Этапы проведения пункции перикарда: - 1 этап - определяется место пункции между мечевидным отростком грудины и левой реберной дугой.
- 2 этап - введение иглы под углом 30 - 45 градусов к коже по направлению к левому плечу. Игла вводится до появления перикардиальной жидкости. При появлении изменений на электрокардиограмме игла слегка оттягивается назад.
- 3 этап - удаление жидкости. Удаляется столько жидкости, сколько требуется для достижения улучшения состояния больного.
- 4 этап - введение гибкого проводника через иглу. После этого удаляется игла.
- 5 этап - по проводнику вводится расширитель, затем он удаляется предельно осторожно, не трогая проводник.
- 6 этап - в полость перикарда вводится катетер, удаляется проводник.
- 7 этап - к катетеру присоединяется удлинительная трубка.
Вся процедура обычно занимает около получаса. После нее больной не выписывается и продолжает лечение в стационарных условиях. Лишь после извлечения катетера и закрытия дефекта передней грудной стенки разрешается лечение в амбулаторных условиях.
Помимо этих двух основных вмешательств помощь хирурга иногда может понадобиться для устранения причины перикардита. Например, в случае опухолевого перикардита для успешной борьбы с болезнью необходимо удаление новообразования (
если это возможно), а в случае травматического – закрытие дефектов тканей после травмы. Кроме того, хирургическим путем закрываются фистулы при гнойных перикардитах, если таковые образовались. Нередко при гнойных перикардитах прибегают и к открытой хирургической обработке полости перикарда. Дело в том, что гной слишком вязок и его трудно удалить с помощью пункции. В то же время данная форма перикардита представляет серьезную опасность для жизни пациента и требует быстрого и эффективного лечения. Поэтому порой врачам приходится вскрывать полость перикарда для ее полноценной обработки противомикробными средствами и тщательного промывания.
Лечение народными средствами
Народные средства могут принести определенную пользу при сухих перикардитах вирусной или бактериальной природы. Ряд лекарственных растений обладает системным противомикробным и противовоспалительным эффектом, что ускоряет выздоровление. Гораздо менее эффективно использование народных средств при экссудативном перикардите. Фитотерапевтические средства могут влиять на тонус сосудов, но убрать из полости перикарда большое количество жидкости они не в состоянии. При констриктивном же перикардите ни один народный метод уже не может решить проблему.
Вследствие этого ни в коем случае нельзя начинать лечение народными средствами до визита к врачу. Пациенты часто совершают эту ошибку, начиная самолечение на дому, и ждут эффекта в течение недель. При отсутствии лечебного эффекта это будет попросту потерей времени, из-за чего и обычное лечение в больнице станет сложнее. Правильно будет сначала пройти обследование у специалиста для установления вида перикардита и исключения тяжелой формы болезни. После этого желательно посоветоваться с врачом, какие именно народные средства стоит использовать. Врачи редко категорически запрещают пациентам прибегать к народной медицине. Просто из-за серьезности заболевания и угрозы для здоровья следует согласовывать все действия со специалистом.
Народные средства, применяемые в лечении сухих (фибринозных) перикардитов: - Отвар из иголок молодой хвои. Для приготовления необходимо взять 5 столовых ложек иголок (молодой сосны, ели, можжевельника) и залить их тремя стаканами кипятка. Далее смесь варят на медленном огне 10 минут, медленно помешивая. Настаивание длится от 6 до 10 часов, после чего отвар сцеживают и пьют по 100 мл 3 раза в день.
- Сбор из боярышника, календулы, цветков липы и укропа. Все ингредиенты берутся в сухом виде и перетираются в порошок. На 1 литр кипятка необходимо 20 г сухой смеси. Настаивать лекарство можно в термосе в течение 3 – 5 часов. Принимают настой до еды 3 раза в день по 50 мл.
- Настой березовых сережек. Для приготовления настоя необходимо наполнить какой-либо сосуд (банку, кастрюлю) березовыми сережками приблизительно на две трети. Затем его доверху заполняют водкой или спиртовым раствором аналогичной крепости. Настаивание длится не менее недели, после чего лекарство готово к употреблению. Настой не сцеживают. Принимают по 1 чайной ложке за полчаса до еды 3 раза в день.
- Сбор из корня валерианы лекарственной, тысячелистника и листьев мелиссы. Ингредиенты берутся в равных объемах. Сбор заливают кипятком в пропорции 1 столовая ложка на 1 стакан кипятка. Настаивать смесь нужно не более 1 часа. Средство принимают процеженным и охлажденным до комнатной температуры. Рекомендуется лечение 2 раза в день по полстакана.
При отсутствии осложнений и тяжелых форм перикардита вышеуказанные народные средства успокаивают боли в груди и уменьшают одышку. Длительность лечения определяется наличием симптомов. Однако если заметного эффекта нет в течение первой недели, необходимо срочно обратиться к врачу для уточнения диагноза и применения более серьезных методов лечения.
Осложнения и последствия перикардита
![]()
В целом перикардит считается заболеванием с благоприятным исходом, так как своевременная квалифицированная помощь приводит к полному выздоровлению у большинства пациентов. В редких случаях при тяжелом течении болезни могут наблюдаться некоторые осложнения перикардита. Иногда они становятся поводом для получения группы инвалидности.
Основными осложнениями, которые встречаются при перикардите, являются: - утолщение или слипание листков перикарда;
- тампонада сердца;
- образование фистул;
- нарушение проводимости сердца.
Утолщение или слипание листков перикарда
Утолщение и слипание листков перикарда обычно является следствием фибринозного воспаления. Плотный налет из фибрина не рассасывается со временем, поэтому некоторые симптомы перикардита могут оставаться еще долгое время после стихания самого воспалительного процесса. Прежде всего, это шум трения перикарда, который будет выслушиваться у большинства таких пациентов до конца жизни. Кроме того, могут наблюдаться умеренные боли за грудиной после тяжелых физических нагрузок. Сердце при этом несколько увеличивается в объеме, что компенсировать высокое потребление кислорода мышцами. Из-за этого утолщенные листки перикарда еще плотнее прилегают друг к другу. Чаще всего специфическое лечение данного осложнения не требуется.
Тампонада сердца
Тампонада сердца – это патологическое состояние, которое характеризуется быстрым накоплением жидкости в полости перикарда с серьезным нарушением работы сердца. Данное осложнение является наиболее опасным последствием перикардита. Такое быстрое наполнение сердечной сумки кровью наблюдается обычно после травмы, при опухолях перикарда или разрыве мышечной оболочки сердца. Быстрый рост давления в перикардиальной полости ведет к сильному сдавливанию сердца. Без срочной пункции и устранения причины тампонады пациент попросту умирает от
сердечной недостаточности.
Образование фистул
Образование фистул возможно только при гнойном перикардите и относится к редким осложнениям перикардита. Гноеродные микроорганизмы способны разрушать ткани организма. Из-за этого в стенке перикарда порой образовываются отверстия. Через них происходит сообщение двух естественных полостей организма – сердечной сумки с одной стороны и плевральной полостью или пищеводом – с другой. При данном осложнении наблюдается ряд характерных симптомов, первым из которых является выраженный болевой синдром. Дефект листка перикарда не исчезает после излечения гнойного процесса. Это может предрасполагать к перикардитам в будущем и нарушать работу сердца. Данное осложнение требует хирургического лечения, которое заключается в закрытии полости перикарда.
Нарушение проводимости сердца
Нарушения проводимости сердца могут наблюдаться длительное время после перенесенных перикардитов. Они проявляются периодическими приступами аритмии (
особенно при нагрузке). Причиной таких нарушений является поражение мышечной оболочки сердца. Дело в том, что клетки в миокарде равномерно проводят электрический импульс, заставляя сердце сокращаться. При воспалительном поражении электропроводимость тканей меняется, из-за чего импульс распространяется неравномерно. Специфического хирургического лечения таких осложнений не существует. Пациент вынужден по мере необходимости принимать противоаритмические препараты и наблюдаться у врача-кардиолога. Если эпизоды аритмии появляются очень часто, это может повлиять на трудоспособность человека и стать причиной получения группы
инвалидности.
Учитывая то, что перикардиты обычно диагностируются довольно поздно, они могут стать в будущем причиной инвалидности. По статистике запущенные перикардиты составляют 0,05 – 0,5% от всех случаев инвалидности из-за сердечно-сосудистых заболеваний. Нетрудоспособность определяется сердечно-сосудистой недостаточностью. Она наблюдается в основном при констриктивных и рецидивирующих перикардитах.
Для прохождения медицинско-социальной экспертизы на определение группы инвалидности необходимо предоставить результаты следующих исследований: - общий и биохимический анализ крови;
- общий и биохимический анализ мочи;
- результаты микробиологического и цитологического исследования перикардиального выпота (если проводилась пункция);
- результаты ЭКГ на различных стадиях лечения;
- результаты ЭхоКГ;
- рентгенограммы грудной клетки;
- исследование крови на клетки системной красной волчанки (LE-клетки).
В зависимости от тяжести структурных и функциональных изменений пациенту по окончании лечения может быть присвоена I, II или III группа инвалидности. Критерии, по которым распределяются группы, различны для каждой страны. К первой группе обычно относятся больные с констриктивным перикардитом или панцирным сердцем, которым по различным причинам не было проведено хирургическое лечение (
перикардэктомия).
При сохранении пациентом трудоспособности, ему следует обратить внимание на некоторые ограничения, которых стоит придерживаться. Они касаются организации процесса труда. Больным следует избегать работы в помещениях с большими перепадами температуры, влажности или давления. Эти факторы окружающей среды сказываются на гемодинамике (
процессе перекачивания крови), а способность сердца адаптироваться к изменениям среды после перикардита ограничена. Кроме того, влиять на давление и, следовательно, работу сердца может чрезмерная нервная или психическая нагрузка. Противопоказана и работа, требующая длительного вынужденного положения тела, так как статические нагрузки могут вызвать серьезные нарушения гемодинамики.
Простые тесты сердца, которые помогут проверить, как оно работает