Содержание статьи:
Подагра – это системное заболевание, которое характеризуется нарушением метаболизма (обмена веществ) в организме. Прежде всего, речь идет о накоплении мочевой кислоты в тканях и ее отложении в виде кристаллов в мягких тканях. Часто подагру считают заболеванием суставов, так как именно они страдают первыми. Тем не менее, патологический процесс может затрагивать целый ряд органов и тканей, нанося серьезный вред здоровью пациента. Некоторые осложнения подагры без адекватного лечения могут привести к смерти.
 Подагра является весьма распространенным заболеванием и встречается приблизительно у 0,1% населения земного шара. Из числа пациентов почти 95% - мужчины. Это объясняется тем, что некоторые генетические дефекты, приводящие к развитию подагры, могут встречаться только у мужчин. Однако в последние десятилетия отмечается относительно быстрое увеличение количества женщин с данной патологией. Кроме того, отмечают возрастной промежуток, в котором обычно наблюдается первый приступ подагры. У мужчин это 35 – 45 лет, а у женщин – 45 – 50 лет. Тем не менее, некоторые формы подагры могут встречаться и в более молодом возрасте.
Подагра является весьма распространенным заболеванием и встречается приблизительно у 0,1% населения земного шара. Из числа пациентов почти 95% - мужчины. Это объясняется тем, что некоторые генетические дефекты, приводящие к развитию подагры, могут встречаться только у мужчин. Однако в последние десятилетия отмечается относительно быстрое увеличение количества женщин с данной патологией. Кроме того, отмечают возрастной промежуток, в котором обычно наблюдается первый приступ подагры. У мужчин это 35 – 45 лет, а у женщин – 45 – 50 лет. Тем не менее, некоторые формы подагры могут встречаться и в более молодом возрасте.
Интересные факты
- С древнегреческого языка название болезни переводится как «нога в капкане», так как чаще всего больных беспокоит именно острая боль в суставах стоп.
- Подагра известна с глубокой древности. Основные признаки этой болезни были описаны еще античными врачами и учеными.
- В средние века подагру называли «болезнь пирующих королей», так как было замечено, что статистически патология чаще выявляется у полных людей при несоблюдении диеты и малоподвижном образе жизни.
- На одном из полотен Леонардо да Винчи можно заметить распухший и покрасневший сустав большого пальца ноги. Именно эти суставы чаще всего поражаются острым подагрическим артритом. Изображения, напоминающие подагру, можно встретить и на полотнах других известных художников прошлого.
- Одной из главных причин развития болезни является накопление в организме мочевой кислоты. По химической структуре она сходна с кофеином. Вследствие этого больным запрещается пить кофе и крепкий чай во избежание обострений.
- Среди известных людей, страдавших от подагры, можно вспомнить русского императора Петра I, императрицу Анну Иоанновну, английского короля Генриха VIII, немецкого ученого Готфрида Лейбница.
- Даже в наши дни врачи часто допускают ошибки в диагностике подагры. Описаны случаи, когда пациентов безуспешно лечили от артритов другого происхождения в течение 10 – 15 лет, пока не удавалось поставить правильный диагноз.
Патофизиология подагры
 С точки зрения биохимии подагра является следствием накопления в организме мочевой кислоты. Это вещество в повышенных концентрациях может откладываться в тканях в виде солей. Чаще всего именно на этапе отложения солей мочевой кислоты (уратов) в тканях и органах говорят непосредственно о подагре. Если концентрация мочевой кислоты в крови повышена, но специфического поражения суставов еще не наблюдалось, то у пациента отмечают гиперурикемию. Отождествлять данное патологическое состояние с подагрой нельзя, так как гиперурикемия может наблюдаться и в рамках других заболеваний.
С точки зрения биохимии подагра является следствием накопления в организме мочевой кислоты. Это вещество в повышенных концентрациях может откладываться в тканях в виде солей. Чаще всего именно на этапе отложения солей мочевой кислоты (уратов) в тканях и органах говорят непосредственно о подагре. Если концентрация мочевой кислоты в крови повышена, но специфического поражения суставов еще не наблюдалось, то у пациента отмечают гиперурикемию. Отождествлять данное патологическое состояние с подагрой нельзя, так как гиперурикемия может наблюдаться и в рамках других заболеваний.
Накопление мочевой кислоты в тканях происходит в результате нормальных метаболических (обменных) процессов. Первичным продуктом при этом являются пуриновые основания (аденин, гуанин). Эти вещества содержатся в ДНК и РНК живых организмов и участвуют в переносе наследственной информации. В организм пуриновые основания попадают с пищей, а также при распаде собственных клеток организма.
После попадания мочевой кислоты в кровь она отфильтровывается в почках и выделяется с мочой. Если по различным причинам данная цепочка биохимических превращений прерывается на каком-либо этапе, то результатом может стать накопление мочевой кислоты в крови, то есть появление гиперурикемии.
Избыток мочевой кислоты в крови приводит к образованию специфических соединений, уратов. Это микроскопические кристаллы, которые представляют собой соединение мочевой кислоты с кальцием, натрием или другими химическими элементами. В основном ураты откладываются в мягких тканях в области суставов и в органах мочевыделительной системы. Отложение кристаллов возле суставов объясняется особенностями кровоснабжения этой области. Собственно хрящевая ткань не имеет кровеносных сосудов, поэтому возле нее капилляры образуют густую сеть. Кроме того, проницаемость сосудистой стенки этой области повышена. Это необходимо, чтобы питательные вещества из крови могли диффузно проникать в хрящевую ткань. Благодаря этой анатомической особенности значительное количество мочевой кислоты попадает в мягкие ткани около суставов, после чего происходит образование уратов и развитие острого воспалительного процесса.
В почках же ураты могут откладываться в виде камней. Особенно часто это наблюдается у людей, не соблюдающих специальную диету и потребляющих большое количество пуриновых оснований с пищей. Повышение концентрации мочевой кислоты в крови при нормальной фильтрации ведет к повышению ее концентрации и в моче. Моча скапливается в почечной лоханке (небольшая полость, из которой моча идет в мочеточник) и в мочевом пузыре. Во время ее накопления и происходит срастание микрокристаллов в более крупные камни.
Причины подагры

Подагра считается мультифакториальным заболеванием. Это означает, что на развитие патологии могут оказывать влияние различные факторы. Обычно они связаны с нарушением метаболизма пуриновых оснований и задержкой мочевой кислоты в организме. В принципе, нарушения на любом из этапов биохимической цепочки, приведенной выше, могут привести к подагре. Главным условием появления данного заболевания является длительная гиперурикемия.
Основными причинами повышения уровня мочевой кислоты и развития подагры считаются:
- наследственная предрасположенность;
- повышенное поступление в организм пуриновых оснований;
- торможение выведения мочевой кислоты с мочой;
- увеличение катаболизма пуриновых нуклеотидов.
Наследственная предрасположенность
Наследственная предрасположенность к подагре чаще всего проявляется в виде различных ферментопатий. Ферментопатии – это генетические заболевания, при которых в организме человека снижено количество того или иного фермента. Если отсутствующий фермент играет роль в метаболизме пуриновых оснований, то может развиться подагра.
Наиболее значимую роль играют дефекты следующих ферментов:
- гипоксантин-гуанинфосфорибозилтрансфераза;
- аденин-фосфорибозилпирофосфат-синтетаза;
- 5-фосфорибозил-1-синтетаза.
Все эти вещества на том или ином этапе биохимической цепочки отвечают за превращение пуриновых оснований в мочевую кислоту и ее нормальное выведение из организма. Гипофункция или гиперфункция данных ферментов ведет к усиленному образованию мочевой кислоты и ее накоплению в крови.
Ферментопатии являются наследственными заболеваниями. С точки зрения химии любой фермент – это белок, структура которого закодирована определенным геном. Повреждение молекулы ДНК может привести к неправильной интерпретации закодированного гена, из-за чего белок не будет правильно синтезироваться в достаточных количествах.
Большинство ферментов, отвечающих за метаболизм пуриновых оснований и мочевой кислоты, располагаются на X-хромосоме. Этим объясняется повышенная частота подагры у мужчин. В их геноме содержится всего одна Х-хромосома, и если участок с генами вышеупомянутых ферментов поврежден, болезни не избежать. У женщин же в клетках присутствуют две Х-хромосомы. Даже если с одной из них невозможно синтезировать необходимые ферменты, синтез будет происходить интенсивнее с другой, здоровой Х-хромосомы. Таким образом, дефицит фермента в той или иной степени будет восполнен. В то же время, такие женщины являются носительницами дефектного гена, и подагра с высокой степенью вероятности разовьется у их сыновей.
Отмечается также, что ферментопатии, ведущие к нарушению подагры, часто являются одним из проявлений наследственного метаболического синдрома. Помимо нарушения обмена пуриновых оснований в него входят склонность к полноте, сахарный диабет, гиперлипидемия (повышенное содержание липидов и липопротеинов в крови), гипертония (повышение систолического артериального давления более 140 мм рт. ст.). Обнаружение таких нарушений при подагре часто указывает на наследственные причины заболевания.
Повышенное поступление в организм пуриновых оснований
Пуриновые основания могут поспособствовать развитию подагры, если попадают в организм в повышенном количестве. В результате их биотрансформации происходит усиленное образование мочевой кислоты, которая не успевает отфильтровываться в почках и выводиться из организма.
Продуктами питания, которые содержат повышенное количество пуринов, являются:
- мясо молодых животных (ягненок, поросенок, теленок);
- концентрированные мясные и рыбные бульоны;
- копченое мясо;
- некоторые мясные субпродукты (сердце, печень, язык, почки, мозги);
- жирные сорта рыбы (красная рыба, шпроты, анчоусы, селедка);
- кулинарные животные жиры (кремовые торты, пирожные);
- бобовые (чечевица, горошек, фасоль, бобы, соя).
Усиленное употребление этих продуктов далеко не всегда приводит к развитию подагры. Тем не менее, они создают благоприятную почву для ее появления. В норме почки и ферментные системы организма справляются с таким количеством пуринов, и в ответ на это повышается выделение мочевой кислоты с мочой. Однако в случае даже небольшого замедления фильтрации почками уровень мочевой кислоты в крови резко поднимется. Таким образом, регулярное употребление вышеупомянутых продуктов повышает риск появления подагры. Необходимым условием для начала болезни будет лишь нарушение в работе ферментных систем или почек.
Торможение выведения мочевой кислоты с мочой
Торможение выведения мочевой кислоты с мочой обычно наблюдается при хронических заболеваниях почек. Принято считать, что подагра в таких случаях носит вторичный характер, то есть является следствием другого заболевания. При его устранении исчезнет и подагра.
Механизм возникновения вторичной подагры заключается в снижении почечной фильтрации. Из-за воспалительного отека или склеротических изменений (разрастание соединительной ткани) закрывается просвет канальцев, в которых происходит фильтрация. Результатом становится накопление в крови некоторых токсичных веществ, одним из которых и является мочевая кислота. При повышении концентрации до определенного уровня, происходит ее проникновение через сосудистые стенки в мягкие ткани и образование солей.
Увеличение катаболизма пуриновых нуклеотидов
С химической точки зрения катаболизм – это распад сложных соединений на более простые. По сути, мочевая кислота образуется именно в результате катаболизма пуриновых оснований. Источником этих веществ является не только пища пациента, но и его собственный организм. Каждая клеточка человеческого тела содержит большое количество пуриновых оснований. Они попадают в кровь и распадаются до уровня мочевой кислоты после смерти клетки.
Таким образом, еще одной причиной развития подагры может стать усиленный катаболизм собственных пуриновых нуклеотидов организма. Он часто носит временный характер или является следствием тяжелых хронических заболеваний. Независимо от первопричины имеет место интенсивная смерть клеток какой-либо ткани или органа, сопровождаемая попаданием в кровь пуринов в больших количествах.
Причинами повышенного катаболизма пуриновых нуклеотидов являются:
- Прием цитостатиков (препараты, останавливающие рост молодых клеток). Данные препараты вызывают разрушение клеток и высвобождение молекул ДНК из ядер. При распаде этих молекул в кровь попадают пуриновые основания.
- Радиотерапия и химиотерапия. Данные виды лечения применяются в основном в онкологии и ориентированы на разрушение патологических новообразований. При распаде тканей в ходе такого лечения также высвобождается большое количество пуриновых оснований.
- Хирургические вмешательства. В послеоперационном периоде часть тканей в области швов неизбежно отмирает. Это может стать причиной временного повышения катаболизма пуриновых нуклеотидов и роста уровня мочевой кислоты в крови.
- Гемолиз. Гемолизом называется резкое разрушение эритроцитов крови. Оно может быть следствием некоторых инфекционных заболеваний, травматического шока или тяжелых болезней кроветворной системы (гемолитические анемии). При распаде клеток крови также высвобождается значительное количество пуриновых нуклеотидов и появляется вероятность обострения подагры.
Как видно на примере этих причин, увеличение катаболизма пуриновых нуклеотидов носит в основном временный характер. Из-за этого его редко считают первопричиной заболевания. Чаще усиленный распад липидов увеличивает вероятность обострения болезни.
Симптомы и признаки подагры

 Подагра может проявляться большим количеством различных симптомов. В основном это зависит от стадии развития заболевания и места отложения уратов в тканях.
Подагра может проявляться большим количеством различных симптомов. В основном это зависит от стадии развития заболевания и места отложения уратов в тканях.
Первая стадия подагры называется преморбидной. В этом случае имеет место лишь гиперурикемия без симптомов поражения суставов или почек.
На преморбидной стадии заболевания могут отмечаться следующие неспецифические симптомы, вызванные гиперурикемией:
- общая слабость;
- зуд кожи;
- запоры;
- предрасположенность к болезням ЖКТ (желудочно-кишечного тракта);
- потливость;
- склонность к полноте.
Однако чаще всего (почти в 80% случаев) преморбидная стадия никак не проявляется, и распознать ее удается лишь при сдаче биохимического анализа крови.
Вторая стадия подагры называется интермиттирующей, или «интервальной» подагрой. В ней уже происходит постепенное отложение уратов в области суставов и в канальцах почек. Болезнь протекает в форме обострений (острых подагрических атак) и периодов ремиссии. Во время обострения обычно наблюдаются симптомы со стороны суставов, которые будут подробно представлены ниже. Образование камней в почках при интермиттирующем течении подагры происходит редко.
Обострения и острые симптомы со стороны суставов обычно бывают вызваны следующими причинами:
- травма;
- избыточное употребление алкоголя (даже одноразовое в большом количестве);
- хирургическое вмешательство;
- переохлаждение;
- острое инфекционное заболевания (обычно ОРЗ – острое респираторное заболевание, или ОРВИ – острая респираторная вирусная инфекция).
Приступ длится 3 – 7 дней, после чего наступает полная ремиссия, и больные не испытывают ни боли, ни какого-либо дискомфорта даже при нагрузке на пораженный сустав.
Третья стадия подагры называется хронической. Она наступает, когда у пациента образуются собственно тофусы с кристаллами мочевой кислоты. Внешне они выглядят как твердые на ощупь шишки, которые могут достигать больших размеров и сильно деформировать сустав. Следует отметить, что тофусы внешне определяются лишь у 50 – 60% пациентов, и они не являются основным критерием наступления третьей стадии. Для ориентировки при диагностике берут частоту острых подагрических атак и их длительность по сравнению с периодами ремиссии. Также на третьей стадии развивается мочекаменная болезнь с соответствующей клинической картиной.
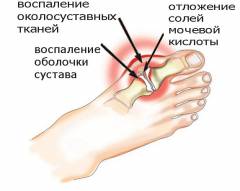
Основными симптомами при подагре со стороны суставов являются:
- боль;
- покраснение сустава;
- формирование тофусов;
- воспаление околосуставных тканей;
- ограничение подвижности в суставе;
- локальное повышение температуры.
Боль
Боль при подагре может быть очень сильной. Начинается приступ, как правило, ночью, часто под воздействием внешних факторов. Боль иррадиирует (распространяется) по всей конечности. Усиление боли может быть вызвано даже легким давлением на пораженный сустав. Обычные обезболивающие средства малоэффективны во время приступа.
Как уже отмечалось выше, пораженными обычно оказываются мелкие суставы стоп и кистей рук. Более чем у 55% пациентов первый приступ подагры локализуется в области I плюснефалангового сустава (основание большого пальца ноги). Как правило, поражается сустав только на одной конечности, симметричное развитие воспалительного процесса на обеих конечностях для подагры не характерно.
| Сустав или анатомическая область | Частота поражения |
| I плюснефаланговый сустав | 56% |
| Фаланги пальцев | 18% |
| Лучезапястные суставы | 11% |
| Локтевой сустав | 4% |
| Позвоночник, тазобедренный и коленный суставы | менее 3% |
| Голеностопный сустав и ахиллово сухожилие | 5% |
| Поражение 2 – 5 суставов одновременно (олигоартрит) | 17 – 34% (чаще наблюдается у женщин) |
Боль при подагре вызывается отложениями уратов в мягких тканях и присутствием кристаллов в суставной жидкости. Твердые частицы напрямую травмируют ткани и хрящевые поверхности внутри сустава, приводя к жесточайшим болям. В меньшей степени боль обусловлена воспалительным отеком.
Покраснение сустава
Покраснение сустава развивается быстро, параллельно с нарастанием боли. Оно более характерно в период обострения, в то время как во время ремиссии может исчезать. Покраснение объясняется приливом крови к пораженной области. Вследствие микротравм мягких тканей к очагу мигрируют клеточные элементы крови (в основном нейтрофилы). Эти клетки способны выделять биологически активные вещества, повышающие проницаемость стенок сосудов и расширение капилляров. Под действием этих веществ кровоснабжение пораженной области усиливается, из-за чего наблюдается покраснение и отек.
Формирование тофусов
Тофусы - симптом, специфический именно для подагры. Как уже упоминалось выше, они представляют собой скопление солей мочевой кислоты, расположенное подкожно или внутрикожно. Обычно от первых симптомов болезни (первого приступа) до образования тофусов проходит не менее 3 – 5 лет (в редких случаях 1 – 1,5 года). Данные образования увеличиваются медленно, но в запущенных случаях подагры могут достигать нескольких сантиметров в диаметре. Из-за нарушения кровоснабжения кожи над тофусами могут появляться трофические язвы. Из них выделяется белая пастообразная масса, или даже просто ураты в форме белого порошка.
Преимущественными местами образования тофусов являются:
- фаланговые суставы на пальцах рук и ног;
- пястно-фаланговые и плюснефаланговые суставы (основание пальца);
- область коленных суставов;
- область локтевых суставов;
- голеностопный сустав;
- ушные раковины;
- надбровные дуги.
При нетипичных формах подагры может наблюдаться и раннее формирование тофусов (через год после первого приступа болезни).
Раннее появление тофусов характерно для следующих категорий пациентов:
- пациенты с ювенильной подагрой (случаи подагры у детей и подростков);
- женщины пожилого возраста, у которых подагра развилась на фоне приема диуретиков (мочегонных средств);
- пациенты с тяжелыми заболеваниями кроветворной системы;
- при хронических почечных заболеваниях, сопровождающихся гиперурикемией.
Воспаление околосуставных тканей
Воспалительный процесс может затрагивать не только область сустава, но и другие анатомические структуры, расположенные поблизости. На фоне подагры нередко наблюдают такие заболевания как тендиниты (воспаление сухожилия), тендовагиниты (воспаление сухожильного влагалища), бурситы (воспаление суставной сумки, характерное в основном для крупных суставов).
Ограничение подвижности в суставе
Основной причиной ограниченной подвижности сустава, пораженного подагрой, является резкая боль. Она появляется преимущественно в острый период заболевания и не дает совершать какие-либо движения, или даже давать незначительную нагрузку на всю конечность.
В период ремиссии, когда боль стихает, скованность суставов все равно может наблюдаться. Отчасти она объясняется воспалительным отеком, отчасти – сопутствующими воспалительными процессами в сухожилиях и других околосуставных анатомических структурах.
Локальное повышение температуры
Локальное повышение температуры объясняется усиленным кровоснабжением пораженного сустава и острым воспалительным процессов. На ощупь пациент может без труда определить, что покрасневший участок кожи намного горячее, нежели окружающие его поверхностные ткани. Над тофусами температура кожи также почти всегда на 1 – 2 градуса выше, независимо от их расположения.
В зависимости от причин, вызвавших подагру, сопутствующих заболеваний и индивидуальных особенностей организма пациента течение подагры может принимать несколько клинических форм. Каждая из них характеризуется некоторыми особенностями и набором типичных для нее симптомов. Нередко именно клиническая форма течения подагры становится основным критерием для выбора лечения.
В настоящее время различают следующие клинические формы подагры:
- типичный острый приступ;
- подострая форма;
- ревматоидноподобная форма;
- псевдофлегмонозная форма;
- инфекционно-аллергический полиартрит;
- малосимптомная форма.
Типичный острый приступ
Данная клиническая форма встречается у 60 – 80% пациентов с подагрой. По сути, она включает симптомы, которые наблюдаются не постоянно, а на протяжении фазы обострения. При интермитентном течении подагры обострения наблюдаются достаточно редко. В хронической же стадии большинство симптомов наблюдается постоянно. Длительность приступов в зависимости от тяжести болезни и характера лечения варьирует от нескольких дней до нескольких недель.
Основными симптомами во время острого приступа являются:
- острые боли в суставах;
- общая слабость;
- головные боли;
- резкий подъем температуры от субфебрильного уровня (37 – 38 градусов) до 38,5 – 39 градусов;
- кожа над пораженным суставом быстро краснеет, а затем приобретает синюшный оттенок.
Во время острого приступа в данных лабораторных анализах наблюдаются характерные изменения, о которых будет подробно рассказано ниже (повышение СОЭ – скорости оседания эритроцитов, повышение уровня сиаловых кислот в крови, фибрина, серомукоида, и появление С-реактивного белка).
Подострая форма
Подострая форма отличается от приступа менее интенсивными симптомами. В частности, воспалительный процесс, как правило, ограничивается одним суставом (моноартрит), боли умеренные, а отек не такой сильный. Подострое поражение нескольких суставов может встречаться на первых этапах у молодых людей. Постепенно подострая форма переходит к более тяжелым вариантам течения с частыми острыми приступами.
Ревматоидноподобная форма
Ревматоидноподобная форма называется так, потому что подагру при таком течении тяжело отличить от некоторых ревматических заболеваний. Особенностями этой формы является поражение мелких суставов (суставы пальцев рук и ног, лучезапястный сустав) в начале заболевания, а также затяжные приступы умеренной интенсивности. Длительность приступов при ревматоидноподобной форме может быть до нескольких месяцев. Это создает серьезные проблемы у врачей с постановкой правильного диагноза.
Псевдофлегмонозная форма
Псевдофлегмонозная форма характеризуется острым воспалительным процессом вокруг сустава, в то время как типичные для подагры симптомы отходят на второй план. Ведущим симптомом при таком течении болезни будет температура 39 – 39,5 градусов, озноб, повышение уровня лейкоцитов в крови до 12 – 15 млн/мл, повышение СОЭ. Все эти симптомы напоминают скорее флегмону – острое разлитое гнойное воспаление мягких тканей. Тем не менее, некроза тканей и образования гноя при такой форме подагры, как правило, не происходит.
Инфекционно-аллергический полиартрит
Инфекционно-аллергический полиартрит – это самостоятельное заболевание, при котором поочередно воспаляются один или несколько суставов. В редких случаях (до 5%) подагра может имитировать такую клиническую картину. При этом поражение новых суставов появляется быстро (в течение суток), однако воспалительный процесс при этом не такой интенсивный, как при типичном обострении подагры.
Малосимптомная форма
Малосимптомная форма подагры также представляет серьезные трудности для постановки диагноза. При ней больные жалуются на умеренную боль, как правило, в одном суставе. При осмотре может не наблюдаться таких признаков воспаления как отек или покраснение кожи.
Следует помнить, что данные шесть клинических форм подагры характерны в основном для начальных стадий заболевания. Постепенно болезнь прогрессирует с образованием тофусов и учащением типичных приступов. Тем не менее, вышеуказанные формы могут наблюдаться в течение нескольких лет, пока болезнь не примет более характерное для нее течение.
Помимо поражения суставов при подагре нередко происходит и поражение мочевыделительной системы. Это бывает на поздних стадиях болезни и характеризуется отложением уратов в тканях почек (канальцы, почечная лоханка). Подагрическая нефропатия (поражение почек на фоне подагры) возникает по различным данным у 30 – 50% пациентов с данной патологией.
Основными симптомами при подагрической нефропатии являются:
- Острые боли в пояснице. Боли являются следствием движения камней в почечной лоханке. Кристаллы повреждают эпителий почечной лоханки, приводя к развитию воспаления.
- Гематурия (обнаружение крови в моче). Гематурия проявляется покраснением мочи либо обнаружением в ней элементов крови в ходе лабораторного исследования. Причиной гематурии являются мелкие кровотечения, которые появляются в результате движения камней.
- Почечная колика. Данный синдром подразумевает внезапное появление сильных болей в пояснице без видимой причины. Почечная колика при подагре вызывается закупоркой мочеточника крупным камнем, или его застреванием непосредственно в устье лоханки. Колика может сопровождаться рвотой, нарушениями мочеиспускания, умеренным повышением температуры.
- Возникновение тофусоподобных образований в почках. Иногда на фоне подагры ураты образуются не в лоханке, а непосредственно в мозговой ткани почек. В таком случае это постепенно ведет к зарастанию почечных канальцев соединительной тканью и хронической почечной недостаточности.
Диагностика подагры
 Как уже упоминалось выше, диагностика подагры нередко представляет серьезные трудности даже для опытных врачей. Дело в том, что при обращении к врачу пациенты чаще всего жалуются на боли в суставах, которые могут быть вызваны самыми разными заболеваниями. Чтобы существенно повысить шанс на постановку правильного диагноза, лучше всего обращаться в ревматологическое отделение. Врачи-ревматологи имеют больший опыт борьбы с артритами, нежели другие специалисты, и смогут быстрее распознать подагру.
Как уже упоминалось выше, диагностика подагры нередко представляет серьезные трудности даже для опытных врачей. Дело в том, что при обращении к врачу пациенты чаще всего жалуются на боли в суставах, которые могут быть вызваны самыми разными заболеваниями. Чтобы существенно повысить шанс на постановку правильного диагноза, лучше всего обращаться в ревматологическое отделение. Врачи-ревматологи имеют больший опыт борьбы с артритами, нежели другие специалисты, и смогут быстрее распознать подагру.
Непосредственно диагноз ставится на основании клинических и параклинических (лабораторных и инструментальных) обследований. У некоторых пациентов постановка диагноза не занимает много времени, другим же приходится проходить ряд анализов и обследований. В первую очередь это зависит от причины, вызвавшей заболевание, и от выраженности симптомов.
В диагностике подагры можно выделить следующие этапы:
- анамнез (опрос пациента);
- оценка клинической картины течения болезни;
- инструментальные исследования;
- лабораторные исследования.
Анамнез
Сбор анамнеза играет важную роль в постановке диагноза, так как позволяет сразу исключить несколько болезней суставов со схожими симптомами. Во время опроса пациента врач обязательно уточняет, какие были первые симптомы заболевания и в каком порядке они появлялись. Большинству пациентов удается припомнить суставные боли в прошлом. Обычно это острые болезненные ощущения в области мелких суставов стоп и кистей рук. Крупные суставы (коленный, локтевой, тазобедренный) и позвоночник редко поражаются первыми.
Другим важным моментом при сборе анамнеза являются случаи подагры в семье. Как уже говорилось выше, наследственные факторы играют важную роль в патогенезе данного заболевания, поэтому подобные случаи облегчают диагностику.
Непременным вопросом, который попытается уточнить врач при обследовании, является питание пациента и некоторые вредные привычки. В частности, обилие мясной пищи, злоупотребление алкоголем, курение и значительные физические нагрузки дают основания предполагать подагру. Другой особенностью питания, которая играет роль в появлении подагры, является недостаточное потребление жидкости в течение дня.
Нередко врач спрашивает также о болезнях, которые имели место в прошлом. При подагре наибольшее значение имеют серьезные хирургические вмешательства, заболевания почек со снижением фильтрации и длительный прием некоторых лекарственных средств (цитостатики, тиазидные мочегонные препараты).
Оценка клинической картины течения болезни
Клиническая картина течения болезни – это совокупность симптомов какого-либо заболевания и изменение состояния пациента со временем. Опытный врач, тщательно наблюдая пациента, может с высокой степенью вероятности поставить правильный диагноз даже без параклинических исследований.
Главным критерием при оценке изменений состояния во времени является стадийность подагры. Практически у любого из пациентов, которые проходят регулярно медицинские обследования и сдают анализы, удается выявить следующие три этапа развития болезни:
- Гиперурикемия и накопление уратов в организме. Данная стадия может длиться годами, не причиняя серьезных неудобств пациенту. Тем не менее, именно она рано или поздно приводит ко второй стадии. Изредка в медицинской практике отмечаются и случаи, когда подагра появляется и без предварительного повышения уровня мочевой кислоты.
- Отложение уратов в тканях. Ураты, как уже упоминалось выше, представляют собой небольшие кристаллы, которые начинают давать о себе знать, как только первые из них откладываются в мягких тканях. Именно на этой стадии появляются первые явные симптомы подагры, которые обычно приводят пациента к врачу.
- Острое подагрическое воспаление. Данная стадия имеет место только при накоплении значительного количества уратов. Помимо множественных микротравм, наносимых кристаллами в мягких тканях, имеет место и ответная реакция организма на чужеродные вещества. Основную роль при этом играют нейтрофилы и тканевые фагоциты, которые захватывают (фагоцитируют) кристаллы.
Поражение почек, как уже отмечалось выше, имеет место после нескольких лет течения болезни.
Инструментальные исследования
Инструментальные исследования назначаются почти всем пациентам, обратившимся по поводу болей в суставах. При подагре большинство инструментальных методов являются малоинформативными на ранних стадиях, так как морфологических (структурных) изменений в тканях практически не наблюдается. Тем не менее, данный тип диагностики позволяет исключить ряд других ревматологических патологий. Назначение того или иного метода инструментальной диагностики делает лечащий врач по необходимости. При выраженной клинической картине с типичными проявлениями подагры инструментальная диагностика может не понадобиться.
В диагностике подагры применяются следующие инструментальные методы исследования:
- УЗИ (ультразвуковое исследование суставов);
- сцинтиграфия с пирофосфатом технеция;
- компьютерная томография;
- рентгенография пораженных суставов.
УЗИ
При интермиттирующем течении подагры изменения при УЗИ будут заметны только в период обострения заболевания. В первые 3 – 4 дня острого приступа наблюдается расширение суставной щели, отек и уплотнение мягких тканей вокруг пораженного сустава. Уже через 5 – 7 дней после острого приступа вышеуказанные изменения малозаметны, а через 10 – 12 дней УЗИ сустава может не выявить каких-либо отклонений.
При хронической форме подагры на поздних стадиях с помощью УЗИ сустава можно выявить умеренную деформацию суставных поверхностей и глубоко расположенные тофусы. Кроме того, УЗИ позволяет выявлять конкременты (скопления) уратов в почках и мочевом пузыре при мочекаменной болезни.
Сцинтиграфия с пирофосфатом технеция
Данное исследование назначается в основном пациентам со смазанной клинической картиной заболевания, когда врач испытывает проблемы с точной постановкой диагноза. Сцинтиграфия подразумевает введение в кровь специфического вещества (пирофосфата технеция), которое избирательно накапливается в местах отложения уратов. Последующее сканирование организма позволяет с высокой точностью определить локализацию патологического процесса. Сцинтиграфия может указать на подагру даже на ранних стадиях, когда тофусы еще не начали образовываться. Кроме того, с ее помощью можно быстро определить скопления уратов в нетипичных местах (позвоночник, грудино-ключичная область). К минусам данного исследования относится его высокая стоимость.
Компьютерная томография
Компьютерная томография предоставляет собой серию рентгенологических снимков высокой точности. С ее помощью можно определить степень деформации суставов на поздних стадиях болезни и точную локализацию тофусов. На ранних стадиях снимки покажут лишь уплотнение мягких тканей вокруг сустава в период обострения.
Рентгенография пораженных суставов
Одиночные рентгенологические снимки на ранней стадии болезни назначаются в целях дифференциальной диагностики с другими артропатиями (болезнями суставов). При подагре они не выявляют существенных изменений. Лишь при хроническом течении болезни по рентгенологическому снимку можно предположить диагноз.
| Исследуемая ткань | Характерные изменения |
| Мягкие околосуставные ткани | Диффузное (разлитое) уплотнение из-за воспалительного процесса, затемненные участки с размытыми контурами (тофусы). |
| Кости и суставы | Отчетливо видна суставная поверхность кости, признаков остеопороза не наблюдаются, при хроническом течении подагры наблюдаются признаки эрозии. Затемненные участки на фоне светлого изображения кости могут говорить о внутрикостном скоплении уратов (внутрикостные тофусы). В рентгенологии данный признак также именуется «пробойником». Симптом «свешивающейся кромки» сустава. |
Лабораторные исследования
Лабораторные исследования пери подагре весьма информативны, так как позволяют проследить процесс образования и выведения мочевой кислоты на различных уровнях. Изменения в анализе крови и мочи ценны также с точки зрения дифференциальной диагностики, так как позволяют отличить подагру от других воспалительных заболеваний суставов с похожими симптомами.
Лабораторные исследования при подагре включают следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- биохимический анализ мочи;
- исследование синовиальной жидкости суставов;
- исследование содержимого тофусов.
Общий анализ крови
В общем анализе крови на первых порах может не наблюдаться никаких изменений. В периоды обострения на фоне воспалительного процесса появляется лейкоцитоз (увеличение количества лейкоцитов в крови) со сдвигом лейкоцитарной формулы влево. Это означает, что в процентном отношении незрелых палочкоядерных форм становится больше. Взрослые сегментоядерные лейкоциты мигрируют в очаг воспаления и разрушаются там. Помимо лейкоцитоза интенсивный воспалительный процесс ведет к повышению СОЭ (скорости оседания эритроцитов). Другие изменения в общем анализе крови наблюдаются только при сопутствующем тяжелом поражении почек либо когда у пациента наблюдается вторичная форма подагры на фоне тяжелых заболеваний кроветворной системы.
Биохимический анализ крови
Биохимический анализ крови является наиболее важным лабораторным исследованием при подагре. Именно в рамках этого исследования определяется уровень мочевой кислоты в крови и обнаруживается гиперурикемия.
Возможными изменениями в биохимическом анализе крови при подагре являются:
- повышение уровня С-реактивного белка;
- гипергликемия (повышение уровня сахара) встречается у 15-25 % пациентов с гиперурикемией и нередко обусловлена наследственными ферментопатиями;
- повышение уровня креатинина и мочевины наблюдается в основном при поражении почек;
- количество липидов и липопротеинов в крови, как правило, увеличено;
- повышенный уровень кальция.
Кроме того, при биохимическом анализе крови рекомендуют проверять уровень протромбина, фибриногена, печеночных ферментов (АлАТ и АсАТ) и билирубина. Эти вещества указывают на работу других внутренних органов и могут помочь поставить правильный диагноз в случае вторичной подагры.
Отдельно следует сказать об определении мочевой кислоты в крови. При подагре в большинстве случаев наблюдается повышение ее содержания (гиперурикемия). В норме содержание мочевой кислоты в моче варьирует от 0,18 до 0,38 ммоль/л у женщин и от 0,27 до 0,48 ммоль/л у мужчин. Определение сывороточного уровня мочевой кислоты проводят до начала лечения для уточнения диагноза и после начала лечения для контроля его эффективности. Доказано, что гиперурикемия – фактор риска для подагры. Но, несмотря на это, сывороточный уровень мочевой кислоты не может служить показателем, исключающим или подтверждающим подагру. В период острой атаки определение сывороточного уровня мочевой кислоты неинформативно, так как почти у половины больных в этот период повышена экскреция (выделение) мочевой кислоты почками, из-за чего уровень мочевой кислоты в сыворотке может достигнуть нормального уровня.
Общий анализ мочи
В общем анализе мочи патологические изменения появляются после поражения почек. Характерно определение кристаллов уратов в мочевом осадке. Возможны альбуминурия (выделение с мочой альбуминовой фракции белков крови), умеренная гематурия (обнаружение крови в моче), цилиндрурия (обнаружение клеток цилиндрического эпителия в моче). Причиной появления этих изменений является прямое повреждение эпителия почечной лоханки конкрементами.
Биохимический анализ мочи
В первую очередь данный анализ необходим для определения уровня мочевой кислоты в моче. Обычно определяют клиренс мочевой кислоты – количество выделенного вещества в течение суток. В норме оно составляет 250 – 750 мг. В зависимости от причин, которые привели к появлению подагры, этот показатель меняется. Если почки не затронуты патологическим процессом, то фильтрация происходит нормально, и уровень мочевой кислоты в моче будет расти параллельно с уровнем мочевой кислоты в крови. При повышенном употреблении пуринов с пищей количество мочевой кислоты увеличивается. Если же подагра у пациента развилась вторично, на фоне хронических почечных заболеваний, то в течение суток с мочой будет выделяться менее 250 мг мочевой кислоты из-за недостаточно эффективной фильтрации.
Исследование синовиальной жидкости суставов
В синовиальной жидкости, полученной при пункции сустава, обнаруживается повышенное содержание лейкоцитов, преимущественно нейтрофилов (10 - 16*109/л). Проводится поляризационная микроскопия, которая выявляет осадок из игольчатых кристаллов солей мочевой кислоты (размером 3 - 30 мкм), которые обладают свойством отрицательного двойного лучепреломления. Также видны отдельные нейтрофилы, содержащие в цитоплазме кристаллы урата натрия. Данный анализ является наиболее достоверным для подтверждения диагноза подагрического артрита.
Исследование содержимого тофусов
При пункции или вскрытии тофусов обнаруживается белая пастообразная масса или даже белый кристаллический порошок. Данный симптом также характерен только для подагры, но выявить его можно лишь на поздних стадиях болезни.
Помимо классических этапов диагностики подагры существует ряд критериев, рекомендованных ВОЗ (всемирной организацией здравоохранения). Согласно ВОЗ существует 12 ключевых пунктов, на которые должен обратить внимание врач при осмотре. Если как минимум 6 из 12 пунктов подтверждаются, врач может аргументировано поставить предварительный диагноз подагры без проведения дополнительных исследований. Плюсом диагностики по критериям ВОЗ является быстрота и высокая точность постановки диагноза, минусом – возможность спутать малосимптомную форму подагры с некоторыми ревматическими заболеваниями.
Для диагностики подагры ВОЗ рекомендует следующие критерии:
- Более чем одна острая атака артрита в анамнезе. Если пациент припоминает хотя бы два эпизода со схожими болями в суставах, данный критерий считается положительным. Информация берется со слов пациента при опросе.
- Максимум воспаления сустава уже в первые сутки. При подагре воспаление развивается быстро, что не так характерно для артритов при других заболеваниях. Если пациент обратился на 2 – 3 день приступа, то информация о воспалении в первый день берется с его слов. Если же он поступил в первый день, врач самостоятельно оценивает такие признаки воспаления как интенсивность покраснения, отек сустава, локальное повышение температуры.
- Моноартикулярный характер артрита. При подагре почти всегда поражается вначале только 1 сустав. Параллельное воспаление нескольких суставов характерно для других ревматических заболеваний.
- Гиперемия кожи над пораженным суставом. Критерий считается положительным, если кожа над воспаленным суставом ярко-красная и резко отличается по цвету от окружающих здоровых тканей.
- Припухание или боль, локализованные в I плюснефаланговом суставе. Как уже отмечалось выше, именно этот сустав чаще всего поражается при первом приступе подагры.
- Одностороннее поражение суставов свода стопы. Воспаление и боли появляются только на одной ноге. Двустороннее поражение характерно в большей мере для ревматических заболеваний.
- Узелковые образования, напоминающие тофусы. Для положительной оценки данного критерия врач может назначить пункцию узелка.
- Гиперурикемия. Для положительной оценки данного критерия врач назначает биохимический анализ крови.
- Одностороннее поражение I плюснефалангового сустава. Сустав поражается при первой атаке только с одной стороны. Лишь в запущенных случаях при хронической подагре воспалены параллельно оба первых плюснефаланговых сустава. Однако и тогда интенсивность воспаления различна.
- Асимметричное припухание пораженного сустава. Даже в рамках одного сустава наблюдается асимметрия припухлости. Это объясняется неравномерностью отложения уратов в мягких тканях.
- Обнаружение на рентгенограммах субкортикальных кист без эрозий. Данные кисты выглядят темными пятнами на фоне эпифиза (крайней утолщенной части) кости. Чаще всего кисты представляют собой внутрикостное скопление уратов.
- Отсутствие флоры в суставной жидкости. Для подтверждения данного критерия проводится бактериологический посев суставной жидкости, взятой при пункции, на питательные среды. Если по прошествии суток на среде появляются колонии патогенных микробов, то считают, что именно они стали причиной воспаления, и критерий оценивается как отрицательный.
Как уже отмечалось выше, некоторые ревматические заболевания имеют схожие симптомы и проявления, поэтому отличить их от подагры бывает трудно. Такими заболеваниями являются ревматоидный артрит, псориатический артрит и хондрокальциноз (также именуемый псевдоподагрой). Для облегчения постановки диагноза были разработаны специальные критерии дифференциальной диагностики между данными заболеваниями.
| Диагностические критерии | Подагра | Ревматоидный артрит | Псориатический артрит | Хондрокальциноз (псевдоподагра) |
| Пол | 97% мужчины | 75% женщины | - | М:Ж – 4:1 |
| Провоцирующие факторы | Алкоголь, неправильное питание, стресс | - | Стресс | - |
| Преимущественное поражение суставов | I плюснефаланговый, суставы свода стопы | Мелкие суставы кисти | Дистальные межфаланговые суставы | Коленный сустав |
| гиперурикемия | + | - | - | - |
| Радиограмма (кальцификаты, эрозии) | Как правило, кальцификаты отсутствуют, эрозии характерны | - | - | Наблюдается хондрокальциноз и дегенеративные изменения |
| Кристаллы:
| + | - | - | + |
| Моноурат натрия | - | - | Пирофосфат кальция | |
| Иглообразная | - | - | Палочкообразная | |
| Отрицательное | - | - | Слабоположительное | |
| Поражение внутренних органов | Почки | Сердце, легкие | Почки, ССС (сердечно-сосудистая система) | - |
Лечение подагры

Лечение подагры требует комплексного подхода с воздействием на патологическую цепочку на различных уровнях. По возможности врачи стараются определить основную причину заболевания и устранить ее. Однако при наследственных энзимопатиях даже точное определение недостающего фермента не позволяет устранить первопричину, поэтому приходится ограничиваться симптоматическим лечением (направленным на устранение симптомов и проявлений болезни и на улучшение качества жизни пациента).
Основными направлениями в лечении подагры являются:
- соблюдение диеты;
- противовоспалительные препараты;
- противоподагрические препараты;
- местное лечение;
- народные средства.
Соблюдение диеты
В профилактике подагры главная роль отводится диетическому питанию. Основная цель диеты – снижение содержания мочекислых соединений в организме. При соблюдении диеты в организм практически не попадают пуриновые основания извне. Таким образом, облегчается и процесс диагностики. Если на 5 – 7 день диетического питания уровень мочевой кислоты в крови не снижается, то речь идет, скорее всего, о вторичной подагре, вызванной сильным снижением фильтрации в почках или массивным распадом собственных тканей организма.
Диета при подагре подразумевает несколько правил:
- Исключение или ограничение количества продуктов, богатых пуриновыми основаниями. Именно эти продукты в большинстве случаев ответственны за повышение уровня мочевой кислоты в крови. При их ограниченном потреблении обострения болезни наблюдаются значительно реже и протекают легче.
- Введение продуктов, не содержащих пуриновые основания или с низким их содержанием. Данные продукты также необходимо подбирать диетологу. Именно на них делается основной упор в диете, и они должны полностью покрывать потребности организма в калориях и питательных веществах (белки, жиры, углеводы).
- Введение достаточного количества жидкости. При потреблении большого количества жидкости (не менее 2 л воды в день, не считая жидких блюд) увеличивается количество циркулирующей крови и ускоряется фильтрация в почках. Благодаря увеличившемуся объему крови концентрация мочевой кислоты падает, и не происходит ее отложение в виде солей в мягких тканях. Интенсивная же фильтрация в почках промывает мочеиспускательную систему, не дает застаиваться моче. Это препятствует отложению уратов в почечной лоханке и мочевом пузыре. При наличии хронических заболеваний почек нужно уточнить необходимость обильного питья у лечащего врача, так как в этом случае оно может привести к резкому подъему артериального давления.
- Снижение массы тела. В большинстве случаев избавление от лишнего веса улучшает работу внутренних органов, благодаря чему мочевая кислота лучше выводится из организма. Кроме того, снижается количество липидов и липопротеинов, циркулирующих в крови и способствующих накоплению мочевой кислоты. Наиболее эффективный метод похудения для больных с подагрой подбирается индивидуально лечащим врачом.
Продуктами, которые содержат большое количество пуринов (более 150 мг на 100 г продукта), являются:
- говяжьи внутренние органы (мозги, почки, печень, язык, поджелудочная железа);
- сардины;
- анчоусы;
- мелкие креветки;
- скумбрия;
- бобовые культуры.
Продукты с умеренным уровнем содержания пуринов (50 - 150 мг на 100 г продукта):
- большинство видов мяса (говядина, баранина, курятина);
- рыба;
- ракообразные.
Продукты с низким уровнем содержания пуринов (0 - 15 мг на 100 г продукта):
- молоко;
- сыр;
- яйца;
- икра рыб;
- крупы;
- орехи;
- мед;
- овощи и фрукты.
Мясо молодых животных содержит больше пуриновых оснований, чем мясо взрослых животных, поэтому необходимо избегать или хотя бы ограничивать его употребление. Также рекомендуется ограничить употребление насыщенных жиров (подсолнечное масло, сливочное масло), так как в условиях гиперлипидемии становится затруднительной экскреция (выделение) мочевой кислоты почками.
При подагре назначают диету №6 по Певзнеру. Цель данной диеты состоит в нормализации обмена веществ (в особенности пуринов) и снижении образования в организме мочевой кислоты. Режим питания при диете №6 дробный, 4 - 6 раз в день. Кулинарная обработка продуктов обычная. Исключение составляет только обработка мяса, птицы и рыбы. Их необходимо предварительно отваривать, потому что при варке около половины пуриновых оснований, содержащихся в продукте, переходит в бульон. После варки мясные продукты можно использовать для приготовления различных блюд. От употребления в пищу полученного бульона лучше воздержаться. Мясные и рыбные блюда допускается включать в меню не чаще 2 - 3 раз в неделю, при этом их содержание не должно превышать 150 г.
Раз в неделю рекомендуется проводить разгрузочные дни – кефирные, молочные, фруктовые. При проведении разгрузочных дней пациент должен употреблять большое количество жидкости (не менее 2,5 литров в день), если нет противопоказаний со стороны сердечно-сосудистой и мочевыделительной системы.
При избыточном весе рекомендуется снизить массу тела. Однако снижать массу тела необходимо медленно, приблизительно по 1 кг в месяц. Ни в коем случае не рекомендуется голодание, так как голодание, также как и низкокалорийная диета, приводит к повышенному образованию кетоновых тел, и вместе с этим к повышению содержания мочевой кислоты в крови с последующим приступом подагры.
В период обострения болезни вводятся более строгие ограничения в диете. На весь период обострения назначается диета №6е по Певзнеру, которая состоит преимущественно из жидкой пищи: молоко, молочнокислые продукты, кисели, компоты, фруктовые и овощные соки, овощные супы, жидкие каши.
| Номер диеты | Белки (г) | Жиры (г) | Углеводы (г) | Энергетическая ценность (ккал) |
| 6 | 80 - 90 | 80 - 90 | 350 | Около 2570 |
| 6е | 70 | 80 | 240 | Около 1950 |
Учитывая сниженный объем растительных и особенно животных жиров в обеих диетах, пациентам необходимо назначить дополнительный курс приема витаминов. Дело в том, что некоторые витамины (А, D, E, K) являются жирорастворимыми и почти не содержатся в растительной пище. Чтобы не допустить гиповитаминоз и, как следствие, сопутствующие ему патологии, необходимо принимать данные витамины дополнительно в составе витаминно-минеральных комплексов.
Противовоспалительные препараты
Противовоспалительные препараты при подагре принимают в основном в период обострения болезни для ослабления воспалительного процесса. При этом происходит и параллельное уменьшение болей. Отчасти это объясняется спаданием воспалительного отека, отчасти – сопутствующим обезболивающим действием большинства противовоспалительных препаратов.
| Название препарата | Рекомендуемая доза | Терапевтический эффект |
| Нестероидные противовоспалительные препараты (НПВП) | ||
| Бутадион | 0,2 – 0,4 г 3 – 4 раза в сутки после еды. Через несколько дней после ослабления симптомов можно уменьшить дозу до 0,15 – 0,2 г трижды в сутки. Курс лечения составляет от 2 до 5 недель. | Препарат ослабляет воспалительные процессы, уменьшает боли в суставах, понижает температуру тела и улучшает выделение мочевой кислоты с мочой. |
| Реопирин | В острой фазе заболевания рекомендуется внутримышечное введение препарата. Доза – 5 мл ежедневно или через день. Укол делается глубоко в ягодичную мышцу. Препарат вводят медленно (1 – 2 минуты). | Выраженное противовоспалительное, жаропонижающее и обезболивающее действие. |
| Индометацин | При подагре применяется для купирования острого воспаления в виде уколов. Доза – 60 мл 1 – 2 раза в сутки. Через 1 – 2 недели после начала курса лечения желательно перейти на пероральные формы препарата (таблетки, капсулы). | Выраженное противовоспалительное, жаропонижающее и обезболивающее действие. Слабый антиагрегантный эффект (ухудшает свертываемость крови). |
| Глюкокортикостероидные (гормональные) препараты | ||
| Преднизолон | В первые дни лечения назначают 20 – 30 мг/сут. После этого поддерживающая доза 5 – 10 мг/сут. При отсутствии эффекта лечащий врач может назначить и более высокие дозы препарата. | Мощный противовоспалительный, противоаллергический и противошоковый эффект. Кроме того, наблюдается иммуносупрессивное действие (подавление иммунной системы), что повышает риск инфекционных заболеваний во время курса лечения. |
На усмотрение лечащего врача в период обострения могут быть назначены и другие противовоспалительные средства (диклофенак, кетонал, нимесил, мовалис).
Противоподагрические препараты
Противоподагрические препараты – это группа медикаментов, воздействующих непосредственно на обмен в организме пуриновых оснований и мочевой кислоты. По механизму действия данные препараты можно разделить на три большие группы.
По терапевтическому эффекту противоподагрические препараты подразделяют на:
- Урикодепрессивные препараты. Данные медикаменты воздействуют на ферменты, участвующие в синтезе мочевой кислоты. Блокирование этих ферментов приводит к снижению образования данного вещества. Концентрация мочевой кислоты падает как в крови, так и в моче.
- Урикозурические средства. Данные препараты воздействуют на механизмы обратного всасывания в почечных канальцах. При их использовании усиливается выделение уратов с мочой. При этом наблюдается хороший терапевтический эффект в отношении подагрического артрита, но повышается риск образования камней в почках.
- Препараты смешанного действия.
| Наименование | Доза | Терапевтический эффект | Особые указания |
| Аллопуринол | В начале лечения доза составляет 50 – 100 мг в сутки. Постепенно ее увеличивают до 200 – 300 мг при легких формах подагры или 400 – 500 мг – при тяжелых формах. | Урикодепрессивное средство. | Препарат применяют при непереносимости урикозурических средств или при наличии признаков поражения почек. Лечение обычно не начинают в острый период болезни. Снижение уровня мочевой кислоты наблюдается через 24 – 48 часов после первого приема препарата. |
| Уродан | 1 чайную ложку препарата разбавляют в 100 мл кипяченой воды и принимают 3 – 4 раза в день до еды. Курс лечения длится 30 – 40 дней. | Препарат смешанного действия. | Препарат с успехом применяют как для лечения подагрического артрита, так и для лечения подагрической почки. Возможна передозировка. |
| Колхикум-дисперт | Вначале 1 мг (2 таблетки) не разжевывая, затем по 0,5 – 1,5 мг каждые несколько часов до видимого ослабления боли. Максимальная суточная доза составляет 8 мг. Для профилактики обострений принимают по 0,5 – 1 мг ежедневно в течение нескольких месяцев. | Фитотерапевтическое средство (безвременника великолепного алкалоид). Оказывает избирательное противовоспалительное действие в очаге подагры, препятствуя поглощению уратов фагоцитами. | Препарат с осторожностью назначают людям пожилого возраста из-за риска осложнений со стороны сердечно-сосудистой системы. |
| Алломарон | При выраженной урикемии принимают 2 – 3 таблетки в день с обильным питьем. | Препарат смешанного действия. | Через 3 – 4 недели приема препарата уровень мочевой кислоты стабильно держится в пределах нормы. Общая длительность курса лечения составляет до 4 – 5 месяцев на усмотрение лечащего врача. |
Отдельно следует сказать о колхицине. Это один из наиболее эффективных препаратов для купирования приступов подагрического артрита. Его эффективность повышается при применении в первые сутки (лучше, в первые часы) после начала приступа. Колхицин вводят внутривенно в растворенном виде. Первая доза обычно составляет 1 мг (колхицин растворен в 20 мл изотонического раствора хлорида натрия). Раствор вводят медленно (в течение 10 минут). Однократная доза не должна превышать 2 мг, а суточная – 4 мг. После применения максимальной дозы препарат не применяют, ни в каком виде еще 7 – 8 дней. Наиболее эффективной схемой введения колхицина в первый день обострения является 1 мг препарата каждые 3 часа до достижения максимальной дозы. Препарат оказывает выраженное действие у 90% больных уже через 6 – 12 часов после его применения. Отсутствие терапевтического эффекта от колхицина обычно объясняется поздним его применением (не в первые сутки после начала приступа).
Противоподагрические препараты необходимо принимать только по назначению лечащего врача, так как они обладают широким спектром побочных действий и требуют тщательного индивидуального расчета дозы.
Местное лечение
Местное лечение можно применять как в период ремиссии заболевания, так и при обострении. Оно заключается в применении компрессов с обезболивающими и противовоспалительными средствами, а также в назначении физиотерапевтических процедур.
Основными вариантами местного лечения при подагре являются:
- Аппликации димексида. Для приготовления компресса берут 1 столовую ложку 50% раствора димексида, 1 столовую ложку кипяченой воды и 1 ампулу анальгина или новокаина. Курс составляет 10 – 20 процедур, длительность каждой из них составляет не менее 15 минут. Компрессы накладывают теплыми, чтобы избежать локального переохлаждения.
- В период ремиссии возможно применение таких согревающих мазей как финалгель, диклофенакол, фастум-гель и других.
- В остром периоде используют ультрафиолетовое облучение пораженного сустава и воздействие электрического поля УВЧ.
- На усмотрение лечащего врача возможен электрофорез с ионами калия, лития или обезболивающими препаратами.
- В период ремиссии применяют аппликации озокерита и парафина.
- В условиях санатарно-курортного лечения в период ремиссии возможно применение ванн (радоновые, сероводородные, йодобромные).
Народные средства
Так как подагра известна с древности, человечество успело накопить богатый опыт в борьбе с данным заболеванием. Многие народные средства на основе лекарственных растений могут бороться с накоплением мочевой кислоты в крови или ослаблять суставные боли при обострении. Об употреблении тех или иных народных средств следует проинформировать лечащего врача. Дело в том, что некоторые из них могут снижать эффективность назначенного медикаментозного лечения. Следует понимать, что народная медицина не может полностью вылечить подагру, поэтому ее использование в лечении носит второстепенный, вспомогательный характер.
Помимо диеты и медикаментозного лечения существуют следующие народные средства для облегчения течения подагры:
- Аппликации из репы. Отварить репу до мягкой консистенции, размять ее в кашицу и добавить по необходимости 1 – 2 столовые ложки подсолнечного масла. Полученную смесь прикладывать к пораженным местам. При наличии изъязвлений кожи в области тофусов аппликации запрещены.
- Почки тополя. Растертые в порошок почки тополя смешивают с вазелином или другой растительной маслянистой основой в соотношении 1 к 4. Полученную мазь наносят на пораженный сустав 1 – 2 раза в день в периоды обострений для ослабления боли.
- Коровяк обыкновенный. Сухие цветки коровяка заливают водкой или медицинским спиртом (50 г листьев на 0,5 литра жидкости). Смесь настаивают в течение 5 – 7 часов в защищенном от солнца месте, а затем используют для втирания в кожу над пораженными суставами. Средство также уменьшает боль во время острых приступов.
- Корень сельдерея. 1 столовую ложку корня сельдерея пахучего заливают 400 мл кипятка. Смесь настаивают в течение 2 часов. Пить настой необходимо 3 – 4 раза в день за полчаса до еды для борьбы с гиперурикемией (для снижения уровня мочевой кислоты в крови).
- Настой зверобоя. 2 столовые ложки зверобоя заливают 1 литром кипятка и настаивают в течение 2 – 3 часов. Процеженный через марлю или ситечко настой пьют по 50 – 70 мл 3 раза в день. При хронической подагре курс лечения может составлять несколько месяцев. Зверобой уменьшает гиперурикемию и несколько облегчает боли.
- Цикорий. 2 чайные ложки цикория заливают 200 мл кипятка и настаивают 4 – 5 часов. Настой пьют по полстакана 2 – 3 раза в день до еды. Цикорий также эффективен для борьбы с гиперурикемией.
- Ванны из ромашки. Ванны из ромашки применяют при поражении подагрой кистей или стоп. Для их приготовления понадобится 100 г сухой ромашки, 5 литров теплой кипяченой воды и 10 – 15 г соли. Ванну принимают в течение 10 – 15 минут, пока вода не остынет до комнатной температуры. Дальнейшее нахождение конечностей в воде рискованно, так как существует угроза переохлаждения и обострения подагры. Поэтому конечности аккуратно вытирают насухо махровым полотенцем и держат в тепле. Регулярные ванны из ромашки уменьшают воспалительный отек и способствуют скорейшему наступлению ремиссии.
Профилактика подагры
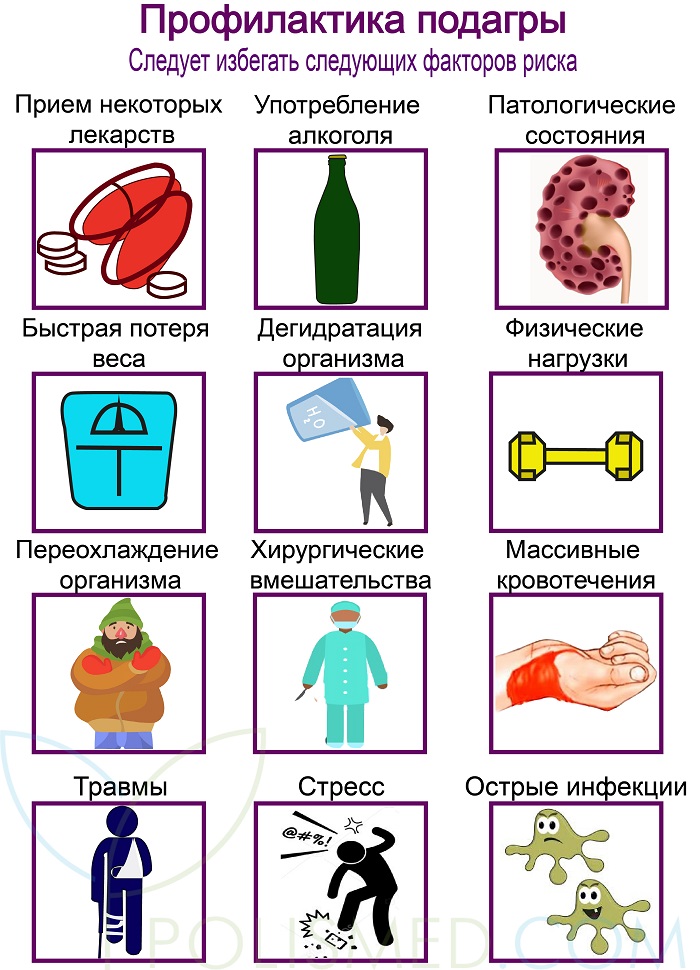
Основным средством профилактики подагры остается соблюдение диеты, о которой было сказано выше. Однако кроме диетического питания большое значение имеет избегание и других факторов риска. Это поможет удлинить периоды ремиссии, избежать обострений или ослабить их.
Следует избегать следующих факторов риска:
- прием некоторых лекарств (цитостатики, тиазидные диуретики);
- употребление алкоголя (особенно пиво, вино);
- патологические состояния, ассоциированные с ацидозом или гиперкальциемией;
- быстрая потеря веса;
- дегидратация (обезвоживание) организма;
- значительные физические нагрузки;
- переохлаждение организма;
- хирургические вмешательства;
- массивные кровотечения;
- травмы;
- стресс;
- острые инфекции.