Содержание статьи:
 Тахикардией называется увеличение частоты сердечных сокращений. Она может быть вызвана как определенными заболеваниями, так и физиологическими причинами (при отсутствии какой-либо патологии). Сама тахикардия обычно не является отдельным заболеванием. Это лишь симптом других болезней или нормальное проявление некоторых физиологических реакций.
Тахикардией называется увеличение частоты сердечных сокращений. Она может быть вызвана как определенными заболеваниями, так и физиологическими причинами (при отсутствии какой-либо патологии). Сама тахикардия обычно не является отдельным заболеванием. Это лишь симптом других болезней или нормальное проявление некоторых физиологических реакций.Тахикардия в определенных условиях наблюдается у всех без исключения людей. Как симптом она может встречаться при огромном количестве болезней, причем не только сердечно-сосудистой системы. В связи с этим при появлении необъяснимой тахикардии следует обращаться к специалисту широкого профиля в поисках других симптомов. На основании одной лишь тахикардии невозможно не только поставить диагноз, но даже доказать, что присутствует какая-либо патология вообще.
В то же время некоторые виды тахикардии, вызванные проблемами с сердцем, могут представлять серьезную опасность для здоровья и даже жизни пациента. Это объясняет необходимость тщательной диагностики и порой срочного лечения.
Анатомия и физиология сердца
 В развитии тахикардии большую роль играют анатомические и физиологические особенности сердца. Их знание помогает понять механизмы, которые влияют на появление этого симптома и отличить проблемы с сердцем от физиологического ускорения сокращений.
В развитии тахикардии большую роль играют анатомические и физиологические особенности сердца. Их знание помогает понять механизмы, которые влияют на появление этого симптома и отличить проблемы с сердцем от физиологического ускорения сокращений.С анатомической точки зрения сердце состоит из следующих систем и отделов, связанных между собой:
- камеры сердца;
- стенки сердца;
- клапаны сердца;
- проводящая система сердца;
- коронарные сосуды.
Камеры сердца
Человеческое сердце состоит из четырех камер, обеспечивающих нормальный ток крови и ее перекачивание по организму. В норме правые отделы отделены от левых перегородкой, что предотвращает хаотичное смешивание артериальной и венозной крови. При некоторых врожденных или приобретенных заболеваниях целостность перегородки нарушается, что может повлиять на частоту сердечных сокращений.Сердце человека содержит следующие камеры:
- Правое предсердие. Правое предсердие расположено в правой верхней части сердца. В нем завершается большой круг кровообращения. Венозная кровь, бедная кислородом и насыщенная углекислым газом, идет сюда от всех органов и тканей. Правое предсердие во время сокращения выбрасывает ее в правый желудочек.
- Правый желудочек. Эта камера располагается в правой нижней части сердца. Правый желудочек принимает венозную кровь из правого предсердия и направляет ее в малый круг кровообращения. Так называется сосудистая сеть легких, в которой происходит газообмен. В результате этого венозная кровь превращается в артериальную. Таким образом, правые отделы сердца отделены от левых, сообщаются между собой и содержат венозную кровь.
- Левое предсердие. Оно располагается в левой верхней части органа. В левое предсердие поступает артериальная кровь, насыщенная кислородом. Здесь заканчивается малый круг кровообращения. В результате сокращения стенок этой камеры кровь выбрасывается в левый желудочек, наиболее объемную часть сердца.
- Левый желудочек. Левый желудочек располагается в левой нижней части сердца. Он собирает артериальную кровь из левого предсердия и, сокращаясь, выбрасывает ее в большой круг кровообращения. Большим кругом называется сосудистая сеть всех внутренних органов и всех тканей тела.
Стенки сердца
Стенки сердца состоят из нескольких слоев, каждый из которых представлен определенным типом клеток и имеет собственные функции. Строение стенок объясняет некоторые причины развития тахикардии и возможные осложнения этого симптома.В сердечной стенке различают три основных слоя:
- Эндокард. Данный слой выстилает камеры, способствует нормальному току крови и отчасти регулирует нормальную работу сердечных клапанов. В развитии тахикардии особой роли он не играет.
- Миокард. Миокард – это наиболее толстый слой сердечной стенки. Он состоит из нескольких мышечных пластов. Основным типом клеток тут являются кардиомиоциты. Это клетки, способные сокращаться и легко передавать электрический импульс между собой. Миокард желудочков более развит, так как тут необходимы более сильные сокращения и поддержание более высокого давления. В предсердиях мышечный слой значительно тоньше (несколько миллиметров). Важной отличительной чертой миокарда является высокая потребность в кислороде. Он необходим для биохимических реакций и нормального сокращения мышцы. Во время тахикардии сердечная мышца потребляет больше энергии, что может стать причиной недостатка кислорода. Это объясняет некоторые серьезные осложнения, которые могут развиться на фоне тахикардии.
- Перикард. Перикард – это наружный слой сердечной стенки, который также почти не играет роли в развитии тахикардии. Он состоит из двух листков, между которыми имеется некоторое пространство. Листок, прикрепленный к миокарду, иногда называют также эпикардом. Наружный же листок нередко именуют сердечной сумкой, так как он отделяет сердце от других органов грудной полости.
Клапаны сердца
Клапаны сердца состоят из соединительнотканного кольца и створок. Они обеспечивают односторонний ток крови и препятствуют ее возврату. Во время тахикардии работа клапанов может нарушиться из-за слишком большой частоты сердечных сокращений. Это приведет к нарушениям тока крови. В результате сердце станет хуже выполнять насосную функцию.В сердце различают четыре основных клапана:
- Трехстворчатый клапан сердца – находится на границе правого предсердия и правого желудочка. Клапан открывается при сокращении предсердия и закрывается при сокращении желудочка.
- Клапан легочной артерии – находится на границе правого желудочка и легочного ствола (сосуд, несущий венозную кровь к легким). Клапан открывается при сокращении желудочка и закрывается при его расслаблении.
- Митральный клапан – располагается между левым предсердием и левым желудочком. Клапан открывается при сокращении предсердия и закрывается при сокращении желудочка.
- Аортальный клапан – находится на границе между левым желудочком и аортой (главный сосуд, несущий артериальную кровь ко всем органам и тканям). Створки открываются в момент сокращения желудочка и закрываются при его расслаблении.
Проводящая система сердца
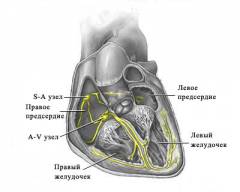
Проводящая система сердца имеет огромное значение для правильного понимания тахикардии. Это особая система волокон и узлов, которая отвечает за образование биоэлектрического импульса и его правильное распределение во все части миокарда. Это обеспечивает равномерное сокращение сердечной мышцы и нормальный ток крови из одной камеры в другую.Проводящая система сердца состоит из следующих частей:
- Синоатриальный узел. Данный узел считается центром автоматизма первого порядка. Он генерирует электрические импульсы с частотой 60 – 80 раз в минуту. Эти импульсы распространяются далее по проводящим путям и стимулируют сокращение кардиомиоцитов. Данная частота сердечных сокращений (ЧСС) считается нормальной, а ритм назван соответственно генерирующему его узлу синусовым.
- Атриовентрикулярный узел. Данный узел считается центром автоматизма второго порядка. Клетки, которые его образуют, способны самостоятельно генерировать импульс с частотой 40 – 60 раз в минуту. В норме у здоровых людей этот ритм подавляется синусовым из-за более высокой частоты последнего. Другими словами, при нормальной работе синоатриального узла импульсы атриовентрикулярного не будут иметь никакого значения.
- Межузловые проводящие пути. Данные пути представляют собой совокупность волокон, проводящих импульс от синоатриального к атриовентрикулярному узлу. Нормальное распространение импульса возможно только при их целостности.
- Пучок Гиса. Пучок Гиса состоит из нескольких «ножек» или «ветвей». Это волокна проводящей системы, которые отвечают за передачу импульса в миокард желудочков. При отсутствии импульса, исходящего от узлов, волокна пучков Гиса могут сами провоцировать сокращение сердечной мышцы с ЧСС 25 – 35 ударов в минуту.
- Волокна Пуркинье. Данные волокна расположены под эндокардом. Они играют меньшую роль в распространении импульса по сердечной мышце.
Сокращение сердца называется систолой, а его расслабление – диастолой. В момент систолы происходит резкое повышение давления в камере и изгнание крови. Во время диастолы возникает отрицательное давление, которое позволяет новой порции крови наполнить камеру.
Коронарные сосуды
Коронарными называются сосуды, которые питают собственно сердце. Они начинаются из ствола аорты неподалеку от ее выхода из левого желудочка. По коронарным сосудам артериальная кровь направляется к сердечной мышце. Так сердце обеспечивает собственное питание и нормальную работу.Помимо анатомического строения сердца необходимо знать механизмы, которые регулируют ЧСС. В данном случае речь идет о том, что может заставить синоатриальный узел генерировать импульсы с повышенной частотой. Если это происходит, говорят о синусовой тахикардии. При ней импульсы образуются только в синоатриальном узле через равные промежутки времени. Обычно тахикардия представляет проблему и определяется как симптом лишь при ЧСС равной более 90 - 100 ударов в минуту (для взрослого организма в состоянии покоя).
Появление синусовой тахикардии может объясняться следующими механизмами:
- Активация симпатической (симпатоадреналовой) системы. Симпатическая система – это часть нервной системы, где медиатором в нервных волокнах является вещество норадреналин. Оно активирует синусовый узел, приводя к росту ЧСС.
- Снижение активности парасимпатической системы. Данная система обладает противоположным действием. Ее медиатор, ацетилхолин, замедляет генерацию импульсов и уменьшает ЧСС. При снижении влияния парасимпатической нервной системы эта регуляция исчезает и симпатическая система доминирует, что вызывает тахикардию.
- Прямое воздействие различных факторов на синоатриальный узел. При этом активные химические вещества воздействуют непосредственно на клетки, генерирующие импульс, вызывая их возбуждение. Обе нервные системы (симпатическая и парасимпатическая) работают в нормальном режиме.
Частота сердечных сокращений в норме в состоянии покоя у пациентов различного возраста
| Возраст пациента | Верхняя граница ЧСС (ударов в минуту) |
| 0 – 1 год | 140 |
| 1 – 4 года | 105 - 120 |
| 4 – 6 лет | 90 - 105 |
| 6 – 10 лет | 80 - 90 |
| 10 – 14 лет | 75 - 80 |
| Взрослый организм | 70 - 80 |
Таким образом, можно отметить, что у детей ЧСС значительно выше, чем у взрослых. С возрастом она снижается и приходит к нормальным показателям.
Причины тахикардии
 Как уже говорилось выше, тахикардия чаще всего является не самостоятельным заболеванием, а лишь симптомом, который характерен для очень большого количества различных патологий. Это объясняется тем, что тахикардию могут вызвать различные механизмы, описанные выше. При активации любого из них у пациента наблюдается увеличение ЧСС. Однако эти механизмы могут вызывать тахикардию и у здоровых людей. В связи с этим все причины учащения ЧСС разделяются на две большие группы - физиологические (в норме) и патологические (как следствие болезни).
Как уже говорилось выше, тахикардия чаще всего является не самостоятельным заболеванием, а лишь симптомом, который характерен для очень большого количества различных патологий. Это объясняется тем, что тахикардию могут вызвать различные механизмы, описанные выше. При активации любого из них у пациента наблюдается увеличение ЧСС. Однако эти механизмы могут вызывать тахикардию и у здоровых людей. В связи с этим все причины учащения ЧСС разделяются на две большие группы - физиологические (в норме) и патологические (как следствие болезни).Существуют следующие физиологические причины появления тахикардии:
- Физическая нагрузка. Во время физической нагрузки мышцы человека совершают больший объем работы, нежели в состоянии покоя. В связи с этим они потребляют питательные вещества и кислород в большем количестве. Для обеспечения их работы организм активирует симпатическую нервную систему и ускоряет ЧСС. У полностью здоровых людей при тяжелой физической нагрузке она может повышаться до 140 ударов в минуту и более. При этом важно следить, чтобы ритм был регулярным и без перебоев (это указывает на патологию).
- Сильные эмоции. Ни для кого не секрет, что эмоциональное состояние человека может влиять на работу сердца. При этом тахикардия наблюдается как при положительных, так и при отрицательных эмоциях.
- Стресс. Стресс не является вариантом отрицательных эмоций, а является их следствием. Из-за длительного негативного воздействия извне организм приспосабливается к дискомфортному состоянию, увеличивая продукцию ряда гормонов. В их числе есть и адреналин. Это влияет на синусовый узел, приводя к возникновению тахикардии.
- Сексуальное возбуждение. При сексуальном возбуждении тахикардия развивается под воздействием сразу нескольких механизмов. Имеет место как эмоциональная составляющая, так и выделение ряда гормонов.
- Боль. При болевых ощущениях любого характера организм выбрасывает дозу адреналина. Он также называется гормоном «бегства и спасения», так как активизирует защитные силы организма, приводя его в боевую готовность. На сердечную мышцу адреналин также действует как стимулятор. Таким образом, даже не сильные болевые ощущения могут ненадолго увеличить ЧСС, вызвав приступ тахикардии.
- Жара. При повышенной температуре окружающей среды организм задействует механизмы для поддержания постоянной температуры тела. В связи с этим повышается тонус симпатической нервной системы и возрастает ЧСС.
- Подъем на высоту. Тахикардия может наблюдаться у туристов или профессиональных спортсменов, поднимающихся на большие высоты (несколько километров). Дело в том, что атмосферное давление по мере подъема снижается, из-за чего не происходит поступление необходимого количества кислорода. Организм компенсирует это учащением дыхания и сердцебиения. То есть он пропускает через легкие больший объем воздуха, чтобы получить тот же объем кислорода. Такая тахикардия быстро проходит после спуска по мере нормализации атмосферного давления.
- Употребление алкоголя, кофеина или энергетиков. Данные вещества способны напрямую воздействовать на симпатическую нервную систему, приводя к увеличению ЧСС.
- Курение. Никотин стимулирует нервную систему, приводя к кратковременной тахикардии. В норме она исчезает уже через 10 – 15 минут, однако это время может варьировать в зависимости от индивидуальных особенностей организма.
- Лекарственные средства. Многие лекарственные средства в числе побочных эффектов могут вызывать и тахикардию. Механизм ее появления, продолжительность и интенсивность полностью зависит от того, какой именно препарат принял пациент.
Патологическая тахикардия является следствием различных заболеваний, причем не только сердечно-сосудистой системы. Человеческий организм является единым целым, поэтому поражение какой-либо системы может в той или иной форме затронуть остальные. Тахикардия, в частности, наблюдается при множестве различных болезней и патологических состояний. Ее характер, длительность и опасность для здоровья в данном случае определяются основным заболеванием.
Чаще всего патологическая тахикардия является симптомом следующих болезней:
- инфекционные заболевания;
- воспалительные заболевания сердца;
- шоковые состояния;
- отравления;
- нейроциркуляторная астения;
- гипертиреоз;
- анемии;
- механические затруднения в работе сердца;
- поражение ядра блуждающего нерва;
- массивные кровотечения;
- травма;
- феохромоцитома;
- врожденные аномалии развития.
Инфекционные заболевания
Тахикардия при инфекционных заболеваниях обычно напрямую связана с повышением температуры тела и воспалительным процессом в организме. Большинство микробов способны вырабатывать специфические токсины, которые являются основной причиной всех проблем в организме. Некоторые токсины могут напрямую воздействовать на кардиомиоциты или нервную систему, регулирующую работу сердца. Кроме того, большинство из них является пирогенами.Пирогены – это специфические вещества, которые запускают сложную систему биохимических реакций в организме. Результатом этой реакции является активация центра температурной регуляции в мозге человека. Из-за этого у пациента начинает повышаться температура.
Между лихорадкой и тахикардией существует прямая зависимость. Считается, что повышение температуры тела на 1 градус ускоряет ЧСС в среднем на 8 – 9 ударов (у детей на 10 – 15 ударов). При этом обычно сохраняется правильная последовательность сокращения всех камер. Снижение температуры в этих случаях снижает и ЧСС.
Инфекционный процесс в организме может носить как генерализованный, так и очаговый характер. В первом случае речь идет о болезнях, при которых микробы и вирусы циркулируют в крови человека, затрагивая различные системы и органы. Во втором случае – об абсцессах, флегмонах и других формах скопления гноя. Даже поверхностные нарывы могут вызвать значительное повышение температуры и развитие патологической тахикардии. Определенную роль при этом может играть и болевой синдром, который характерен для пациентов с нагноениями. Эвакуация гноя и дезинфекция очага приводит к быстрому падению температуры и уменьшению ЧСС.
Воспалительные заболевания сердца
Воспалительные заболевания сердца – это категория болезней, при которых поражается тот или иной отдел органа. Независимо от причины, которая вызвала воспаление, различают эндокардит, миокардит и перикардит (соответственно локализации процесса). В случае если воспалительный процесс охватывает все слои сердечной стенки, говорят о панкардите.Чаще всего причинами воспаления в сердце являются следующие болезни:
- инфекционные заболевания (бактериальные, вирусные или паразитарные);
- ревматизм и другие ревматологические болезни;
- ишемическая болезнь сердца и инфаркт миокарда (по статистике наиболее частая причина патологической тахикардии);
- травмы.
Шоковые состояния
Шоковое состояние возникает в ответ на очень сильные раздражители. При нем происходит серьезное нарушение жизненно важных функций организма, среди которых основными являются дыхание и кровообращение. Причины установления шокового состояния могут быть самые разные, но все они протекают по общей схеме.В зависимости от причины различают следующие виды шока:
- гиповолемический шок (после острого массивного кровотечения);
- кардиогенный шок (острая нехватка кислорода, вызванная нарушением работы левого желудочка);
- травматический (болевой) шок;
- анафилактический шок (острая аллергическая реакция);
- токсический шок (при острых тяжелых отравлениях);
- септический шок (при тяжелых инфекционных заболеваниях).
Помимо тахикардии шоковое состояние может проявляться следующим образом:
- снижение образования и отделения мочи;
- нарушения дыхания;
- резкое побледнение кожи;
- резкое падение артериального давления (слабый пульс).
Отравления
Тахикардия при различных отравлениях чаще всего бывает обусловлена прямым воздействием токсинов на синоатриальный узел и кардиомиоциты. Также некоторые яды могут поражать блуждающий нерв, который обеспечивает парасимпатическую иннервацию и снижает ЧСС. Чаще всего в медицинской практике встречаются случаи непреднамеренного отравления некоторыми лекарствами или продуктами питания.Наиболее распространенными токсическими веществами, вызывающими тахикардию, являются:
- кофеин;
- алкоголь;
- никотин;
- атропин;
- инсулин в высоких дозах;
- производные теобромина;
- нитриты;
- хлорпромазин.
Нейроциркуляторная астения
Под нейроциркуляторной астенией понимают совокупность функциональных нарушений, вызванных расстройством в работе нервной системы. Она может быть вызвана множеством различных факторов (как внешних, так и внутренних). Проявления нейроциркуляторной астении могут касаться практически любых органов и систем. В ряде случаев нарушается и нормальная иннервация сердца, что может привести к появлению тахикардии. Она появляется эпизодически и часто сопровождается аритмией (нерегулярное сокращение сердца). Заболевание более характерно для людей подросткового или зрелого возраста и имеет благоприятный прогноз, так как не ведет к прямому поражению сердца и развитию сердечной недостаточности.Гипертиреоз
Тиреотоксикоз или гипертиреоидизм – это клиническое состояние, которое вызывается избыточной выработкой гормонов щитовидной железы (тироксин, трийодтиронин). Наиболее часто встречаемым типом тиреотоксикоза является болезнь Грейвса-Базедова.Болезнь Грейвса–Базедова (диффузный токсический зоб) – это аутоиммунное заболевание, при котором антитела связываются со специфическими рецепторами щитовидной железы. Образованный комплекс из антитела и специфического рецептора стимулирует избыточную секрецию гормонов. Данная болезнь чаще всего встречается у женщин взрослого возраста и может сочетаться с другими аутоиммунными заболеваниями.
Одним из сердечнососудистых проявлений тиреотоксикоза является тахикардия. При гипертиреоидизме она является постоянной, не связана с физической нагрузкой и имеет синусовый характер (сокращения через равные промежутки времени).
Появление тахикардии в данном случае обусловлено ростом концентрации бета-адренорецепторов в сердце. Из-за этого повышается чувствительность органа к влиянию адренергических веществ (адреналин, норадреналин и др.). Также имеет место распад гормонов щитовидной железы с образованием других биологически активных веществ.
Первыми проявлениями тиреотоксикоза помимо тахикардии являются:
- потеря веса без видимых причин;
- частый стул;
- потливость;
- раздражительность;
- слабость;
- быстрая утомляемость;
- нервозность;
- непереносимость жары.
Анемии
Анемией называют снижение уровня гемоглобина в крови, которое нередко сопровождается и падением уровня эритроцитов. Нижняя граница нормы гемоглобина у женщин составляет 120 г/л, а у мужчин – 140 г/л. Об анемии обычно говорят, если этот показатель падает ниже 100 г/л, так как тогда болезнь проявляется в виде различных нарушений.Анемии бывают разных типов и могут наблюдаться при самых разных заболеваниях. Общей их чертой является то, что ткани и органы страдают от недостатка кислорода. Дело в том, что гемоглобин, содержащийся в эритроцитах, разносит кислород по организму и участвует в газообмене. При анемии эти процессы затруднены.
Тахикардия у пациентов с анемиями возникает как компенсаторная реакция. Перекачивая больший объем крови, сердце успевает поставлять и большее количество кислорода к органам и тканям. В этих случаях ЧСС может оставаться повышенной длительное время. В перспективе тахикардия исчезает. Либо сердце исчерпывает свои энергетические ресурсы и не может больше работать в усиленном режиме, либо концентрация гемоглобина возвращается к норме и необходимость в компенсации отпадает.
Механические затруднения в работе сердца
К механическим затруднениям в работе сердца могут привести заболевания, сопровождающиеся серьезными структурными нарушениями в области органов грудной клетки. Сдавливание сердца мешает его наполнению кровью. Из-за этого страдают ткани организма, не получающие достаточного количества кислорода. Тахикардия возникает как компенсаторная реакция.Заболеваниями, мешающими нормальной работе сердца, являются:
- Перикардиты. Перикардитом называется воспаление наружной оболочки сердца (сердечной сумки). Если в ней накапливается жидкость (экссудативный перикардит) или падает ее эластичность (констриктивный перикардит и «панцирное» сердце), то это ведет к сжатию органа. Миокард сокращается, но в фазу расслабления не может вернуться к первоначальному объему из-за давления снаружи.
- Плевриты, воспаление легких. Плевриты и воспаления легких приводят к сдавливанию сердца соседним органом, что также мешает его наполнению кровью в диастолу. Тахикардия возникнет при поражении нижних долей левого легкого.
- Опухоли средостения. Средостением называется пространство в грудной клетке между двумя легкими, за грудиной. Сердце располагается в нижней части этого пространства. В случае опухолей сосудов, нервов или лимфатических узлов, расположенных в этой области, произойдет механическое сдавливание органа. Речь в данном случае идет о новообразованиях размером в несколько сантиметров (более мелкие опухоли не повлияют на работу сердца). Мелкие опухоли средостения могут вызвать тахикардию, если сдавят блуждающий нерв, регулирующий работу сердца.
- Подъем диафрагмы. Диафрагма – это плоская мышца, разделяющая грудную и брюшную полость. На ней располагается верхушка сердца (его нижний конец) и частично – задняя стенка органа. Таким образом, подъем диафрагмы вверх может привести к сдавливанию сердца и нарушению его работы. Причинами подъема диафрагмы может быть скопление жидкости в брюшной полости (асцит), переполнение желудка, беременность, массивные опухоли в верхней части брюшной полости.
- Деформация грудной клетки. Собственно грудная клетка образована ребрами, грудиной и грудным отделом позвоночника. При ряде врожденных заболеваний (например, рахитизм), кости развиваются неправильно, из-за чего грудная клетка во взрослом возрасте остается сильно деформированной. Аналогичные последствия могут наблюдаться при тяжелых травмах, сопровождающихся переломами ребер и грудины. Результатом деформации становится то, что органы грудной полости, в том числе и сердце, оказываются сжатыми.
Поражение ядра блуждающего нерва
Блуждающий нерв является X-парой черепных нервов. Как уже указывалось выше, он осуществляет парасимпатическую иннервацию сердца и многих других внутренних органов. Иногда расстройство иннервации вызвано поражением не самого нерва, а его ядра – центра в мозге, откуда это нерв исходит.У блуждающего нерва есть три ядра, расположенных в продолговатом мозге. При патологических процессах в этой области парасимпатическая иннервация внутренних органов может быть нарушена. Без влияния блуждающего нерва сердце ускоряет свою работу и возникает тахикардия.
Причинами поражения ядер блуждающего нерва могут быть следующие заболевания:
- менингиты (воспаление оболочек мозга);
- опухоли мозга;
- инсульты;
- рассеянный склероз;
- сифилитическое поражение мозга;
- гематомы и аневризмы в черепной полости;
- некоторые вирусные инфекции.
Массивные кровотечения
При массивных кровотечениях тахикардия развивается в рамках механизма компенсации. Дело в том, что потеря значительного количества крови (более 100 мл) отражается на объеме циркулирующей крови в целом. Из-за его снижения падает артериальное давление и уменьшается количество эритроцитов (клетки, переносящие кислород). Результатом становится кислородное голодание тканей.Тахикардию в этом случае запускают специфические барорецепторы, которые улавливают снижение артериального давления. Они расположены в области аорты, в стенках сонных артерий, в стенках самих желудочков сердца. При кровотечении объем крови резко падает, а с ним падает и артериальное давление. Рецепторы улавливают это и в ответ стимулируют симпатоадреналовую систему. Ее тонус в сердце усиливается, что вызывает увеличение ЧСС. Таким образом, сердце начинает быстрее качать кровь, компенсируя недостаток эритроцитов и поддерживая нормальное давление.
Как правило, при кровотечениях тахикардия длится от нескольких минут до нескольких часов. ЧСС возвращается к норме, после того как организм задействует кровь из особых депо (селезенка, сосуды кожи). Это восстанавливает объем циркулирующей крови. Костный мозг, в свою очередь, начинает быстрее вырабатывать новые эритроциты. Как только их количество вернется к норме, необходимость в тахикардии исчезнет, и тонус симпатоадреналовой системы снизится. Если же потеря крови была очень серьезной, то для восстановления уровня эритроцитов и объема циркулирующей крови может понадобиться переливание.
Травма
Тахикардия сопровождает практически любую травму. В данном случае ЧСС будет увеличиваться резко и значительно под воздействием сразу нескольких механизмов. Длительность приступа тахикардии во многом зависит от тяжести травмы и от того, насколько быстро будет оказана квалифицированная медицинская помощь.Тахикардия при травме развивается по следующим причинам:
- Болевой синдром. Данный механизм преобладает при легких травмах (ушибы, растяжения, вывихи, порезы). Болевая стимуляция повышает тонус симпатоадреналовой системы и вызывает приступ тахикардии.
- Болевой шок. Болевой шок является вариантом шокового состояния, которые были описаны выше.
- Кровопотеря. Серьезные травмы нередко сопровождаются значительными кровотечениями. В этом случае к болевому раздражению прибавляется кислородное голодание тканей. Тахикардия носит компенсаторный характер.
- Повреждение сердца. Если при травме имело место прямое повреждение грудной клетки, это может привести к нарушению анатомической целостности проводящей системы или нервов, регулирующих работу сердца. Одним из возможных последствий такой травмы является тахикардия.
Феохромоцитома
Феохромоцитома – это вид опухоли надпочечников, которая образуется из клеток, вырабатывающих гормоны. При патологическом разрастании ткани таких клеток становится больше и организм не регулирует их активность. Таким образом, опухоль начинает производить гормоны надпочечников в повышенном количестве. В случае феохромоцитомы этими гормонами являются адреналин и норадреналин. Они могут выбрасываться в кровоток непрерывно либо в виде приступов.При повышении концентрации адреналина в крови идет прямое воздействие на синоатриальный узел и рецепторы в толще миокарда. У пациентов резко увеличивается ЧСС и развивается выраженная тахикардия.
Помимо тахикардии при феохромоцитоме могут наблюдаться следующие симптомы:
- чувство страха;
- дрожь;
- озноб;
- умеренные боли в области сердца;
- тошнота и рвота;
- умеренное повышение температуры тела.
Врожденные аномалии развития
В некоторых случаях причиной тахикардии становятся врожденные аномалии развития сердца у пациента. Это могут быть различные врожденные пороки клапанов, которые обуславливают сердечную недостаточность. Тогда болезнь проявляется с детства. Тахикардия является компенсаторной реакцией для поддержания необходимого обеспечения тканей кислородом.В некоторых случаях имеет место наличие аномальных проводящих путей (например, пучок Кента при синдроме Вольфа-Паркинсона-Уайта). Это искажает нормальное проведение импульса по миокарду желудочков и может приводить к частым приступам тахикардии.
Виды тахикардии
 С медицинской точки зрения не существует единой и общепринятой классификации тахикардии. Дело в том, что она не является самостоятельным заболеванием и не нуждается в отдельном лечении, не связанном с лечением основной патологии. Тем не менее, в большинстве стран принято различать несколько видов тахикардии по основным показателям этого симптома. В основном это касается патологического состояния под названием пароксизмальная (эпизодическая) тахикардия. Она расценивается некоторыми специалистами как самостоятельное заболевание, поскольку может возникать без какого-либо повода у внешне здоровых людей. Приступ повышения ЧСС может длиться от нескольких минут до нескольких дней.
С медицинской точки зрения не существует единой и общепринятой классификации тахикардии. Дело в том, что она не является самостоятельным заболеванием и не нуждается в отдельном лечении, не связанном с лечением основной патологии. Тем не менее, в большинстве стран принято различать несколько видов тахикардии по основным показателям этого симптома. В основном это касается патологического состояния под названием пароксизмальная (эпизодическая) тахикардия. Она расценивается некоторыми специалистами как самостоятельное заболевание, поскольку может возникать без какого-либо повода у внешне здоровых людей. Приступ повышения ЧСС может длиться от нескольких минут до нескольких дней.Соответственно локализации тахикардии различают два основных ее вида:
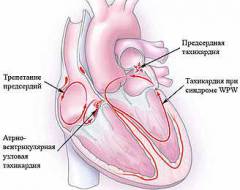
- Предсердная тахикардия. Предсердная тахикардия называется еще наджелудочковой. При этой форме учащается ритм сокращения предсердий, в то время как желудочки могут работать в нормальном режиме. Механизмов возникновения этого феномена может быть несколько. Чаще всего имеет место возникновение дополнительного очага автоматизма в стенке предсердия. Импульсы от этого очага подавляют нормальный синусовый ритм. На желудочки такая тахикардия может не распространяться из-за физиологической неспособности атриовентрикулярного узла проводить такое большое количество импульсов за секунду. Обнаруживают предсердную тахикардию в основном с помощью ЭКГ (электрокардиографии), где видны периоды сокращения отдельных камер сердца. В некоторых случаях наджелудочковая тахикардия развивается из-за того, что импульс не затихает, как положено, после сокращения предсердия, а продолжает циркулировать по кругу между кардиомиоцитами, вызывая хаотичное сокращение отдельных участков сердца.
- Желудочковая тахикардия. Механизм развития желудочковой тахикардии схож с наджелудочковой. При нем происходит увеличение частоты сокращений миокарда желудочков, которое может также сопровождаться тахикардией предсердий. В данном случае будут иметь место выраженные клинические проявления заболевания, так как страдает большой и малый круг кровообращения. Иногда желудочковая тахикардия развивается из-за чрезмерного количества экстрасистолий. Этот термин обозначает дополнительное сокращение миокарда желудочков, не вызванное импульсом, идущим от центра автоматизма.
- Синусовая тахикардия. В данном случае импульс образуется в синоатриальном узле через одинаковые промежутки времени. Помимо увеличения ЧСС других симптомов может и не быть, так как сердечный цикл происходит в правильной последовательности, кровь перекачивается и организм получает кислород.
- Аритмичная тахикардия. В этом случае имеет место нарушение правильного ритма. Сердечные сокращения происходят не только учащенно, но и без определенной последовательности. Нередко наблюдается дисгармония между систолой желудочков и предсердий. Все это ведет к неправильной работе клапанов сердца и невозможности нормального наполнения его камер кровью. Прогноз такой аритмической тахикардии хуже, так как сердце при ней не выполняет насосной функции и плохо перекачивает кровь.
Выделяют следующие клинические варианты тахикардии:
- фибрилляция предсердий;
- трепетание предсердий;
- трепетание и фибрилляция желудочков.
Фибрилляция предсердий
Данный вариант тахикардии представляет собой учащение сокращения предсердий до 400 – 700 в минуту. Такая высокая частота нарушает ритм и не дает камерам сердца нормально работать, поэтому отмечается не только тахикардия, но и аритмия. Основным механизмом возникновения этой патологии является циркуляция волн возбуждения в миокарде предсердий, что заставляет их сокращаться чаще. Через атриовентрикулярный узел проходят далеко не все импульсы. Из-за этого желудочки также учащают сокращения, но не до таких высоких показателей. Ритмичность в этих сокращениях нарушается, поэтому нет четкой последовательности в перекачивании крови. Она не выбрасывается из желудочков в полном объеме, из-за чего нарушается питание организма кислородом.Основными причинами фибрилляции предсердий являются:
- инфаркт миокарда;
- острый миокардит;
- электротравма (удар током);
- тяжелая пневмония;
- операции на сердце и органах грудной полости;
- пороки клапанов;
- алкоголизм;
- тиреотоксикоз.
Трепетание предсердий
Трепетание предсердий отличается от фибрилляции наличием стабильного ритма сокращений. Частота их достигает 250 – 350 в минуту. Данное патологическое состояние наблюдается довольно редко. Это связано с тем, что трепетание предсердий – явление кратковременное. Установившись, оно быстро переходит в фибрилляцию с нарушениями ритма либо возвращается к стабильному синусовому ритму. Причины развития трепетания предсердий не отличаются от таковых при фибрилляции. Угроза образования тромбов при этом несколько ниже.Основной проблемой является нарушение работы желудочков, которые редко сохраняют нормальный ритм сокращений. Из-за этого уменьшается сердечный выброс и организм не получает необходимого количества кислорода. Кроме того, происходит застой крови в легких. Если у пациентов с трепетанием предсердий обнаруживается стабильный и регулярный пульс, это говорит о том, что желудочки продолжают работать нормально и прогноз благоприятный.
Фибрилляция и трепетание желудочков
Данные формы тахикардии не сильно отличаются между собой, поэтому могут быть объединены в один вид. Высокая частота сокращений желудочков (ритмичная или нет) сильно нарушает насосную функцию сердца, и кровь почти не перекачивается. В связи с этим создается серьезная угроза для жизни пациента. На электрокардиограмме комплексы QRS, отражающие сокращение желудочков, отсутствуют. Вместо них регистрируются хаотичные сокращения миокарда.Основными причинами фибрилляции и трепетания желудочков являются:
- инфаркт миокарда;
- нарушения электролитного баланса в крови;
- электротравма;
- передозировка некоторыми лекарственными препаратами (мочегонные препараты, глюкокортикоиды, симпатомиметики и др.);
- переохлаждение.
Некоторые авторы указывают и на другие клинические формы тахикардии (синдром Вольфа-Паркинсона-Уайта, желудочковая тахикардия типа «пируэт» и др.), которые встречаются при определенных условиях. Механизм их появления и развития осложнений схож с таковыми у вышеуказанных видов.
Симптомы тахикардии
 В большинстве случаев тахикардия сама по себе является симптомом и у пациентов вызывает лишь ряд внешних проявлений, по которым ее можно распознать. Только у людей с тяжелыми сопутствующими заболеваниями или серьезной патологической тахикардией могут развиться серьезные нарушения. Кроме того, существует ряд симптомов, которые чаще всего сопровождают приступы тахикардии.
В большинстве случаев тахикардия сама по себе является симптомом и у пациентов вызывает лишь ряд внешних проявлений, по которым ее можно распознать. Только у людей с тяжелыми сопутствующими заболеваниями или серьезной патологической тахикардией могут развиться серьезные нарушения. Кроме того, существует ряд симптомов, которые чаще всего сопровождают приступы тахикардии.Собственно учащение частоты сердечных сокращений может проявляться следующим образом:
- усиленное сердцебиение;
- учащение пульса;
- пульсация сонной артерии;
- одышка при физической нагрузке;
- головокружение;
- чувство тревоги;
- боли в области сердца.
Усиленное сердцебиение
Усиленное сердцебиение, которое ощущает сам пациент, наблюдается почти у всех людей с тахикардией. Это объясняется аномальной активностью сердечной мышцы и неравномерным током крови. Данный симптом также называют пальпитацией, а типичной жалобой при обращении к врачу является «ощущение сердца». У здоровых людей сердечные сокращения не ощущаются в состоянии покоя. Если данный симптом появляется после физической нагрузки, курения или других факторов, провоцирующих тахикардию, то ни дальнейшая диагностика, ни лечение обычно не проводится, а непривычное ощущение исчезает через некоторое время.Учащение пульса
Учащение пульса является прямым следствием увеличения ЧСС желудочков. При наджелудочковой тахикардии этот симптом обычно отсутствует. Дело в том, что именно при сокращении миокарда желудочков происходит резкий выброс крови в аорту. Толчок этот передается в жидкой среде (крови) по всем сосудам. Чем крупнее калибр артерии и чем ближе к поверхности она расположена, тем легче ощутить эти толчки. Пульс обычно проверяется на лучевой артерии в области запястья.Пульсация сонной артерии
Механизм появления пульсации сонной артерии схож с таковым у учащения пульса на руке. Обнаружить этот симптом легче всего на уровне угла нижней челюсти (посередине между мочкой уха и подбородком) или сбоку от кадыка под кивательной мышцей. В этих местах пульс прощупывается практически у всех живых людей. Учитывая, что тахикардия нередко вызывает повышение артериального давления, нащупать пульс можно и в других местах, где он не всегда обнаруживается в норме.При повышении артериального давления на фоне тахикардии пульс у некоторых пациентов удается нащупать в следующих местах:
- на внутренней поверхности в верхней трети бедра, в треугольнике между мышцами;
- в подколенной ямке на границе бедра и голени;
- позади лодыжек по бокам от ахиллова сухожилия;
- в подмышечной впадине.
Одышка при физической нагрузке
Одышка при физической нагрузке является физиологическим явлением и проявляется у здоровых людей. При патологиях сердца сильный приступ тахикардии и одышка могут появиться даже при небольших физических нагрузках. Это объясняется нарушением насосной функции сердца и застоем крови в малом круге кровообращения. Такой застой мешает газообмену в легких и сбивает нормальный ритм дыхания.Головокружение
Головокружение может возникнуть при нехватке кислорода тканям мозга. Чаще всего это наблюдается при сильном ускорении ритма сокращения желудочков. При наджелудочковых тахикардиях данный симптом не характерен.Чувство тревоги
Чувство тревоги при тахикардии у людей возникает инстинктивно. Совокупность других проявлений тахикардии указывает им, что с сердцем не все в порядке. Это вызывает тревогу и иногда даже страх внезапной смерти, который считается даже отдельным симптомом, характерным для сердечных патологий.Боли в области сердца
При отсутствии сопутствующих патологий боли в области сердца при тахикардии появляются достаточно редко. В основном они вызваны приступом ишемии. Этот термин обозначает нехватку кислорода. Первым при учащении ЧСС страдает сама сердечная мышца. Работая в усиленном режиме, она потребляет больше кислорода, но из-за беспорядочных сокращений и нарушения насосной функции, она не получает нужное его количество.Более серьезные проявления тахикардии появляются при наличии острых и хронических заболеваний сердца. По сути, механизм их появления остается тем же, что и в вышеописанных случаях. Разница заключается лишь в форме и интенсивности проявления симптомов.
При наличии болезней сердца или выраженной желудочковой тахикардии у пациентов могут наблюдаться следующие симптомы:
- Потемнение в глазах и обмороки. Данные симптомы говорят о серьезном кислородном голодании мозга на фоне нарушения насосной функции сердца.
- Острые боли в груди. Из-за нехватки кислорода сердечная мышца постепенно погибает. Длительный приступ тахикардии может даже вызвать инфаркт миокарда. Особенно высок риск такого осложнения у людей с атеросклерозом коронарных артерий (отложения холестерина в сосудах, питающих миокард).
- Отеки. Отеки нижних конечностей могут появляться при длительном приступе тахикардии (несколько часов, дней). Сердце не справляется с поступающим объемом крови и возникает застой в венозной системе. Повышение давления и переполнение сосудов ведет к тому, что жидкость покидает сосудистое русло, просачиваясь через стенки в окружающие ткани. Из-за действия силы тяжести отеки появляются в основном на ногах.
- Сухой кашель. Кашель появляется из-за застоя крови в малом круге кровообращения. Переполнение легких кровью поначалу нарушает газообмен, а затем ведет к рефлекторному появлению кашля.
- Повышение артериального давления. Этот симптом появляется, если сердце незначительно учащает свой ритм, а его насосная функция сохраняется. Чаще всего это наблюдается при физиологических тахикардиях или у людей с хронически повышенным артериальным давлением. Учащенная ЧСС ведет к усиленному поступлению крови в большой круг кровообращения и, как следствие, к появлению данного симптома.
Кроме того, при тахикардии могут наблюдаться следующие сопутствующие симптомы, не являющиеся ее проявлением или следствием:
- повышение температуры тела;
- головные и мышечные боли;
- потливость и мышечная дрожь;
- побледнение кожных покровов;
- нарушения дыхания;
- повышенная утомляемость;
- острые боли (любой локализации);
- рвота и диарея.
Диагностика тахикардии
 Существует достаточно много методов исследования, позволяющих диагностировать тахикардию и уточнить причину ее появления. Часть из них может применить врач терапевт при первичном обследовании пациента. Более подробную диагностику с уточнением типа тахикардии и риска развития осложнений делают врачи-кардиологи. В данном случае речь идет об учащении ЧСС из-за сердечных заболеваний. В том случае, когда тахикардия является, например, проявлением инфекционной болезни или отравления отдельная скрупулезная диагностика нарушений сердечного ритма не требуется.
Существует достаточно много методов исследования, позволяющих диагностировать тахикардию и уточнить причину ее появления. Часть из них может применить врач терапевт при первичном обследовании пациента. Более подробную диагностику с уточнением типа тахикардии и риска развития осложнений делают врачи-кардиологи. В данном случае речь идет об учащении ЧСС из-за сердечных заболеваний. В том случае, когда тахикардия является, например, проявлением инфекционной болезни или отравления отдельная скрупулезная диагностика нарушений сердечного ритма не требуется.Для обнаружения тахикардии могут быть использованы следующие диагностические методы:
- измерение пульса;
- общий визуальный осмотр;
- аускультация сердца;
- фонокардиография;
- электрокардиография.
Измерение пульса
Измерение пульса является самым простым способом диагностики аритмии. Обычно пульс нащупывают на запястье (лучевая артерия) или шее (сонная артерия). После этого засекают минуту и считают количество ударов. К сожалению, частота пульса при тахикардиях не всегда соответствует частоте сокращения желудочков. Наджелудочковая же тахикардия и вовсе не влияет на частоту пульса. В связи с этим данный диагностический метод используют лишь врачи скорой помощи и терапевты при первичном осмотре пациента для получения общих сведений. При подозрении на сердечную патологию необходимо назначить более детальное и подробное обследование пациента.Общий визуальный осмотр
Общий визуальный осмотр порой позволяет выявить некоторые симптомы, указывающие на основную патологию, приведшую к развитию тахикардии. Такими симптомами могут быть побледнение кожных покровов, мышечная слабость, общая кахексия (истощение). В основном эти нарушения наблюдаются у людей с часто повторяющимися длительными приступами тахикардии. Из-за периодического кислородного голодания большинство органов и тканей плохо справляются со своими функциями. Этим объясняется слабость мышц и неспособность организма хорошо усваивать питательные вещества (причина похудения).Аускультация сердца
Во время аускультации врач выслушивает сердечные шумы в стандартных точках на передней грудной стенке. В принципе, данное обследование служит для оценки работы сердечных клапанов. Однако при тахикардии нормальные сердечные шумы обычно не слышны. Выслушивается маятникообразный ритм (эмбриокардия) без четкого разделения на тоны сердца. При фибрилляции желудочков тоны сердца могут не выслушиваться вовсе. Дело в том, что тоны образуются в момент наполнения камер сердца кровью. Если насосная функция пострадала, то наполнения не происходит и шумов не слышно.Фонокардиография
Фонокардиографией называется метод диагностики, который состоит в графической регистрации сердечных шумов и тонов с помощью специальных датчиков. Его преимуществом перед аускультацией является возможность сохранить данные и его повышенная чувствительность. На фонокардиограмме при тахикардии легко заметить увеличение ЧСС, а также изменения в тонах сердца. К сожалению, данный метод не дает исчерпывающей информации о причинах и механизмах развития тахикардии. В настоящее время он используется редко из-за ограниченной информативности.Электрокардиография
Электрокардиография является самым важным методом исследования в диагностике тахикардии. С ее помощью врач отслеживает, как движется биоэлектрический импульс по проводящей системе сердца и как происходит сокращение различных отделов миокарда. Именно ЭКГ позволяет с высокой точностью отличить различные виды аритмий и оценить риск различных осложнений. Это исследование назначается всем пациентам, у которых повышение ЧСС может быть вызвано проблемами с сердцем.Электрокардиография позволяет получить следующую информацию о работе сердца:
- регулярно ли происходят сердечные сокращения;
- какова частота сердечных сокращений;
- обнаружение источников возбуждения (помимо нормальных водителей ритма);
- оценка проводимости импульса;
- положение сердца в грудной клетки (наклонное, вертикальное, горизонтальное);
- есть ли участки гипоксии сердечной мышцы (признаки ишемической болезни сердца).
Основными признаками тахикардии на электрокардиограмме являются:
- Уменьшение интервала между зубцами. Каждый из зубцов на ЭКГ (P, Q, R, S, T) отражает возбуждение определенного отдела сердца. Изолиния (прямая горизонтальная линия между зубцами) показывает состояние покоя миокарда. При любой тахикардии участки покоя между зубцами уменьшаются.
- Наслоение зубцов P на комплекс QRS при высокой ЧСС. Сокращение желудочков начинается в то время, когда сокращение предсердий еще не закончилось.
- Наджелудочковая тахикардия. На ЭКГ она отличается собственным ритмом сокращения предсердий и желудочков. Частота зубцов Р будет выше, а интервал между ними – короче. Частота комплексов QRS ниже, расстояние между ними больше. Периодически происходит наслоение зубцов Р на комплекс QRS, что меняет форму последнего.
- Исчезновение зубцов P. При фибрилляции предсердий зубцы P, отражающие процесс сокращения этих отделов, исчезают. Вместо них появляются патологические волны F. Они отличаются высокой частотой (до 700 в минуту) и низкой амплитудой.
- Изменение комплекса QRS. Данный комплекс зубцов на ЭКГ отражает сокращение желудочков. При фибрилляции желудочков он может исчезать, превращаясь в так называемые «зубья пилы».
Обычное снятие ЭКГ является быстрой и безболезненной процедурой. Пациенту устанавливают электроды на запястья, в области лодыжек и на переднюю грудную стенку. После этого записывается ЭКГ в различных отведениях (исследуется направление движения импульса в различных плоскостях). Если у врача и после этого остаются сомнения, то для постановки окончательного диагноза приходится применять более сложные методики снятия ЭКГ.
Существуют следующие виды ЭКГ для обследования пациентов с тахикардиями различных видов:
- ЭКГ с нагрузкой снимается для выяснения, появляются ли перебои ритма (фибрилляция) во время физических нагрузок. Это помогает оценить риск осложнений в будущем. Распространенным вариантом нагрузки является велоэргометрия с применением велотренажера и одновременной записью ЭКГ.
- Внутрипищеводная электрокардиография. Данное исследование подразумевает введение электрода в грудную часть пищевода. Из-за близости к сердцу этот метод отличается более высокой точностью полученных данных.
- Суточное мониторирование по Холтеру. Данный метод подразумевает непрерывную запись ЭКГ в течение 24 часов. Он применяется для выявления редких периодических приступов тахикардии.
Дополнительное обследование сердца включает эхокардиографию (ЭхоКГ) или УЗИ сердца. Данный метод помогает разглядеть структурные нарушения в органе, измерить объем полостей сердца и обнаружить формирующиеся тромбы. Его назначают для оценки рисков различных осложнений.
Лечение тахикардии
 Как уже отмечалось выше, физиологическая тахикардия не требует лечения, так как нормальный синусовый ритм легко восстанавливается самостоятельно в короткие сроки. Также не рекомендуется лечить медикаментозно тахикардию, которая развилась на фоне патологий других органов и систем. Дело в том, что в этих случаях учащение ЧСС является механизмом адаптации организма. Если медикаментозно устранить тахикардию, состояние пациента может резко ухудшиться (чаще всего из-за резкого падения артериального давления).
Как уже отмечалось выше, физиологическая тахикардия не требует лечения, так как нормальный синусовый ритм легко восстанавливается самостоятельно в короткие сроки. Также не рекомендуется лечить медикаментозно тахикардию, которая развилась на фоне патологий других органов и систем. Дело в том, что в этих случаях учащение ЧСС является механизмом адаптации организма. Если медикаментозно устранить тахикардию, состояние пациента может резко ухудшиться (чаще всего из-за резкого падения артериального давления).Отдельно лечение тахикардии не проводится, если она является симптомом следующих заболеваний:
- шоковые состояния;
- массивные кровопотери;
- анемии;
- инфекционные заболевания с повышением температуры;
- некоторые травмы;
- некоторые виды врожденных пороков сердца.
Значительно более сложным является лечений тахикардии, вызванной проблемами с сердцем (нарушения иннервации сердца, патологии проводящей системы и др.). У пациентов с такими заболеваниями высок риск различных осложнений. В связи с этим нарушения ЧСС необходимо устранить в наиболее короткие сроки. Самолечение тахикардии недопустимо, так как препараты, которые используются для этого, напрямую влияют на работу сердца. Без постановки точного диагноза можно неправильно рассчитать дозу, что поставит под угрозу жизнь пациента. Лечением тахикардии должен заниматься врач-кардиолог.
В большинстве случаев лечение тахикардии проходит в амбулаторных условиях. Однако иногда может понадобиться и срочная госпитализация. Это решение должен принимать врач-кардиолог после постановки окончательного диагноза. На время диагностических процедур рекомендуется госпитализация. Ее смысл заключается в том, что тахикардии могут привести к резкому и неожиданному ухудшению состояния пациента. В больнице у врачей будет возможность быстро провести реанимационные мероприятия, что иногда спасает жизнь пациенту. Таким образом, решающую роль в вопросе госпитализации и ее длительности играет то, насколько велик риск осложнений.
В ряде случаев госпитализация является неотложной мерой. Например, при фибрилляции желудочков речь идет о спасении жизни пациента, и успешно провести ее лечение вне стен больницы практически невозможно.
В целом лечение тахикардий различных видов может происходить следующими способами:
- медикаментозное лечение;
- хирургическое лечение;
- электроимпульсная терапия;
- лечение народными средствами;
- профилактика тахикардии.
Медикаментозное лечение
Медикаментозное лечение тахикардии проводится, если врач считает, что само увеличение ЧСС может стать причиной серьезных осложнений. В этом случае принимает ряд так называемых антиаритмических препаратов, которые замедляют работу сердца и снижают риски, связанные с тахикардией. Средства, применяемые для медикаментозного лечения тахикардии
| Группа препаратов | Механизм действия | Наименование препарата | Рекомендуемая доза |
| Бета-адреноблокаторы | Данные препараты блокируют рецепторы в сердце, которые отвечают за восприимчивость к адреналину и норадреналину. Таким образом, активность симпатоадреналовой системы не отразится на частоте сердечных сокращений и тахикардия исчезнет. Большинство препаратов этой группы принимают в виде таблеток длительно, для устранения приступов тахикардии. | Атенолол | 25 – 100 мг 1 – 2 раза в сутки (р./сут). |
| Бисопролол | 2,5 – 10 мг 1 р./сут. | ||
| Метопролол | 50 – 100 мг 2 р./сут. | ||
| Пиндолол | 5 – 30 мг 2 р./сут. | ||
| Пропранолол | 10 – 40 мг 2 – 4 р./сут. | ||
| Тимолол | 10 – 30 мг 2 р./сут. | ||
| Эсмолол | Внутривенно 500 мкг на 1 кг массы тела в минуту в течение 4 минут. Далее 50 – 300 мкг/кг/мин по показаниям. | ||
| Блокаторы кальциевых каналов (антагонисты кальция) | Каналы кальция в клетках миокарда принимают участие в сокращении сердечной мышцы. Их блокирование приводит к уменьшению ЧСС и устранению тахикардии. Назначают препараты этой группы в тех случаях, если у пациента имеются противопоказания к применению бета-блокаторов. | Верапамил (внутривенно) | 2,5 – 5,0 мг одноразово для остановки приступа тахикардии. |
| Верапамил (внутрь в виде таблеток) | 40 – 80 мг 3 – 4 р./сут. | ||
| Дилтиазем | 60 – 180 мг внутрь 2 р./сут. |
Основными противопоказаниями для лечения бета-блокаторами являются:
- индивидуальная непереносимость компонентов препарата;
- бронхиальная астма;
- пониженное артериальное давление;
- кровотечения из периферических артерий;
- сахарный диабет;
- повышение уровня холестерина в крови.
При необходимости срочного купирования приступа желудочковой тахикардии с нарушением синусового ритма применяют внутривенное струнное введение лидокаина. Рекомендуемая доза – 1 мг препарата на 1 кг массы тела. При отсутствии эффекта могут быть применены и другие препараты со схожим механизмом действия - аймалин, новокаинамид.
Хирургическое лечение
Хирургическое лечение пароксизмальной тахикардии применяется достаточно редко и только при отсутствии стабильного эффекта от медикаментозной терапии. Если пациента не реагирует на консервативное лечение, обеспечить нормальный ритм и распространение импульса по сердечной мышце возможно хирургическим путем.Идея заключается в том, что в различные отделы сердца вживляются небольшие электроды, которые берут на себя роль водителей ритма. Они регулярно вырабатывают биоэлектрические импульсы, подавляя ритм других узлов. Наиболее современные модели даже самостоятельно регулируют режим работы, ориентируясь по данным кровяного давления и нормального наполнения желудочков кровью. В последние годы установка такого аппарата проводится малоинвазивным методом через магистральные (крупные) сосуды.
Другим методом лечения является радиочастотная катетерная абляция. Через бедренную вену врач вводит в сердце специальные катетеры, снимает ЭКГ и определяет патологические водители ритма. После этого на обнаруженную зону воздействуют радиочастотным излучением. В большинстве случаев это подавляет активность клеток и устраняет причину аритмии. Данный метод лечения применяют при синдроме Вольфа-Паркинсона-Уайта и других структурных нарушениях.
Электроимпульсная терапия
Электроимпульсная терапия является частью комплекса реанимационных мероприятий и направлена на быстрое восстановление нормального сердечного ритма. Ее суть заключается в своеобразной «перезагрузке» проводящей системы сердца и клеток миокарда с помощью мощного электрического разряда. Основным показанием к ее применению является фибрилляция желудочков с тяжелым нарушением насосной функции сердца.При проведении электроимпульсной терапии соблюдают следующие правила:
- непрямой массаж сердца и искусственная вентиляция легких прерываются во время разряда, но продолжаются в промежутках;
- с больного снимают все металлические вещи или датчики диагностических приборов;
- врачи, медсестры и другие люди, находящиеся поблизости, не дотрагиваются до пациента в момент прохождения импульса из-за риска электротравмы;
- пациент лежит на сухой кушетке или поверхности, не проводящей электрический ток;
- применение дефибрилляции приносит пользу лишь при так называемых «шоковых» ритмах сердца, в противном случае она может усугубить состояние больного;
- электроды, по которым импульс передается пациенту, должны быть увлажнены и плотно контактировать с поверхностью грудной клетки.
Лечение народными средствами
Лечение тахикардии народными средствами должно проводиться с большой осторожностью, так как велик риск разнообразных осложнений болезни и ухудшения состояния пациента. Не допускается самолечение народными средствами до постановки окончательного диагноза и определения причины, вызвавшей тахикардию. Также не рекомендуется принимать различные настои и отвары параллельно с медикаментозным противоаритмическим лечением. Дело в том, что химические вещества, содержащиеся в некоторых растениях, могут усилить или, наоборот, нейтрализовать действие препаратов. Поэтому рекомендуется проконсультироваться у кардиолога перед началом лечения тахикардии народными средствами.Для лечения тахикардии существуют следующие народные методы:
- Отвар горицвета. 1 чайную ложку сушеной травы заливают 200 мл кипяченой воды и кипятят на слабом огне 3 – 5 минут. После этого отвар настаивается в течение 1 – 2 часов. Средство принимают трижды в день в течение нескольких дней по 1 столовой ложке.
- Элеутерококк. Экстракт этого растения в жидком виде можно приобрести в большинстве гомеопатических аптек. Принимают его по 25 – 30 капель трижды в день (желательно до еды).
- Смесь из сока руты пахучей и тысячелистника. Данные ингредиенты смешиваются в равных пропорциях и добавляются в кипяченую воду по 20 – 25 капель на 50 мл. Средство принимают дважды в день в течение нескольких недель.
- Соцветия календулы. Из соцветий календулы готовят настой. 5 чайных ложек сухой травы заливается 1 литром кипятка. Настаивание длится не менее часа. Средство принимают по полстакана 3 – 4 раза в сутки.
Профилактика тахикардии
Многие пациенты с пароксизмальной тахикардией живут с данной проблемой длительное время. Дело в том, что кардинальное лечение этой болезни порой более рискованно и непредсказуемо, чем сама патология. Таким пациентам рекомендуется соблюдать профилактические меры, чтобы снизить частоту приступов тахикардии.Профилактика тахикардии включает следующие правила:
- Соблюдение диеты. Специфической диеты при тахикардии не существует, однако некоторые рекомендации относительно режима питания могут улучшить жизнь пациентов. Прежде всего, следует отказаться от употребления алкогольных напитков, крепкого чая и кофе, так как они могут спровоцировать приступ. Также ограничивают животные жиры (жирное мясо, сливочное масло), так как они способствуют развитию атеросклероза и повышают риск инфаркта во время приступа тахикардии. Ограничение калорийности пищи и консультация с диетологом рекомендуется лишь пациентам, страдающим от лишнего веса.
- Отказ от курения. Как уже отмечалось выше, никотин сам по себе может спровоцировать приступ тахикардии. Если же пациент и так страдает от сердечных патологий, сопровождающихся учащенным сердцебиением, риск осложнений особенно велик. Кроме того, курение повышает риск инфаркта миокарда во время приступа.
- Ограничение физической нагрузки. Физическая нагрузка провоцирует повышение ЧСС. У людей с хроническими нарушениями проводящей системы сердца приступ аритмии может затянуться на несколько дней, что повысит вероятность образования тромба. Возможность занятий лечебной физкультурой в целях профилактики следует уточнить у лечащего врача.
Последствия тахикардии
 У подавляющего большинства пациентов тахикардия не вызывает никаких серьезных осложнений или последствий. Она является преходящим симптомом других заболеваний или реакцией на внешние раздражители. Опасность представляет учащение сердечного ритма, вызванное проблемами собственно с сердцем. Таким образом, серьезные последствия и осложнения тахикардии наблюдаются только у людей с тяжелыми сопутствующими заболеваниями. Для людей со здоровым сердцем учащение ритма обычно не опасно.
У подавляющего большинства пациентов тахикардия не вызывает никаких серьезных осложнений или последствий. Она является преходящим симптомом других заболеваний или реакцией на внешние раздражители. Опасность представляет учащение сердечного ритма, вызванное проблемами собственно с сердцем. Таким образом, серьезные последствия и осложнения тахикардии наблюдаются только у людей с тяжелыми сопутствующими заболеваниями. Для людей со здоровым сердцем учащение ритма обычно не опасно.Основными последствиями и осложнениями, которыми и опасна тахикардия, являются:
- тромбоэмболии;
- инфаркт миокарда;
- обмороки;
- кардиогенный шок;
- отек легких;
- внезапная сердечная смерть;
- потеря веса и общая мышечная слабость.
Тромбоэмболии
При тахикардии повышается риск образования тромба в сердечных полостях. Особенно часто это наблюдается при наджелудочковых тахикардиях. Кровь в сердечных полостях начинает течь со всевозможными завихрениями. Это приводит к разрушению части кровяных клеток и активации свертывающей системы. Из сердца тромб может попасть в любой орган и, закупорив сосуд, вызвать острую гипоксию этого органа.Наиболее часто тромбоэмболия встречается на следующем уровне:
- легочная артерия (если тромб образовался в правых отделах сердца);
- артерии мозга;
- мезентериальные артерии (артерии кишечника);
- селезеночная артерия;
- артерии верхних и нижних конечностей.
Считается, что к образованию тромбов во время приступов тахикардии предрасполагают следующие факторы:
- приступы фибрилляции предсердий, длящиеся более 48 часов;
- пожилой возраст (более 65 лет);
- эпизоды тромбоэмболии в прошлом (инсульты, и др.);
- сахарный диабет;
- артериальная гипертензия (стабильно повышенное артериальное давление более 140/90 мм ртутного столба);
- застойная сердечная недостаточность;
- расширение левого желудочка на ЭхоКГ до размеров более 5 см в диаметре.
Инфаркт миокарда
Инфаркт миокарда (сердечный приступ) является наиболее острым и серьезным проявлением ишемической болезни сердца. Во время приступа тахикардии сердце не перекачивает нужный объем крови. В результате этого в сам миокард не поступает достаточное количество кислорода. В то же время потребность мышцы в кислороде возрастает, ведь клетки сокращаются в ускоренном режиме. На фоне этого наступает гибель кардиомиоцитов, которая и называется инфарктом миокарда.Особенно предрасположены к этому осложнению пациенты с хронически повышенным артериальным давлением, атеросклерозом, гипертрофией миокарда (увеличенной в объеме сердечной мышцей). Для них любые перебои поставки кислорода к сердцу могут обернуться инфарктом.
Отличительными чертами инфаркта миокарда являются:
- острая боль за грудиной (из-за смерти участка сердечной мышцы);
- побледнение кожи;
- холодный пот;
- слабый пульс (иногда не прощупывается вовсе);
- страх смерти.
Обмороки
По сути, обмороки не являются осложнением тахикардии, но могут привести к весьма тяжелым последствиям. Проблема потери сознания в данном случае заключается в том, что это происходит быстро и зачастую неожиданно для человека, без постепенного ухудшения состояния. Резкое учащение сердцебиения и гипоксия (нехватка кислорода) мозга могут привести к потере сознания в течение 30 – 60 секунд. Если в это время человек не примет сидячее положение, он может упасть с высоты собственного роста, что чревато серьезными травмами (особенно при ударах головой). Еще опаснее потеря сознания за рулем автомобиля. Таким образом, травматизм среди пациентов с повторяющимися эпизодами тахикардии не является редкостью, хоть и не относится к прямым осложнениям сердечной патологии.Кардиогенный шок
Кардиогенный шок возникает как следствие острой недостаточности левого желудочка. Из-за тахикардии он не успевает наполняться кровью, а митральный и аортальный клапаны не могут нормально работать. Все это приводит к тому, что кровь практически не выбрасывается в большой круг кровообращения. Частным случаем кардиогенного шока можно считать и внезапную сердечную смерть.При кардиогенном шоке на первое место в развитии болезни выходит резкое падение артериального давления до показателей ниже 90/30 мм ртутного столба. Именно это объясняет большинство симптомов и проявлений, характерных для данной патологии. Лечение заключается в восстановлении нормального сердечного ритма и поддержании артериального давления в рамках нормы (не менее чем 90/30).
Проявлениями кардиогенного шока обычно являются:
- резкое побледнение кожи;
- нарушения сознания (ступор, потеря сознания);
- снижение почечной фильтрации и образования мочи (олигурия);
- признаки отека легких.
Отек легких
Отек легких является наиболее опасным последствием застоя крови в малом круге кровообращения. Из-за того, что левые отделы сердца во время приступа аритмии не принимают кровь, происходит ее скопление в сосудах легких. Из-за их переполнения повышается давление в тканях, что препятствует газообмену. Более того, начинается выпот жидкости в полость альвеол (небольшие полости из которых состоят легкие).Нарастающий отек легких чаще всего проявляется следующими симптомами:
- сильная одышка;
- побледнение или посинение кожи;
- хрипы в легких;
- влажный кашель;
- обильное потоотделение;
- пенистая розоватая мокрота.
Внезапная сердечная смерть
Внезапной сердечной смертью называется смерть, которая наступает в течение первых 6 часов (по некоторым современным классификациям в течение 1 часа) после появления первых симптомов. Ее причиной являются различные заболевания сердечно-сосудистой системы. В частности, многие исследователи приводят данные о том, что большинство случаев внезапной сердечной смерти являются следствием фибрилляции желудочков.Как уже отмечалось выше, при данной форме тахикардии имеет место быстрое развитие острой сердечной недостаточности с тяжелым нарушением насосной функции сердца. Кровь фактически перестает перекачиваться, из-за чего наблюдаются одновременно застои в обоих кругах кровообращения, быстрая смерть клеток мозга и миокарда.
Основными признаками этого осложнения являются:
- внезапная потеря сознания (на фоне приступа тахикардии);
- расширение зрачков;
- остановка дыхания;
- отсутствие пульса (в том числе на сонной артерии).
Потеря веса и общая мышечная слабость
Если все вышеперечисленные проблемы можно отнести к осложнениям тахикардии, то прогрессирующее ослабление организма является скорее ее последствием. Оно возникает при длительных и часто повторяющихся приступах, которые наблюдаются у пациента в течение долгого времени, но не вызывают острой сердечной недостаточности. Из-за частых перебоев в снабжении тканей кислородом организм сильно ослабевает. В нем плохо усваиваются питательные вещества, не идет набор мышечной массы, ослабляется иммунитет. Таким образом, люди, страдающие от частых приступов аритмии, обычно отличаются кахексией, общей слабостью, болезненностью, сонливостью.Простые тесты сердца, которые помогут проверить, как оно работает



















