![]() Асцит (водянка)
Асцит (водянка) – патологическое состояние, характеризующееся скоплением жидкости в животе, а именно в брюшной полости. Жидкость может образовываться в результате развития воспалительных процессов в брюшной полости и в соседних внутренних органах (
в данном случае она называется экссудатом) либо являться следствием нарушения кровообращения и лимфообращения (
в данном случае образуется транссудат). Независимо от характера, скопление большого количества жидкости в брюшной полости приводит к сдавливанию соседних органов и дальнейшему нарушению кровообращения, что в конечном итоге приводит к развитию серьезных осложнений и смерти.
Асцит – это не самостоятельное заболевание, а лишь симптом, указывающий на патологию в других органах и системах. Согласно данным научных исследований, более чем 70% случаев асцит у взрослых является следствием
заболеваний печени. В 10% случаев данное состояние обусловлено различными новообразованиями (
опухолями) во внутренних органах, у 5% пациентов асцит является следствием
сердечной недостаточности и 5% приходится на другие причины. У детей скопление жидкости в брюшной полости чаще обусловлено
поражением почек.
Интересные факты - Количество образующейся асцитической жидкости у 1 человека может достигать 25 литров.
- В асцитической жидкости может содержаться значительная доля белков плазмы крови.
- Наличие асцита свидетельствует о наличии заболеваний, опасных для жизни.
Строение брюшной полости и принципы кровообращения
![]()
Чтобы понять суть патологических процессов, а также механизм образования жидкости при асците, необходимы определенные познания из области анатомии и физиологии.
Анатомия брюшной полости
Брюшная полость представляет собой пространство, располагающееся ниже диафрагмы (
дыхательной мышцы, отделяющей органы живота от грудной клетки), в котором находятся внутренние органы. Спереди и по бокам она ограничена мышцами живота, сзади –
позвоночником и мышцами спины, а снизу – костями и диафрагмой таза.
Органами брюшной полости являются: - Желудок и кишечник – органы, в которых происходит переработка и всасывание пищевых продуктов.
- Печень – участвует в процессах пищеварения (выделяет желчь, необходимую для всасывания жиров) и детоксикации, а также является местом синтеза различных веществ, необходимых для нормального функционирования организма.
- Желчный пузырь – накапливает образующуюся в печени желчь, выделяя ее в кишечник во время еды.
- Поджелудочная железа – выделяет ферменты, необходимые для переработки и всасывания пищи (панкреатическую амилазу, трипсин, химотрипсин и другие).
- Почки – выделяют побочные продукты обмена веществ с мочой, а также участвуют в регуляции артериального давления и водного баланса в организме.
- Надпочечники – выделяют биологически активные вещества (гормоны), регулирующие обмен веществ.
- Селезенка – орган иммунной системы, отвечающий за формирование иммунитета, уничтожение чужеродных микроорганизмов и поврежденных клеток крови.
Часть органов брюшной полости покрыта брюшиной – тонкой полупрозрачной оболочкой, состоящей из двух листков, один из которых (
висцеральный) непосредственно прилегает к внутренним органам, а второй (
париетальный) выстилает внутреннюю поверхность стенок брюшной полости. Между этими листками имеется тонкое щелевидное пространство, в норме содержащее небольшое количество жидкости.
Брюшина богата мелкими кровеносными и лимфатическими сосудами. Основными ее функциями является поддержание водно-электролитного баланса в организме и ограничение воспалительных процессов в брюшной полости (
то есть защитная функция). Также брюшина обладает высокой резорбционной способностью, то есть может поглощать (
всасывать) большие объемы образующейся в брюшной полости жидкости.
Большой и малый круги кровообращения
Сердце состоит из 4 камер - двух предсердий (
правого и левого) и двух желудочков. Малый круг кровообращения начинается в правом желудочке сердца, из которого кровь поступает в легкие, где обогащается кислородом. Из легких кровь поступает в левое предсердие, где и заканчивается (
условно) малый круг.
Большой круг кровообращения начинается в левом желудочке сердца, при сокращении которого артериальная кровь (
насыщенная кислородом) изгоняется в самую крупную артерию организма – аорту. Аорта проходит вдоль позвоночного столба через грудную и брюшную полости, отдавая множество более мелких ветвей, кровоснабжающих все органы человеческого организма.
Самыми мелкими кровеносными сосудами являются капилляры. Их стенка настолько тонка, что содержащийся в
эритроцитах (
красных клетках крови) кислород легко переходит к клеткам различных тканей.
Отток крови от органов происходит по мелким сосудам (
венулам), которые объединяются в более крупные вены. Кровь, оттекающая от нижних конечностей, нижней части туловища и всех органов брюшной полости собирается в крупную нижнюю полую вену, которая впадает в правое предсердие (
где и заканчивается большой круг кровообращения).
Лимфатическая система и лимфообразование
В кровеносном капилляре различают артериальный и венозный конец. В артериальном конце под влиянием гидростатического давления (
то есть давления, оказываемого кровью на стенку сосуда) в ткань органа выделяется определенная доля жидкой части крови (
это происходит потому, что гидростатическое давление в ткани меньше, чем в сосуде). В венозном конце капилляра гидростатическое давление уменьшается, в результате чего большая часть жидкости возвращается обратно в сосудистое русло.
Другим фактором, влияющим на циркуляцию крови, является онкотическое давление, реализующееся за счет белков плазмы. Дело в том, что находящиеся в плазме высокомолекулярные белки обладают способностью «удерживать» жидкость. Так как в норме сосудистая стенка непроницаема для белков, данный механизм предотвращает выход жидкой части крови из сосудистого русла.
Важной особенностью кровообращения является тот факт, что не вся жидкость, поступающая из кровеносных капилляров в ткань органа, возвращается обратно. Дело в том, что определенная доля жидкой части крови (
около 10%) и низкомолекулярных белков профильтровывается в так называемые лимфатические капилляры (
тонкие сосуды, имеющиеся во всех органах и тканях), превращаясь в лимфу. Это происходит потому, что суммарное гидростатическое давление в кровеносном капилляре несколько выше, чем таковое в тканях организма. Онкотическое давление в обоих концах капилляра одинаково (
в нормальных условиях), поэтому оно не влияет на скорость образования лимфы.
Лимфатические капилляры сливаются между собой, формируя более крупные сосуды. От нижней части туловища и органов брюшной полости лимфа собирается в так называемый грудной лимфатический проток (
который формируется при слиянии поясничных и кишечных лимфатических стволов), поднимается к сердцу и впадает в крупные вены. Таким образом, 10% жидкой части крови, «вышедшей» из системы кровообращения на органном уровне, возвращаются обратно в системный кровоток.
Основными функциями лимфатической системы являются: - регуляция водно-белкового обмена в организме;
- транспорт питательных веществ и ферментов;
- удаление поврежденных клеток крови из тканей (защитная функция);
- регуляция и обеспечение иммунитета (защиты организма от чужеродных бактерий).
Система воротной вены
Отток крови от некоторых органов брюшной полости (
а именно от желудка, кишечника, селезенки, поджелудочной железы и желчного пузыря) происходит не в нижнюю полую, а в так называемую воротную (
портальную) вену. Она входит в печень, где разветвляется на более мелкие вены и капилляры. Таким образом, кровь от органов пищеварения (
содержащая всосавшиеся питательные вещества) не поступает в системный кровоток, а вначале доставляется в печень, где происходит ее детоксикация.
После прохождения через печень кровь собирается в 3 – 4 печеночные вены, которые впадают в нижнюю полую вену, возвращая кровь в системный кровоток.
Причины асцита
![]()
Как говорилось ранее, асцит может развиваться при различных воспалительных и не воспалительных патологиях брюшной полости и соседних органов, то есть является осложнением данных заболеваний. Хотя асцит имеет свои особенности в каждом конкретном случае, общим механизмом образования жидкости является выход жидкой части крови из сосудистого русла в брюшную полость, при этом скорость выхода превышает скорость обратного всасывания (
резорбции).
Асцитом могут осложняться: - заболевания сердца;
- заболевания печени;
- заболевания почек;
- повреждения лимфатических сосудов;
- панкреатит (воспаление поджелудочной железы);
- туберкулезный перитонит (воспаление брюшины);
- онкология (опухоли) брюшной полости;
- микседема;
- нарушения питания.
Заболевания сердца
Основной функцией сердца является обеспечение циркуляции крови в организме. Различные патологии данного органа могут привести к развитию отеков и асцита.
Асцит может быть обусловлен: Сердечная недостаточность Данным термином обозначается патологическое состояние, при котором нарушается сократительная способность сердечной мышцы. Причины сердечной недостаточности могут быть самыми разными (
от врожденных пороков сердца до гипертонической болезни). Вначале при воздействии причинного фактора происходит гипертрофия (
увеличении размеров) сердечной мышцы, однако при длительном течении заболевания данный компенсаторный механизм истощается. Сердце оказывается не в состоянии перекачивать необходимые объемы крови, в результате чего она скапливается в венах организма.
При развитии левожелудочковой недостаточности кровь начинает скапливаться в системе нижней полой вены. В результате этого происходит расширение переполненных сосудов и повышение гидростатического давления в них, что и приводит к выходу жидкости из сосудистого русла и формированию
отеков. Так как кровь из системы воротной вены, проходя через печень, также впадает в нижнюю полую вену, развитие сердечной недостаточности приводит к портальной гипертензии (
то есть повышению давления в воротной вене) и еще больше способствует формированию асцита.
Констриктивный перикардит Перикард – наружная оболочка сердца, состоящая из двух листков. Внутренний листок прилегает непосредственно к сердечной мышце, а наружный фиксирует сердце в грудной клетке. Между этими двумя листками имеется тонкое щелевидное пространство, в норме заполненное небольшим количеством жидкости, что обеспечивает взаимное скольжение листков перикарда во время сердечных сокращений.
Констриктивный перикардит характеризуется воспалением перикарда, в результате чего внутренний его листок утолщается и уплотняется, не позволяя сердцу максимально расширяться и наполняться кровью. Кровь скапливается в нижней полой вене, приводя к развитию отеков и асцита. В отсутствие лечения процесс прогрессирует, в перикарде образуются
спайки, и происходит отложение солей кальция (
кальцификация), в результате чего сердце оказывается заключенным в плотный, нерастяжимый каркас.
Заболевания печени
Как говорилось ранее, через печень происходит отток крови от всех непарных органов брюшной полости. Следовательно, различные заболевания данного органа могут привести к повышению давления в воротной вене и другим осложнениям, способствующим развитию асцита.
Асцит может быть обусловлен: - циррозом печени;
- синдромом Бадда-Киари;
- поражением воротной вены.
Цирроз печени Цирроз является конечным этапом большинства хронических заболеваний печени (
гепатита, стеатоза и других), на котором происходит гибель гепатоцитов (
печеночных клеток). Активирующиеся при этом процессы приводят к избыточной регенерации (
восстановлению) печеночной ткани. В результате образуются так называемые узлы регенерации, представляющие собой разрастание печеночных клеток. Строение данных узлов нарушено и не соответствует строению нормальной ткани печени, в результате чего кровоток по ним затруднен. Разрастающиеся узлы сдавливают нормальную печеночную ткань, нарушая циркуляцию крови и в ней, что также приводит к повышению давления в системе воротной вены.
Кроме того, цирроз печени сопровождается частичным замещением нормальных гепатоцитов фиброзной (
рубцовой) тканью. По мере прогрессирования заболевания данный процесс приводит к значительному снижению функциональной активности органа, то есть к развитию
печеночной недостаточности. Так как печень является основным местом синтеза белков плазмы крови (
альбуминов) то скорость их образования при печеночной недостаточности значительно уменьшается. Это приводит к снижению онкотического давления плазмы, что также способствует выходу жидкости из сосудистого русла.
Выход жидкости из сосудистого русла приводит к уменьшению объема циркулирующей крови (
ОЦК). Запускается целый ряд рефлекторных реакций, результатом которых является усиленный синтез надпочечниками гормона альдостерона, задерживающего натрий и жидкость в организме (
путем уменьшения скорости их выделения почками). Это приводит к повышению гидростатического давления в сосудах, еще больше усугубляя патологический процесс.
Описанные выше процессы (
особенно задержка жидкости в организме) значительно повышают нагрузку на сердечную мышцу. По мере прогрессирования заболевания развивается сердечная недостаточность, что также способствует формированию асцитической жидкости.
Синдром Бадда-Киари Данное заболевание характеризуется
тромбозом (
закупоркой сгустком крови) печеночных вен прямо перед местом их впадения в нижнюю полую вену. Это приводит к нарушению оттока крови из печени, повышению давления в системе воротной вены и развитию асцита. Кроме того, длительное нарушение кровообращения в печени может вызывать повреждение нормальных гепатоцитов и развитие печеночной недостаточности.
Схожими симптомами может проявляться болезнь Бадда-Киари, при которой наблюдается воспаление печеночных вен в месте их впадения в нижнюю полую вену.
Поражение воротной вены Сдавливание (
например, опухолью в брюшной полости) или закупорка (
тромбом, метастазом опухоли) воротной вены или крупных вен, впадающих в нее, может привести к развитию портальной гипертензии и асцита.
Заболевания почек
Почки регулируют водно-электролитный баланс, а также отвечают за выделение продуктов обмена веществ и токсинов из организма. Различные заболевания могут нарушать функцию почек, приводя к задержке жидкости в организме и возникновению отеков.
Асцит может быть обусловлен: Хроническая почечная недостаточность Данное состояние является конечным этапом различных заболеваний почек (
гломерулонефрита, пиелонефрита, мочекаменной болезни, рака и других) и характеризуется поражением нефронов (
функциональных единиц почечной ткани), что приводит к снижению мочеобразующей функции почек. Кроме того, при ХПН активируется так называемая ренин-ангиотензин-альдостероновая система, направленная на поддержание почечного кровотока в нормальных условиях. Это приводит к повышению артериального давления (
артериальной гипертензии) и задержке натрия и жидкости в организме (
в результате повышенной секреции гормона альдостерона), что в конечном итоге способствует развитию отеков и асцита.
Высокое артериальное давление и задержка жидкости в организме также увеличивают нагрузку на сердце, что без своевременного лечения приводит к развитию сердечной недостаточности.
Нефротический синдром Формирование мочи в почках происходит в результате прохождения (
ультрафильтрации) жидкой части крови через почечный фильтр, который (
в норме) непроницаем для клеток крови и белков. При нефротическом синдроме происходит нарушение целостности данного фильтра, в результате чего большое количество белков плазмы крови проходит через него и удаляется из организма вместе с мочой. Это приводит к снижению онкотического давления плазмы, в результате чего жидкость выходит из сосудистого русла, приводя к генерализованным отекам и асциту.
Снижение ОЦК запускает рефлекторные процессы, результатом которых становится задержка жидкости в организме (
посредством уменьшения ее выделения почками). Однако онкотическое давление плазмы по-прежнему снижено, поэтому вся задерживающаяся жидкость переходит в межклеточное пространство, лишь усугубляя тяжесть заболевания.
Повреждения лимфатических сосудов
Заболевания, связанные с нарушением оттока лимфы также могут осложниться асцитом.
Асцит может быть обусловлен: - повреждением грудного лимфатического протока;
- метастазами опухоли в лимфатические узлы;
- филяриатозом лимфатических сосудов.
Повреждение грудного лимфатического протока Лимфа от брюшины оттекает в поясничные и кишечные стволы, которые сливаются и образуют грудной лимфатический проток. Сдавление данного крупного сосуда (
например, быстрорастущей опухолью соседних органов) приведет к повышению давления в лимфатических стволах и более мелких сосудах. Это затруднит или сделает невозможным отток лимфы от брюшины, в результате чего жидкость начнет выходить из сосудистого русла в свободную брюшную полость.
При нарушении целостности нижнего отдела грудного лимфатического протока (
при травме, при разрушении сосудистой стенки опухолью) лимфа начинает изливаться в брюшную полость. С течением времени объем жидкости увеличивается, и она начинает сдавливать внутренние органы, в том числе нижнюю полую вену. Это приводит к повышению давления в венозной системе и увеличению количества образующейся лимфы, которая также изливается в брюшную полость. Белки, входящие в состав лимфы «выключаются» из обменных процессов организма, из-за чего развивается гипопротеинемия (
уменьшение концентрации белков в крови).
Метастазы опухоли в лимфатические узлы Лимфоузлы располагаются по ходу лимфатических сосудов вблизи всех органов и тканей организма. Являясь своеобразными фильтрами, они предотвращают распространение инфекционных агентов и опухолевых клеток. Если опухоль метастазирует (
мигрирует из основного очага) в лимфоузлы, через которые происходит отток лимфы из брюшины, ткань лимфоузла разрушается, вследствие чего нарушается отток лимфы, и создаются предпосылки для развития асцита.
Филяриатоз лимфатических сосудов Филярии – разновидность глистов, цикл размножения которых происходит во внутренних органах и сосудах человека. Если самка филярии локализуется и откладывает яйца в крупных лимфатических сосудах (
например, в поясничных и/или кишечных лимфатических стволах), это создаст препятствие для оттока лимфы от брюшины и органов брюшной полости, в результате чего может развиться асцит.
Панкреатит
Синтезирующиеся в поджелудочной железе пищеварительные ферменты неактивны. Их активация происходит только после выделения в кишечник (
под действием кишечного содержимого). Панкреатит характеризуется активацией пищеварительных ферментов прямо в поджелудочной железе (
в результате патологического заброса кишечного содержимого в ее выводящие протоки), что приводит к самоперевариванию органа.
При прогрессировании патологического процесса может нарушаться целостность поджелудочной железы, в результате чего активированные ферменты попадут в брюшную полость. При контакте с брюшиной они вызывают развитие неспецифического воспалительного процесса (
перитонита), характеризующегося расширением кровеносных сосудов и выходом жидкости (
экссудата) в свободную брюшную полость. Данный процесс обычно быстро ограничивается фиброзной капсулой (
образуется псевдокиста), поэтому количество асцитической жидкости составляет несколько сотен миллилитров.
Во время выздоравливания после острого панкреатита может происходить пропотевание пищеварительных ферментов через поврежденную ткань органа, через мелкие дефекты в выводных протоках поджелудочной железы или в псевдокисте. Это приводит к развитию менее интенсивного, но продолжительного воспалительного процесса в брюшной полости, в связи с чем количество скапливающегося экссудата может достигать нескольких литров (
даже при отсутствии клинических проявлений панкреатита).
Туберкулезный перитонит
Перитонит развивается при проникновении различных инфекционных агентов либо химических веществ в брюшную полость. При остром бактериальном перитоните (
например, при разрыве полого органа, прободении язвы) воспалительный процесс развивается очень стремительно, причем на первый план выступает болевой синдром и проявления общей интоксикации организма. Обычно такие пациенты быстро госпитализируются и оперируются, в связи с чем асцит развивается крайне редко.
При
туберкулезе кишечника микобактерии туберкулеза проходят через кишечную стенку в брюшную полость и поражают брюшину. Развивающийся при этом специфический воспалительный процесс характеризуется длительным и слабовыраженным течением, в результате чего образуется большое количество экссудата (
иногда более 10 литров).
Онкология брюшной полости
Первичные опухоли брюшины встречаются крайне редко. Гораздо чаще наблюдается метастазирование опухолевых клеток из злокачественных новообразований других органов, при этом в брюшине развивается характерный воспалительный процесс.
Асцит может быть проявлением: - Канцероматоза брюшины. Это состояние характеризуется метастазированием опухолевых клеток (обычно из близлежащих органов брюшной полости) в серозные оболочки, в частности, в брюшину. Развивающийся при этом воспалительный процесс сопровождается расширением кровеносных сосудов и пропотеванием большого количества жидкости в брюшную полость.
- Синдрома Мейгса. Данный синдром характеризуется развитием асцита и плеврального выпота (плевра – двухслойный листок, окружающий легкие и обеспечивающий их расправление и уменьшение при дыхании) при наличии опухоли в малом тазу (фибромы или кисты яичников, миомы матки и других). Механизм возникновения жидкости в брюшной полости при этом заболевании окончательно не установлен.
Микседема
Данное состояние характеризуется выраженными отеками слизистых оболочек и мягких тканей, развивающимися на фоне критического снижения концентрации гормонов
щитовидной железы (
тироксина и трийодтиронина) в крови.
В нормальных условиях данные гормоны стимулируют обменные процессы в организме. При их недостатке нарушается образование и снижается концентрация белков в крови (
следовательно, и онкотическое давление плазмы). Кроме того, в межклеточном пространстве скапливается большое количество гидрофильных (
притягивающих воду) веществ (
например, гиалуроновой кислоты), что еще больше усиливает выход жидкости из сосудистого русла, способствуя развитию отеков и асцита.
Нарушения питания
При длительном недостатке белков в рационе (
при голодании либо при использовании специальных диет) белковые запасы организма могут истощаться, в результате чего их концентрация в крови начнет снижаться. Это приведет к снижению онкотического давления плазмы и выходу жидкой части крови из сосудистого русла.
Крайне тяжелым проявлением недостатка белков в рационе является квашиоркор – заболевание, развивающееся преимущественно у детей в странах Африки после отлучения их от груди, если искусственное питание не содержит достаточного количества белков.
Подпишитесь на Здоровьесберегающий видеоканал


Симптомы асцита
![]()
При скоплении в брюшной полости небольшого количества жидкости никаких специфических проявлений не наблюдается (
могут присутствовать лишь признаки основного заболевания). Симптомы возникают в случае прогрессирования патологического процесса и увеличения количества асцитической жидкости.
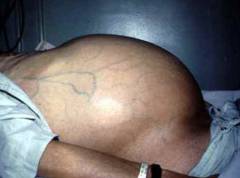
Симптомами асцита являются: - увеличение живота;
- симптом флюктуации;
- определение уровня жидкости в животе;
- нарушение дыхания;
- нарушение пищеварения;
- нарушение мочеиспускания;
- отеки на ногах.
Увеличение живота
В зависимости от причины асцита данный симптом может развиваться быстро (
в течение нескольких дней) либо медленно, постепенно прогрессируя на протяжении нескольких месяцев. Увеличение живота может быть заметно невооруженным глазом, если в брюшной полости скапливается более 1 литра жидкости (
у детей эта цифра меньше).
Первыми жалобами таких пациентов может быть чувство тяжести, распирания или
боли в животе, быстрая прибавка в весе. При медленном развитии заболевания больные обращают внимание на то, что их обычная одежда стала «меньше», на «невозможность застегнуть ремень на поясе» и так далее.
По мере прогрессирования заболевания происходит дальнейшее увеличение живота. Кожа над ним становится гладкой, блестящей, иногда на ней могут определяться розовые полоски (
при быстром развитии асцита и растяжении кожных покровов). При наличии портальной гипертензии под кожей живота могут определяться расширенные вены (
«голова медузы»). Возникновение данного симптома обусловлено тем, что при повышении давления в воротной вене активируются анастомозы (
соединительные сосуды), по которым кровь «сбрасывается» из воротной вены в сосуды брюшной стенки (
впадающие непосредственно в нижнюю полую вену), что приводит к переполнению их кровью и расширению.
В положении стоя живот пациента с асцитом отвисает (
так как жидкость скапливается в нижних отделах брюшной полости), а в горизонтальном положении происходит выпячивание боковых стенок живота, что является характерным признаком асцита (
так называемый «лягушачий живот»).
Симптом флюктуации
Флюктуация (
колебание) появляется в том случае, если брюшная полость заполнена жидкостью. Для выявления данного симптома пациент ложится на спину, врач прикладывает одну руку к боковой стенке живота больного, а пальцами второй постукивает по противоположной стенке. Если в брюшной полости имеется жидкость, она начинает ударяться о противоположную стенку живота, в результате чего врач ощущает ее волнообразное колебание.
Определение уровня жидкости в животе
Если объем жидкости превышает 1,5 – 2 литра, с помощью перкуссии (
постукивания) можно определить ее уровень в положении стоя и лежа. В первом случае пациент становится на ноги, врач прижимает указательный или средний палец левой руки к нижней границе живота, а средним пальцем правой коротко и резко постукивает по нему, каждый раз перемещая левую руку на 1 см выше. Если в брюшной полости имеется жидкость, перкуторный звук будет тупым (
так как жидкость слабо проводит звуковые волны). Когда палец левой руки будет расположен выше уровня жидкости – появится тимпанический перкуторный звук (
это обусловлено распространением звуковой волны в полостных органах, содержащих воздух – в желудке, кишечнике).
В положении лежа на спине жидкость смещается вниз, а содержащийся в кишечнике воздух поднимается к передней брюшной стенке. Перкуссию начинают поочередно от области спины справа и слева, при этом перкуторно определяемый уровень жидкости обычно одинаков с обеих сторон. В положении на правом боку перкуторная тупость будет определяться только справа (
так как жидкость переместится под действием силы тяжести), а в положении на левом боку – слева.
Если количество жидкости слишком велико (
6 – 8 литров и более), она заполняет всю брюшную полость, что при перкуссии будет давать тупой перкуторный звук над всей поверхностью живота, независимо от положения тела пациента.
Нарушение дыхания
Как говорилось ранее, брюшная и грудная полости разделены диафрагмой. Во время вдоха диафрагма сокращается и смещается вниз, обеспечивая расширение легких и поступление в них воздуха. Если в брюшной полости скапливается большое количество жидкости, она давит на диафрагму, не только препятствуя ее сокращению во время вдоха, но и приподнимая вверх, в результате чего снижается объем легких.
При выраженном асците пациенты часто жалуются на
одышку (
чувство нехватки воздуха). Объективно определяется поверхностное, учащенное дыхание (
более 20 дыхательных движений в минуту), которое, однако, не удовлетворяет потребность больного в кислороде. Данные симптомы особенно выражены в положении лежа, когда органы брюшной полости и асцитическая жидкость оказывает большее давление на диафрагму. Больные чаще сидят или стоят, опираясь руками о тумбочку или спинку кровати (
что слегка облегчает вдох). В крайне тяжелых случаях может наблюдаться цианоз (
посинение) слизистых оболочек (
из-за избытка углекислого газа в крови), кашель и другие симптомы
дыхательной недостаточности.
Нарушение пищеварения
Асцитическая жидкость оказывает давление на все органы брюшной полости, что приводит к нарушению их функционирования.
При асците наиболее значимо сдавливание: - Желудка. При этом уменьшается его объем, что характеризуется быстрым насыщением во время еды, отрыжкой и изжогой (появляющимися при забросе пищи и желудочного сока в пищевод). Если передавлено место перехода желудка в кишечник то через несколько минут после еды может возникать рвота только что съеденной, непереработанной пищей.
- Кишечника. При сдавливании кишечника нарушается его перистальтика (возвратно-поступательные движения, способствующие переработке и всасыванию пищевых продуктов). Пища скапливается в верхних или средних отделах кишечника (в зависимости от объема асцитической жидкости), в результате чего происходит перерастяжение стенки кишки и может развиться острая кишечная непроходимость. Больные обычно жалуются на запоры, сменяющиеся диареей (поносом). Иногда может наблюдаться рвота желчью (желтого или зеленоватого цвета), кишечным содержимым (с неприятным каловым запахом).
Нарушение мочеиспускания
Также возникает в результате сдавливания мочевого пузыря асцитической жидкостью, в результате чего его объем может уменьшаться до нескольких десятком кубических сантиметров (
при норме в 500 -700 см 3). Это будет проявляться частыми позывами к мочеиспусканию, во время которого будет выделяться небольшое (
до нескольких миллилитров) количество мочи.
Длительное сдавливание мочевого пузыря и застой мочи в нем способствует развитию
инфекции (
цистита, пиелонефрита).
Отеки
Отеки на ногах появляются в результате повышения давления в брюшной полости, что нарушает отток крови по нижней полой вене и лимфы по лимфатическому протоку. Гидростатическое давление ниже места сдавливания повышается, что способствует выходу жидкости из сосудов в межклеточное пространство и развитию отеков.
Стоит отметить, что отеки на ногах могут являться следствием сердечной недостаточности, а генерализованные отеки могут развиться при гипопротеинемии (
снижении концентрации белков в плазме крови) или микседеме, поэтому оценку данного симптома следует проводить осторожно.
Важно помнить, что асцит является одним из наиболее тяжелых и поздно возникающих проявлений различных заболеваний внутренних органов, поэтому его развитию всегда будут предшествовать симптомы основного заболевания, которые также необходимо учитывать при диагностике.
Диагностика причин асцита
![]()
Как говорилось ранее, асцит – это не самостоятельная патология, а лишь проявление заболеваний других органов. В процессе диагностики необходимо не только подтвердить наличие жидкости в брюшной полости, но и определить ее характер (
транссудат или экссудат), а также установить причину асцита, так как только ее устранение (
если таковое возможно) может полностью излечить больного.
Лапароцентез
Лапароцентез – это процедура, во время которой производится прокол передней брюшной стенки специальной иглой и удаление определенного количества жидкости из брюшной полости. Если асцит выявлен впервые, данная манипуляция проводится с целью исследования асцитической жидкости в лаборатории, что позволит определить ее состав и выявить (
или заподозрить) причину появления.
Подготовка к лапароцентезу Данная процедура выполняется врачом в процедурном кабинете стационара. Специальная подготовка заключается в опустошении мочевого пузыря и кишечника (
при необходимости могут быть применены клизмы).
Непосредственно перед началом процедуры пациенту должна быть проведена проба на
аллергию к новокаину (
местному обезболивающему препарату, применяемому во время лапароцентеза для обезболивания места прокола). С этой целью на руке пациента делается 2 небольшие царапины, на одну из которых наносится несколько капель новокаина, а на другую – физиологического раствора (
для контроля). Если через 20 минут в зоне нанесения новокаина появится покраснение и припухлость (
более выраженные, чем в месте нанесения физраствора) – то у данного пациента имеется аллергия на новокаин и применять его нельзя. В таком случае рекомендуется выбрать другое обезболивающее средство (
перед использованием которого также необходимо провести пробу на аллергию).
Техника выполнения лапароцентеза Вначале пациент ложится на спину и оголяет верхнюю часть туловища. Врач надевает стерильные перчатки и обрабатывает их 70% спиртовым раствором, после чего также обрабатывает переднюю стенку живота пациента. Место прокола рекомендуется проводить по средней линии живота на 2 сантиметра ниже пупка либо на боковой стенке живота, на 3 – 4 сантиметра выше и медиальнее (
ближе к центру) гребня подвздошной кости (
в указанных областях вероятность повреждения кровеносных сосудов минимальна).
Кожу и мягкие ткани в области прокола обезболивают с помощью 0,5% раствора новокаина, после чего (
через 1 – 3 минуты) скальпелем производится разрез кожи, через который (
под углом в 45 градусов по направлению к мечевидному отростку) вводится троакар (
специальную трубку, внутри которой находится металлический стержень). После прокола передней брюшной стенки стержень из троакара удаляют и через освободившееся отверстие вводят специальный катетер с отверстиями по бокам. С помощью шприца производят аспирацию (
отсасывание) жидкости из брюшной полости (
обычно не более 300 мл).
После завершения процедуры извлекаются катетер и троакар, на место пункции накладывается несколько швов и стерильная повязка, после чего пациент на каталке транспортируется в палату.
Несмотря на всю простоту и безопасность лапароцентеза, существует целый ряд противопоказаний, при наличии которых выполнение данной процедуры невозможно.
Лапароцентез противопоказан: - При метеоризме (вздутии живота). В данном случае кишечные петли переполняются газами и сильно раздуваются, прилегая вплотную к стенкам брюшной полости, ввиду чего повышается риск повреждения кишечника во время проведения процедуры.
- При наличии послеоперационных рубцов в области прокола. В данном случае высока вероятность того, что в области операционной раны образовались спайки. Для получения асцитической жидкости иглу нужно будет вводить слишком глубоко, что повышает риск травмирования внутренних органов.
- При наличии гнойных воспалительных процессов в области передней стенки живота. В данном случае высока вероятность инфицированию брюшной полости и развития перитонита (воспаления брюшины).
- На поздних сроках беременности. Беременность не является абсолютным противопоказанием. В отдельных случаях возможно провести лапароцентез у беременной женщины, но только под контролем ультразвукового исследования (УЗИ), позволяющего визуально определять расположение иглы по отношению к внутренним органам и плоду во время выполнения процедуры.
Результаты исследования асцитической жидкости Полученную жидкость отправляют в лабораторию, где определяется ее характер (
то есть является она транссудатом либо экссудатом).
Результаты лабораторного исследования асцитической жидкости
| Характер жидкости | Транссудат | Экссудат |
| Механизм возникновения | - повышение гидростатического давления;
- снижение онкотического давления.
| - повышение проницаемости и расширение сосудов;
- увеличение давления в сосудах (из-за притока крови к очагу воспаления);
- повышение онкотического давления воспаленной ткани (из-за перехода в нее белков из крови).
|
| Внешний вид | Бесцветная, прозрачная либо слегка мутноватая жидкость. | Мутная жидкость, иногда с примесью различных веществ:
- крови – при травмах внутренних органов;
- желчи – при повреждении желчных протоков;
- лимфы – при ранении грудного лимфатического протока;
- гноя – при инфекционных заболеваниях;
- эозинофилов – при туберкулезе и опухолях.
|
| Плотность | 1,006 – 1,012. | 1,018 – 1,020. |
| Наличие белка | Менее 25 г/л. | Более 25г/л. |
| Соотношение между белком в асцитической жидкости и в плазме крови | Менее 0,5. | Более 0,5. |
| Реакция Ривальта (выпадение белка в осадок) | Отрицательная. | Положительная. |
| Наличие лейкоцитов | Менее 1000 в 1 микролитре (мкл). | Более 1000 в 1 мкл. |
Диагностика заболеваний сердца
Асцит является одним из конечных проявлений заболеваний сердца, поэтому его возникновению всегда сопутствуют другие симптомы (
как клинические, так и лабораторные) сердечной недостаточности.
Диагностика заболеваний сердца
| Заболевание | Симптомы и исследования, необходимые для подтверждения |
| Сердечная недостаточность | - Симптомы. Слабость и повышенная утомляемость, частые головокружения, одышка (чувство нехватки воздуха), отеки на ногах (усиливающиеся к вечеру).
- Рентгенологическое исследование. Выявляет увеличение границ сердца, застой крови в легких (при тотальной сердечной недостаточности).
- Электрокардиография (ЭКГ). Обнаруживает признаки гипертрофии (увеличения) левого желудочка (увеличение зубца R, отклонение электрической оси сердца влево и так далее).
- Эхокардиография (ЭхоКГ). Определяет увеличение размеров левого желудочка и левого предсердия.
|
| Констриктивный перикардит | - Симптомы. Боли в груди, одышка, повышенная утомляемость, отеки на ногах.
- Выслушивание сердца. Может определяться шум трения листков перикарда друг об друга.
- Анализ крови. Выявляет признаки воспаления (повышение скорости оседания эритроцитов, концентрации С-реактивного белка и так далее).
- Рентгенологическое исследование. Может выявить расширение границ сердца и застой крови в легких.
- ЭКГ. Признаки перикардита (деформация комплекса QRS, изменение интервала RS-T).
- ЭхоКГ. Определяет уменьшение подвижности стенок сердца, утолщение внутреннего листка перикарда, наличие жидкости или спаек между листками перикарда.
- Пункция перикарда. Позволяет получить воспалительную жидкость (экссудат).
|
Диагностика заболеваний печени
При скоплении жидкости в брюшной полости заболевания печени нужно заподозрить в первую очередь, так как они наиболее часто осложняются асцитом.
Диагностика заболеваний печени
| Заболевание | Симптомы и исследования, необходимые для подтверждения |
| Цирроз печени | - Симптомы. Слабость и повышенная утомляемость, потеря в весе, дискомфорт и/или боли в правом подреберье. Нарушение пищеварения (тошнота, запор или диарея), непереносимость жирной пищи, алкоголя. В тяжелых случаях появляются психические расстройства (из-за нарушения детоксикационной функции печени различные токсины повреждают головной мозг).
- Клиническое обследование. Определяется увеличение размеров печени, ее поверхность бугристая, твердая. При развитии портальной гипертензии наблюдается увеличение селезенки, расширение вен пищевода, желудка, геморроидальных вен (с последующим их разрывом и кровотечением в желудок, рвотой кровью). В терминальной стадии – отеки рук и ног, асцит, желтуха.
- Повышение температуры тела (от 37 до 39ºС и выше). Связано с нарушением детоксикационной функции печени, в связи с чем в системный кровоток поступает множество токсинов и бактерий из кишечника.
- Анализ крови. Снижение общего числа эритроцитов и гемоглобина (из-за кровотечений), уменьшение концентрации белков (альбуминов) в плазме, повышение концентрации билирубина (продукта распада эритроцитов, нейтрализующегося в печени) и печеночных ферментов (аланинаминотрансферазы, аспартатаминотрансферазы и других). В терминальной стадии заболевания может развиться гиперспленизм, характеризующийся уменьшением концентрации всех клеток крови виду усиленного их разрушением в увеличенной селезенке.
- Ультразвуковое исследование (УЗИ). Размеры печени и селезенки увеличены, диаметр портальной вены больше нормы. Ткань печени неоднородная, бугристая, гиперэхогенная (повышенной плотности).
- Магнитно-резонансная томография (МРТ). Позволяет выявить структурные изменения в органе, наличие множества узлов регенерации, расширение крупных сосудов в системе воротной вены.
- Биопсия печени. Микроскопическое исследование кусочка ткани печени подтверждает диагноз цирроза или рака.
|
| Синдром Бадда-Киари | - Симптомы. Боль в правом подреберье, желтуха, нарушение пищеварения.
- Клиническое обследование. Увеличение печени и селезенки, портальная гипертензия, кровотечения из вен пищевода и кишечника, психические нарушения.
- Допплерография. Позволяет выявить нарушение или прекращение кровотока в печеночных венах.
- Ангиография (введение рентгеноконтрастного вещества в сосуды). Позволяет выявить тромбы в печеночных венах, определить их размеры, количество и локализацию, а также оценить степень нарушения печеночного кровотока.
|
| Поражение воротной вены | - Симптомы и клиническое обследование. Отмечаются все симптомы портальной гипертензии, описанные выше.
- УЗИ. Позволяет выявить объемное образование (опухоль), сдавливающую воротную вену либо тромб в ней. Для подтверждения диагноза применяется МРТ и ангиография.
|
Диагностика заболеваний почек
Заболевания почек часто ассоциируются с поражениями других органов (
печени, сосудов), что также необходимо учитывать в процессе диагностики.
Диагностика заболеваний почек
| Заболевание | Симптомы и исследования, необходимые для подтверждения |
| Хроническая почечная недостаточность | - Симптомы. Физическое и эмоциональное истощение, одышка, нарушение аппетита, рвота. Жалобы на металлический привкус во рту.
- Клиническое обследование. Бледность кожи и слизистых оболочек. Отмечается неприятный (аммиачный) запах изо рта, особенно после рвоты. У всех пациентов повышено артериальное давление (выше 140/90 миллиметров ртутного столба) и развиваются генерализованные отеки.
- Анализ крови. Уменьшение общего числа эритроцитов и гемоглобина (при почечной недостаточности снижается синтез эритропоэтина – вещества, стимулирующего образование эритроцитов). Уровень побочных продуктов обмена веществ (мочевины, креатинина и мочевой кислоты) повышен.
- Анализ мочи. Диурез (количество выделяемой мочи за определенный промежуток времени) значительно снижен, вплоть до полного отсутствия. Усилено выделение кальция и замедлено выделение фосфатов с мочой. Концентрация белка в моче менее 3 грамм в сутки. Могут присутствовать лейкоциты, эритроциты.
- УЗИ. Почки уменьшены в размерах, сморщены, их поверхность неровная.
- ЭКГ. Аритмия и признаки гипертрофии левого желудочка отмечаются более чем у половины больных.
|
| Нефротический синдром | - Симптомы и клиническое обследование. Заболевание начинается с отеков век, лица, шеи и спины. В дальнейшем отеки прогрессируют и могут распространяться на все тело больного. Кожа бледная, сухая, эластичность ее снижена (появляются небольшие трещины). По мере прогрессирования заболевания нарастает одышка, учащается сердцебиение.
- Анализ крови. Снижение концентрации альбуминов (менее 18 г/л) и повышение холестерина (более 6,5 ммоль/л). Скорость оседания эритроцитов (СОЭ) более 50 мм/час (при норме до 10 мм/час у мужчин и до 15 мм/час у женщин).
- Анализ мочи. Выделяется мало мочи высокой плотности. Количество выделяемого с мочой белка увеличено (более 3,5 грамм в сутки).
- УЗИ. Позволяет выявить увеличение печени, а также скопление жидкости в брюшной полости, в плевральной полости и между листками перикарда.
|
Диагностика повреждений лимфатических сосудов
Повреждения лимфатических сосудов часто представляют опасность для жизни больных, поэтому необходимо как можно раньше распознать и начать лечение данной группы заболеваний.
Диагностика повреждений лимфатических сосудов
| Заболевание | Симптомы и исследования, необходимые для подтверждения |
| Повреждение грудного лимфатического протока | - При нарушении целостности грудного лимфатического протока симптоматика развивается довольно быстро (за несколько дней, иногда быстрее). Отмечается общая слабость, потеря в весе, физическое истощение (ввиду того что с лимфой организм «теряет» большое количество белков, жиров, микроэлементов и жидкости). Постепенно появляются отеки на ногах и в нижней части туловища, увеличивается живот. Выявление лимфы при лапароцентезе окончательно подтверждает диагноз.
- При сдавливании лимфатического протока симптоматика развивается медленно и менее выражена. На первый план выходят отеки нижних конечностей. МРТ позволяет выявить объемное образование, сдавливающее сосуд.
|
Метастазы опухоли в лимфатические узлы
| - Симптомы. В данном случае на первый план выходят симптомы основного заболевания, обусловленные метастазированием опухоли в различные органы и нарушением их функций (потеря в весе, общее истощение и так далее). В зависимости от пораженной группы лимфоузлов может наблюдаться отек одной или обеих ног, рук, асцит.
- УЗИ. Позволяет выявить увеличенные лимфоузлы и наличие жидкости в брюшной полости.
|
Филяриатоз лимфатических сосудов
| - Симптомы. Заболевание начинается с лихорадки (повышения температуры тела выше 39ºС, проливного пота, озноба). На коже появляется сыпь и язвочки. Больной жалуется на сильные головные боли и боли в мышцах. Вскоре появляются выраженные отеки различных частей тела (рук, ног, половых органов).
- Анализ крови. Выявляет признаки воспаления (увеличение СОЭ, С-реактивного белка). При специальном микроскопическом исследовании удается обнаружить филярии в капле крови, что подтверждает диагноз.
|
Диагностика панкреатита
Классический случай острого панкреатита (
или обострения хронического) характеризуется ярко выраженными и специфическими проявлениями, ввиду чего распознать его довольно просто. Назначение дополнительных исследований требуется для выявления возможных осложнений.
При диагностике панкреатита оцениваются: - Данные анамнеза. Более чем в половине случаев острому панкреатиту предшествует употребление алкоголя, большого количества жареной или жирной пищи.
- Жалобы пациента. Основными жалобами являются боль в животе (часто отдающая в спину), тошнота и рвота (не приносящая облегчения). Понос часто сменяется запорами.
- Данные клинического обследования. Кожные покровы сухие, бледные. Живот увеличен в размерах, мышцы передней брюшной стенки напряжены. При пальпации живота определяется резкая болезненность. Нарастают симптомы общей интоксикации (повышение температуры тела до 38ºС и более, увеличение пульса и частоты дыхания, озноб).
- Данные анализа крови. Отмечаются признаки воспалительного процесса (повышение СОЭ и С-реактивного белка). Специальное биохимическое исследование выявляет увеличение концентрации панкреатической амилазы (фермента поджелудочной железы) до нескольких сотен единиц действия в 1 литре крови (при норме не более 50 ЕД/л).
- Данные УЗИ органов брюшной полости. Выявляется наличие деструктивного процесса в поджелудочной железе (что проявляется снижением эхогенности ткани органа), наличие псевдокисты, скопление жидкости в брюшной полости.
- Данные диагностического лапароцентеза. Асцитическая жидкость воспалительного характера (экссудат), содержит большое количество панкреатической амилазы и других пищеварительных ферментов.
- Данные диагностической лапароскопии. При данной процедуре через прокол в стенке живота вводится камера, позволяющая визуально оценить степень поражения поджелудочной железы, вовлеченность брюшины, наличие асцитической жидкости и ее количество.
Диагностика туберкулезного перитонита
Обычно туберкулезный перитонит развивается довольно медленно, в связи с чем пациента госпитализируют уже на поздних стадиях заболевания, когда количество асцитической жидкости достигает нескольких литров.
В процессе диагностики используется: - Сбор анамнеза. Уточняется, болел ли пациент или кто-то из его ближайшего окружения туберкулезом.
- Клиническое обследование. Больной жалуется на нарушение аппетита, общую слабость, тянущие боли в животе, усиливающиеся при пальпации (прощупывании). Нарушается пищеварение (может появляться рвота, запор или понос). Отмечается повышение температуры тела (обычно не более 38ºС). Выявляется положительный симптом Щеткина-Блюмберга (при медленном надавливании на живот больного он лежит спокойно, однако если резко убрать руку – пациент вскрикивает от сильной боли), подтверждающий наличие перитонита.
- Анализ крови. Повышение концентрации лейкоцитов более 9 х 109/л свидетельствует о наличии инфекции в организме. СОЭ и концентрация С-реактивного белка также повышены.
- Микробиологическое исследование. Посев асцитической жидкости на питательных средах редко позволяет выявить микобактерии туберкулеза, поэтому производится иммунологическое исследование, определяющее наличие противотуберкулезных антител.
Диагностика опухолей брюшной полости
Являясь осложнением опухолевого заболевания, канцероматоз брюшины не имеет каких-либо специфических симптомов. Обычно на первый план выходят признаки тяжелого опухолевого процесса (
истощение, лихорадка). Часто асцит может стать первым симптомом, указывающим на наличие данного осложнения. Количество скапливающейся в брюшной полости жидкости варьирует в значительных пределах (
от 1 до десятков литров).
Другими проявлениями канцероматоза брюшины могут быть: - тупые, ноющие боли в животе;
- тошнота;
- рвота недавно съеденной пищей;
- запоры и/или понос;
- одышка;
- ухудшение общего состояния пациента (повышение температуры более 40ºС, обильный проливной пот, выраженные мышечные и головные боли).
Диагностика микседемы
Как говорилось ранее, микседема является крайне тяжелым проявлением
гипотиреоза. Следовательно, при данном состоянии будут присутствовать все симптомы, характерные для недостатка гормонов щитовидной железы.
Развитию микседемы обычно предшествует: - увеличение массы тела (вплоть до ожирения);
- снижение общей температуры тела до 35ºС и ниже;
- снижение артериального давления;
- нарушение пищеварения (вздутие живота, запоры);
- сонливость и заторможенность;
- нарушение интеллекта;
- нарушение памяти;
- одутловатость лица;
- ломкость и выпадение волос.
Микседематозный отек характеризуется: - Отеком в области лица – вокруг глаз, губ, щек.
- Увеличением языка – на нем остаются отпечатки зубов.
- Сухостью кожи и слизистых оболочек.
- Отечностью рук и ног.
- Нарушением дыхания – из-за отека слизистой носа.
- Нарушением слуха – из-за отека слизистой оболочки слуховой (евстахиевой) трубы, соединяющей полость среднего уха с глоткой.
- Изменением голоса – из-за отека голосовых связок и слизистой оболочки гортани.
- Асцитом.
- Гидротораксом – скоплением жидкости в плевральной полости.
- Гидроперикардом – скоплением жидкости в перикардиальной сумке.
Анализ крови при микседеме характеризуется: - Анемией – уменьшением количества гемоглобина и эритроцитов из-за дефицита железа, витамина В12 либо других пластических веществ, всасывание которых нарушено.
- Уменьшением общей концентрации тироксина (менее 50 нмоль/л) и трийодтиронина (менее 0,9 нмоль/л).
- Изменением концентрации тиреотропного гормона (ТТГ). Данный гормон выделяется гипофизом (эндокринной железой) и стимулирует образование гормонов щитовидной железы. При первичном гипотиреозе (когда повреждена непосредственно щитовидная железа) концентрация ТТГ будет увеличена. Если гипотиреоз обусловлен повреждением гипофиза, тогда уровень ТТГ будет снижен.
Диагностика нарушений питания
Диагноз квашиоркора выставляется на основании данных анамнеза, а также после клинического обследования ребенка.
На наличие белковой недостаточности может указывать: - Проживание в странах Африки, где повседневная пища содержит недостаточное количество белков.
- Раннее отлучение ребенка от груди и перевод на искусственное вскармливание.
- Снижение массы тела.
- Отставание в росте и физическом развитии.
- Снижение мышечного тонуса и мышечная атрофия (уменьшение размеров мышц, вплоть до полного исчезновения).
- Ломкость и выпадение волос.
- Снижение эластичности кожи.
- Отеки рук, ног, а впоследствии и всего тела.
- Концентрация альбумина в плазме менее 35 г/л.
Лечение асцита, вызванного заболеваниями сердца
![]()
В данном случае терапия должна быть направлена на нормализацию сократительной активности миокарда и на предотвращение увеличения ОЦК (
объема циркулирующей крови).
Лечение сердечной недостаточности медикаментами
Медикаментозная терапия считается основным этапом лечения пациентов с хронической сердечной недостаточностью.
Лечение сердечной недостаточности медикаментами
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Мочегонные препараты | Фуросемид | Увеличивает скорость выделения натрия и хлора почками. Вслед за натрием (пассивно) из организма выводится и жидкость. Снижает давление в сосудах, уменьшая нагрузку на сердечную мышцу и предотвращая дальнейшее формирование асцитической жидкости. | Вводится внутривенно, в дозе 20 – 40 мг 1 – 2 раза в сутки. |
| Диакарб | Угнетает активность фермента карбоангидразы в почках, увеличивая (в меньшей степени, чем фуросемид) скорость выведения натрия и воды из организма. | Внутрь, в дозе 250 мг 1 – 2 раза в стуки. Длительность непрерывного лечения не более 5 дней, после чего рекомендуется сделать двухдневный перерыв. |
| Спиронолактон | Калийсберегающее мочегонное средство. Блокируя рецепторы альдостерона в почках, препятствует задержке натрия в организме и способствует задержке калия. | Внутрь, в дозе 50 мг 2 – 3 раза в сутки. |
| Ингибиторы ангиотензинпревращающего фермента (АПФ) | Лизиноприл | Снижают концентрацию ангиотензина II (мощного сосудосуживающего вещества) в крови, что приводит к снижению артериального давления и нагрузки на сердце. | Внутрь (утром перед едой). Начальная доза 2,5 мг 1 раз в сутки. В дальнейшем дозу увеличивают на 2,5 мг каждые 4 – 5 дней до достижения желаемого эффекта (но не более 20 мг в сутки). |
| Рамиприл | Внутрь (утром перед едой) в дозе 2,5 мг. При необходимости дозу увеличивают на 2,5 мг каждые 3 недели (но не более 10 мг в сутки). |
| Эналаприл | Внутрь (утром, независимо от приема пищи). Начальная доза 2,5 мг с последующим увеличением дозы на 2 мг каждые 3 – 4 дня (но не более 40 мг в сутки). |
| Антагонисты рецепторов ангиотензина | Лозартан | Блокирует рецепторы к ангиотензину в стенках сосудов, препятствуя его сосудосуживающему действию. | Внутрь, независимо от приема пищи. Начальная доза 12,5 мг с последующим увеличением в 2 раза каждую неделю (но не более 50 мг в стуки). |
| Сердечные гликозиды | Строфантин | Повышают концентрацию кальция в кардиомиоцитах (клетках сердечной мышцы), увеличивая силу и эффективность сердечных сокращений. | Применять сердечные гликозиды одновременно с мочегонными следует осторожно, так как высок риск развития побочных реакций. Препарат назначается в минимальных дозах, рассчитываемых врачом индивидуально в каждом конкретном случае. |
| Дигоксин |
| Коргликон |
Питание при сердечных отеках
Питание больных с сердечной недостаточностью должно быть полноценным и рациональным. Рекомендуется
диета (стол) номер 10, подразумевающий дробное питание 5 – 6 раз в сутки, при этом последний прием пищи должен быть не позже чем за 2 часа перед сном.
Очень важно ограничить потребление жидкости (
не более 1,5 литров в сутки) и поваренной соли (
не более 5 грамм в сутки). Это способствует уменьшению ОЦК и снижению нагрузки на сердце.
Диета при сердечных отеках
| Рекомендуется употреблять | Не рекомендуется употреблять |
- нежирные сорта мяса (говядины, свинины, индейки);
- нежирные сорта рыбы (судака, трески);
- овощные бульоны;
- пшеничный хлеб грубого помола;
- молоко и кисломолочные продукты;
- 3 – 5 вареных яиц в неделю;
- докторскую колбасу;
- свежие фрукты и ягоды;
- свежевыжатые соки;
- отвар шиповника.
| - жареную, соленую и острую пищу;
- мучные и макаронные изделия;
- жирные сорта мяса (утка, гусь);
- сладости (шоколад, конфеты) в больших количествах;
- крепкий чай, кофе;
- жирную сметану, творог;
- газированные и алкогольные напитки.
|
Режим дня при сердечных отеках
Правильный распорядок дня играет важную роль в процессе лечения. Малоподвижный и лежачий образ жизни крайне вреден и опасен, так как создает предпосылки для ожирения и
отека легких. В то же больным с сердечной недостаточностью стоит крайне осторожно относиться к физическим нагрузкам, так как у них повышен риск развития осложнений.
Больным с сердечными отеками рекомендуется: - Спать не менее 8 часов в сутки.
- Избегать психоэмоционального перенапряжения.
- При выраженном асците показан постельный режим, так как в горизонтальном положении уменьшается тонус сосудов и снижается артериальное давление.
- Если позволяет состояние здоровья – прогуливаться на свежем воздухе (хотя бы 30 по 30 минут ежедневно).
- 2 – 3 раза в день ложиться на кровать с приподнятым ножным концом на 10 – 20 минут (это способствует уменьшению отеков и улучшению работы сердца).
- Заниматься дыхательной гимнастикой, йогой.
Лечение констриктивного перикардита
Единственным эффективным методом лечения данного заболевания является хирургическая операция, заключающаяся в удалении пораженного перикарда. Во время операции вначале удаляется перикард с левых отделов сердца, а затем с правых (
при обратной последовательности может развиться отек легких).
Пациентам перед операцией необходимо соблюдать постельный режим. Диета должна быть такой же, как при сердечной недостаточности (
описана выше). Медикаментозная терапия при констриктивном перикардите малоэффективна и заключается главным образом в поддерживающем лечении до и после операции.
Медикаментозное лечение констриктивного перикардита включает: - Мочегонные – фуросемид, диакарб.
- Сердечные гликозиды – строфантин, дигоксин (в минимальных дозах, только при наличии показаний).
- Нестероидные противовоспалительные препараты (НПВП)– нимесил, кеторолак (для предотвращения прогрессирования воспалительного процесса в перикарде).
- Стероидные противовоспалительные препараты – преднизолон, дексаметазон (при выраженном воспалительном процессе).
- Антибиотики – цефтриаксон (при гнойном перикардите), стрептомицин (при туберкулезном перикардите).
Лечение асцита, вызванного патологией печени
![]()
Цирроз печени всегда сочетается с печеночной недостаточностью, поэтому лечение асцита в данном случае должно быть направлено не только на коррекцию гидростатического давления в сосудах, но и на восстановление нарушенных функций печени.
Лечение цирроза печени медикаментами
Лечение нужно начинать как можно раньше, чтобы предотвратить прогрессирование патологического процесса и сохранить как можно больше ткани печени в функциональном состоянии. Всем пациентам назначаются гепатопротекторы (
препараты, защищающие гепатоциты) и другие медикаменты (
в зависимости от причины цирроза).
Медикаментозное лечение цирроза печени
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Синтетические гепатопротекторы | Урсодезоксихолевая кислота | Защищает клетки печени от токсического действия желчных кислот. Обладает желчегонным, гипохолестеринемическим (понижает концентрацию холестерина в крови) и слабым иммунодепрессивным (угнетающим активность иммунной системы) действием. Улучшает печеночный кровоток и замедляет скорость гибели гепатоцитов. | Принимать внутрь 2 раза в день во время еды в дозе 10 – 15 мг/кг. Длительность лечения определяется индивидуально (в зависимости от данных лабораторных исследований). |
| Растительные гепатопротекторы | Аллохол | Желчегонное средство, в состав которого входит желчь, чеснок, крапива и активированный уголь. Стимулирует выделение желчи печенью, тем самым, повышая моторику кишечника. | Внутрь, после еды по 1 – 2 таблетки 3 – 4 раза в день. Длительность применения не более 1 месяца. Через 3 месяца можно повторить курс лечения. |
| ЛИВ-52 | Данный препарат содержит экстракты различных растений, защищающих клетки печени от повреждений. Активирует синтез белка в печени и процессы регенерации (восстановления) гепатоцитов. Оказывает слабое желчегонное действие. | Внутрь, по 2 таблетки 3 раза в день во время еды. |
| Эссенциальные фосфолипиды | Эссенциале | Содержит фосфолипиды, являющиеся основными структурными элементами клеточной стенки и различных внутриклеточных структур. Нормализует жировой и углеводный обмен, активирует детоксикационную функцию печени, а также стимулирует регенерацию гепатоцитов. | Внутрь, по 2 капсулы 3 раза в день во время еды. Запивать небольшим количеством теплой воды. Длительность лечение не менее 3 месяцев. |
| Фосфоглив | Восстанавливает целостность поврежденных мембран клеток печени, предупреждая их разрушение и гибель. Также обладает определенным противовирусным действием. | Внутрь, по 2 таблетки 3 – 4 раза в день во время еды. Запивать небольшим количеством теплой воды. Длительность лечение не менее 6 месяцев. |
| Гепатопротекторные аминокислоты | Метионин | Активирует обменные процессы в печени, одновременно оказывая гепатопротекторное действие (повышая концентрацию фосфолипидов в крови). | Внутрь, по 500 – 1500 мг 3 раза в день, за 1 час до еды. Длительность лечения не более 1 месяца. |
| Орнитин | Снижает концентрацию побочных продуктов обмена белков в крови. | Внутрь, по 3 грамма 3 раза в день после еды. Длительность лечения не более 3 недель. Курс лечения можно повторить не ранее чем через 3 месяца. |
| Противовирусные препараты | Пегасис (пегилированный интерферон альфа2а) | Стимулирует противовирусный иммунитет организма. Применяется при циррозе печени, обусловленном вирусными гепатитами С и В. | Водится подкожно в дозе 180 микрограмм 1 раз в неделю. Длительность лечения 48 недель. |
| Рибавирин | Проникает в клетки печени, инфицированные вирусом гепатита С, и нарушает процесс размножения вирусных частиц. | Внутрь, по 500 – 600 мг 2 раза в день во время еды. Длительность лечения 24 – 48 недель. |
| Адефовир | Блокирует процесс размножения вирусов гепатита В. | Режим дозирования подбирается индивидуально, основываясь на результатах исследования функции почек. |
| Стероидные противовоспалительные препараты | Преднизолон | Стероидный противовоспалительный препарат, обладающий иммунодепрессивным действием. Назначается при аутоиммунном циррозе печени (когда гепатоциты повреждаются иммунной системой собственного организма). | Внутрь. Начальная доза 30 – 60 мг в сутки. По мере стихания аутоиммунного процесса доза постепенно снижается до поддерживающей (5 мг/сутки). |
| Белковые препараты | Альбумин | Плазмозамещающе средство, получаемое из донорской крови и содержащее большое количество донорского альбумина. Повышает концентрацию белков в крови, нормализую коллоидное давление. | Раствор альбумина (5, 10 или 20%) вводится внутривенно, медленно. Начальная доза – 200 мл. В дальнейшем дозу подбирают в соответствии с концентрацией белка в плазме. |
Питание при печеночном асците
Питание при печеночном асците должно быть полноценным и сбалансированным. Таким пациентам показана
диета (стол) номер 5. Целью диетотерапии в данном случае является снижение нагрузки на печень и в то же время обеспечение организма питательными веществами, необходимыми для нормального функционирования всех органов.
Не рекомендуется употребление большого количества воды (
более 2,5 литров в сутки) и поваренной соли (
более 10 грамм в сутки).
Диета при печеночном асците
| Рекомендуется употреблять | Не рекомендуется употреблять |
- ржаной хлеб;
- нежирные сорта мяса (говядину, индейку);
- творог, кефир;
- свежие помидоры;
- цветную капусту;
- каши (рисовую, овсяную, гречневую);
- сливочное масло;
- белковый омлет;
- чай с лимоном;
- отвар шиповника;
- свежевыжатые соки.
| - сдобные изделия;
- сладости;
- любую жареную или копченую пищу;
- жирные сорта мяса (утки);
- грибы, лук, чеснок, хрен;
- консервы;
- сало, маргарин;
- майонез, кетчуп и другие приправы;
- крепкий кофе, какао;
- холодные напитки.
|
Лечение синдрома Бадда-Киари
Медикаментозное лечение данного синдрома возможно только в том случае, если пациент сразу же поступил в специализированное отделение больницы, где был выставлен точный диагноз в течение нескольких часов после тромбоза (
позже тромб становится неразрушимым).
Медикаментозное лечение синдрома Бадда-Киари
| Группа медикаментов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Фибринолитики | Стрептокиназа | Данные препараты растворяют фибриновый сгусток, из которого состоят тромбы. Тромб разрушается, что приводит к восстановлению просвета сосуда. | Препараты вводятся внутривенно капельно (только в условиях стационара, под контролем врача). Лечение нужно начинать как можно раньше. Доза и скорость введения определяются в зависимости от количества и размеров тромбов. |
| Урокиназа |
| Алтеплаза |
| Антикоагулянты | Фрагмин (далтепарин натрия) | Данный препарат напрямую связывается с факторами свертывающей системы крови (Xa и тромбином) и инактивирует их, замедляя процесс тромбообразования. | Вводится 1 раз подкожно в дозе 200 международных единиц на килограмм массы тела (МЕ). Максимальная разовая доза не должна превышать 18 тысяч МЕ. |
| Клексан (эноксапарин натрия) | Антикоагулянт непрямого действия. Активирует антитромбин III, который угнетает активность фактора Xa и тромбина. | Вводится подкожно в верхнебоковую часть живота в дозе 1,5 мг/кг 1 раз в сутки. |
Для снижения давления в системе воротной вены также назначается фуросемид, спиронолактон и другие мочегонные препараты (
механизм действия и дозировка описаны выше).
Стоит отметить, что вовремя поставить диагноз и провести описанную выше терапию удается в исключительно редких случаях, поэтому основным методом лечения данного заболевания является хирургический.
Хирургическое лечение синдрома Бадда-Киари подразумевает: - Портосистемный анастомоз. Создается искусственное сообщение между системой воротной вены (перед местом тромбоза) и системой нижней полой вены (с этой целью обычно используется одна из вен самого пациента). Кровь оттекает в обход тромба и клинические проявления портальной гипертензии исчезают.
- Чрескожная дилатация. В данном случае через кожу в поврежденный сосуд вводится специальный баллончик, который устанавливается на месте тромбоза и раздувается под высоким давлением. Тромб разрушается, и просвет вены восстанавливается. Стоит отметить, что после такого метода высока вероятность развития рецидивов (повторных обострений).
- Трансплантация печени. Пересадка донорской печени производится при множественном тромбозе печеночных вен.
Лечение повреждений воротной вены
При тромбозе воротной вены до входа ее в печень назначается такое же лечение, как при синдроме Бадда-Киари (
тромболитики, антикоагулянты, мочегонные). Если вена сдавливается извне (
опухолью, кистой или другим образованием),то показана операция, в ходе которой производится устранение преграды. Если это невозможно (
например, когда опухоль проросла в стенку сосуда), то накладываются портокавальные или другие типы анастомозов.
Лечение асцита, вызванного патологией почек
![]()
Как и в других случаях, асцит при заболеваниях почек может быть излечен только после устранения основной патологии.
Лечение почечной недостаточности медикаментами
Медикаментозная терапия призвана замедлить темпы прогрессирования почечной недостаточности и предотвратить развитие осложнений.
Лечение почечной недостаточности медикаментами
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Препараты, снижающие артериальное давление
| Периндоприл | Ингибитор АПФ (механизм действия описан выше). Периндоприл в меньшей степени, чем другие препараты из данной группы оказывает неблагоприятное влияние на почечную ткань, поэтому он является препаратом выбора при ХПН. | Внутрь (утром перед едой). Начальная доза 2 мг 1 раз в сутки. При необходимости дозу повышают на 2 мг каждые 2 недели (но не более 8 мг в сутки). |
| Телмисартан (микардис) | Являясь антагонистом рецепторов ангиотензина II, данный препарат предотвращает его сосудосуживающий эффект, тем самым снижая артериальное давление. При хронической почечной недостаточности рекомендуется применять в комбинации с ингибиторами АПФ. | Внутрь, в дозе 20 – 40 мг 1 раз в день. Суточная доза не должна превышать 80 мг. |
| Верапамил | Блокирует поступление кальция в мышечные клетки, что приводит к снижению артериального давления и уменьшению нагрузки на сердце. | Внутрь, по 40 – 80 мг 2 раза в сутки. При необходимости суточная доза может быть увеличена до 400 мг. |
| Мочегонные препараты | Торасемид (диувер) | Способствует выделению натрия и воды через почки, что приводит к снижению артериального давления и уменьшению отеков. | Внутрь, в дозе 5 мг 1 раз в сутки (утром после еды). Максимальная суточная доза 20 мг. |
| Препараты, устраняющие анемию | Гемофер пролонгатум | Препарат железа. Быстро восполняет недостаток данного микроэлемента в организме и нормализует образование эритроцитов в костном мозге. | Внутрь, в дозе 65 мг три раза в день (за 1 час до или через 2 часа после еды). |
| Фолиевая кислота | Витамин группы В. Необходим для нормального кроветворения в красном костном мозге. | Внутрь, в дозе 5 мг 1 раз в сутки. |
| Витамин В12 (цианокобаламин) | Участвует в процессе образования эритроцитов в костном мозге. | Внутримышечно в дозе 500 микрограмм 1 раз в сутки. |
| Эпоэтин бета | Данный препарат непосредственно активирует образование эритроцитов в костном мозге (то есть замещает почечный эритропоэтин, секреция которого снижена). | Вводится подкожно в дозе 20 МЕ/кг 3 раза в неделю, пока концентрация гемоглобина в крови не достигнет 110 – 120 г/л. После этого переходят на поддерживающую дозу (50 МЕ 1 раз в неделю). |
| Препараты кальция | Ацетат кальция | Восстанавливает дефицит кальция в организме. | Внутрь, в дозе 1 – 2 грамма 3 раза в день во время еды. |
Питание и при почечном асците
Пациентам с хронической почечной недостаточностью (
и с другими патологиями почек) назначается
диета (стол) номер 7 Г, исключающая употребление всех продуктов питания, которые могут оказать повреждающее действие на почки, повысить артериальное давление или привести к задержке жидкости в организме. Не рекомендуется употреблять более 1 литра жидкости и более 2 грамм соли в сутки.
Диета при почечном асците
| Рекомендуется употреблять | Не рекомендуется употреблять |
- бессолевой хлеб;
- все свежие фрукты и овощи;
- молоко и кисломолочные продукты;
- каши (без ограничений);
- яйца;
- некрепкий чай;
- свежевыжатые соки.
| - мясо (особенно телятину);
- копченую и острую пищу;
- рыбу;
- соевые продукты;
- сыр;
- сухофрукты;
- шоколад;
- кофе, какао;
- минеральные и газированные напитки.
|
Гемодиализ
При неэффективности консервативного лечения и прогрессировании почечной недостаточности пациентам назначается
гемодиализ (
искусственное очищение крови). Данная процедура заключается в пропускании крови пациента через специальный аппарат (
«искусственную почку»), в котором происходит удаление побочных продуктов обмена веществ и нормализация водно-электролитного баланса.
Диализатор содержит определенную жидкость, которая отделена особой полупроницаемой мембраной. При прохождении через аппарат кровь плотно контактирует с данной ней, в результате чего побочные продукты обмена и токсины перемещаются через мембрану, а клетки и белки крови возвращаются обратно в кровоток.
Гемодиализ проводится в специально оборудованном кабинете поликлинике в присутствии врача. В зависимости от выраженности почечной недостаточности процедура может назначаться с раной частотой (
от 1 раза в месяц до 2 – 3 раз в неделю).
Лечение нефротического синдрома
Принципы диетотерапии такие же, как при почечной недостаточности (
стол номер 7 В). Рекомендуется употреблять достаточное количество белка (
не менее 1 грамма на килограмм массы тела в сутки) и ограничить прием жидкости и соли.
Медикаментозное лечение нефротического синдрома
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Мочегонные препараты | Фуросемид | Способствует выделению натрия и воды через почки, быстро устраняя отеки при нефротическом синдроме. | Внутрь от 20 до 400 мг утром перед едой. |
| Этакриновая кислота | Ускоряет выделения с мочой натрия, калия, хлора и других микроэлементов. | Внутрь в дозе 50 – 200 мг (в зависимости от тяжести отеков) утром перед едой. |
| Стероидные противовоспалительные препараты | Преднизолон | Угнетает активность воспалительных процессов, также оказывая определенное иммуносупрессивное действие. Замедляет прогрессирование патологического процесса в почках. | Внутрь, в дозе 0,5 – 1 мг/кг 3 – 4 раза в сутки. |
| Иммунодепрессанты | Циклофосфамид | Угнетают активность иммунной системы, предупреждая аутоиммунное повреждение почечной ткани. | Вводится внутривенно, капельно, в дозе 3 – 6 мг/кг 1 раз в сутки. Курсовая доза не должна превышать 14 грамм. |
При отсутствии эффекта от проводимого лечения назначают длительные переливания человеческого альбумина (
описано ранее).
Лечение асцита, вызванного поражением лимфатических сосудов
![]()
Лечение данной группы заболеваний различается в зависимости от характера повреждения.
Медикаментозное лечение повреждений лимфатических сосудов
Медикаментозная терапия эффективна только при филяриатозе. Назначается противоглистный препарат диэтилкарбамазин, который нарушает обменные процессы в организмах филярий, вызывая их гибель. Принимать препарат следует в дозе 2 мг/кг три раза в день. Курс лечения 10 дней, после чего делается десятидневный перерыв. Обычно при поражении лимфатических сосудов требуется 3 – 5 курсов.
В других случаях (
при сдавливании сосудов опухолью или кистой, при ранении грудного лимфатического протока) медикаменты применяются в течение короткого промежутка времени с целью подготовки больного к операции.
Хирургическое лечение повреждений лимфатических сосудов
Оперативное лечение заключается в лапаротомии (
разрезе передней брюшной стенки) и устранении препятствия лимфооттоку. Если в брюшной полости содержится большое количество лимфы (
после ранения лимфатического сосуда), ее удаление необходимо сочетать с внутривенным введением белков (
альбуминов).
Если причину заболевания устранить не удается (
в случае неоперабельной опухоли, прорастающей в стенку сосуда) – может быть наложен анастомоз между лимфатическим сосудом (
ниже места сдавливания) и одной из крупных вен. В дальнейшем пациенту периодически проводится лечебный лапароцентез, во время которого удаляется определенное количество асцитической жидкости.
Питание и режим дня при повреждениях лимфатических сосудов
При повреждении лимфатических сосудов рекомендуется ограничить употребление жиров. Также следует ограничить употребление жидкости (
не более 2 литров в сутки) и поваренной соли (
до 3 грамм в сутки). Других существенных ограниченной по приему пищи нет.
Устранить отеки помогает ношение эластических чулок и отдых с приподнятым ножным концом кровати. Не рекомендуется заниматься тяжелой физической работой, так как это способствует повышению давления и выходу жидкости из сосудистого русла.
Лечение асцита при панкреатите
![]()
Основными направлениями в лечении панкреатита являются максимально быстрая остановка прогрессирования патологического процесса и устранение причины заболевания. При выявлении острого панкреатита пациентам показан строгий постельный режим и голодание (
так как прием любой пищи стимулирует образование пищеварительных ферментов в поджелудочной железе). Позднее, когда острый процесс стихает, необходимо соблюдать такую же диету, как при заболеваниях печени (
стол номер 5), чтобы предотвратить рецидивы и развитие осложнений.
Лечение панкреатита медикаментами
Медикаментозное лечение заключается в применении обезболивающих препаратов, нейтрализации ферментов поджелудочной железы и уменьшении секреторной активности органа.
Медикаментозное лечение панкреатита
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Нестероидные противовоспалительные препараты | Кетонал | Блокируют образование медиаторов воспаления, оказывая сильное обезболивающее, жаропонижающее и противовоспалительное действие. | Внутримышечно в дозе 30 мг 1 раз в сутки. |
| Вольтарен (диклофенак) | Внутримышечно в дозе 75 мг однократно (для устранения острого болевого синдрома). |
| Наркотические обезболивающие препараты | Трамадол | Препятствует проведению болевых импульсов к головному мозгу. Обладает определенным успокаивающим действием. | Внутривенно, медленно, в дозе 50 – 100 мг. При отсутствии эффекта можно назначить повторно через 20 – 30 минут. Максимальная суточная доза 400 мг. |
| Спазмолитики | Дротаверин (но-шпа) | Устраняют спазм гладких мышц желудочно-кишечного тракта, способствуя снижению моторики и устранению болевого синдрома. | Внутримышечно в дозе 40 – 80 мг 1 – 2 раза в сутки. |
| Мебеверин | Внутрь, по 135 мг 3 раза в день. |
| Антисекреторные препараты | Октреотид (сандостатин) | Синтетический аналог гормона соматостатина. Угнетает секреторную активность клеток поджелудочной железы. | Подкожно в дозе 100 мг 2 раза в сутки. |
| Ингибиторы ферментов поджелудочной железы | Апротинин (контрикал, гордокс) | Угнетает активность ферментов поджелудочной железы в крови и тканях организма, уменьшая активность воспалительного процесса. | При обострении панкреатита вводится внутривенно в дозе 200 – 300 тысяч ЕД. |
| Ферменты поджелудочной железы | Панкреатин (мезим форте, креон) | Прием данных препаратов во время еды снижает функциональную активность поджелудочной железы. | Внутрь, во время еды, по 25 – 50 тысяч ЕД. Назначаются после стихания острого воспалительного процесса с целью предупреждения развития осложнений (псевдокисты, асцита). |
Хирургическое лечение осложнений панкреатита
Хирургическое лечение назначается при выходе большого количества ферментов в свободную брюшную полость и развитии перитонита и/или асцита, а также при некрозе (
гибели) большого участка поджелудочной железы.
Основными видами хирургических вмешательств при панкреатите являются: - Дренирование брюшной полости. Через стенку живота вводится несколько трубок, через которые осуществляется промывание брюшной полости специальными растворами (антибактериальными и другими). Это позволяет снизить концентрацию ферментов в ней и уменьшить активность воспалительного процесса.
- Повторные лечебные лапароцентезы. Проводятся при скапливании большого объема жидкости в брюшной полости.
- Удаление поврежденного участка поджелудочной железы.
- Удаление псевдокисты.
Лечение асцита при туберкулезном перитоните
Главной задачей при туберкулезном перитоните является устранение причины и предотвращение дальнейшего прогрессирования заболевания. Для этого назначаются длительные курсы
химиотерапии.
Медикаментозное лечение туберкулезного перитонита
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Антибиотики | Канамицин | Аминогликозидные антибиотики, активные в отношении микобактерий туберкулеза. Проникает в бактериальные клетки и нарушает процесс их дальнейшего размножения. | Внутримышечно по 500 мг 2 раза в день, Каждый 7 день необходимо делать перерыв. |
| Стрептомицин | Вводится внутримышечно в дозе 1 – 2 грамма 1 раз в сутки. Длительность лечения не менее 6 месяцев. |
| Рифампицин | Антибиотик широкого спектра действия, активный в отношении микобактерий туберкулеза. | Внутривенно, капельно в дозе 450 – 500 мг 1 раз в сутки. Длительность лечения не менее 4 месяцев. |
| Противовоспалительные препараты | Кеторолак | Нестероидный противовоспалительный препарат. Угнетает процесс образования медиаторов воспаления, препятствуя дальнейшему формированию асцитической жидкости. | Вводится внутривенно, медленно (не быстрее чем за 15 секунд) в дозе 30 мг 3 – 4 раза в сутки. |
| Преднизолон | Обладает более выраженным противовоспалительным действием, чем НПВП (нестероидные противовоспалительные препараты). | Внутрь по 10 – 20 мг 1 раз в сутки. |
| Мочегонные препараты | Фуросемид | Механизм действия и дозировка указаны ранее. |
| Спиронолактон |
Хирургическое лечение показано только в случае возникновения кишечной непроходимости (
из-за развития спаек в брюшной полости, которые сдавливают петли кишечника).
Лечение асцита, вызванного онкологией брюшной полости
![]()
Лечение опухолей брюшной полости включает как медикаментозные, так и хирургические методы.
Лечение онкологии брюшной полости медикаментами
Целью применения противоопухолевых препаратов является замедление роста основной опухоли, уменьшение ее размеров и предотвращение метастазирования.
Медикаментозное лечение опухолей брюшной полости
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Алкилирующие соединения | Цисплатин | Угнетает синтез дезоксирибонуклеиновой кислоты (ДНК) в клетках, что приводит к их гибели. | При канцероматозе брюшины препарат вводится в брюшную полость (подогретым до температуры тела) в дозе 40 – 50 мг на 1 квадратный метр поверхности тела. |
| Антиметаболиты | Фторурацил | Блокирует синтез ДНК, нарушая деление опухолевых клеток. | Вводится внутривенно со скоростью 1 грамм на квадратный метр поверхности тела в сутки в течение 5 дней подряд. |
| Противоопухолевые антибиотики | Блеомицин | Вызывает разрушение ДНК опухолевых клеток и их гибель. | Вводится однократно внутрибрюшинно в дозе 60 мг (разведенной в 100 мл физраствора). |
| Наркотические обезболивающие | Морфин | Блокирует передачу болевых импульсов к головному мозгу и уменьшает эмоциональную реакцию на боль. | Назначается внутривенно. Дозы подбираются индивидуально в каждом конкретном случае (в зависимости от тяжести болевого синдрома). |
| Противорвотные препараты | Домперидон (мотилиум) | Блокирует дофаминовые рецепторы, активируя моторику желудочно-кишечного тракта и устраняя тошноту и рвоту. | Назначается в комплексе с химиотерапией, так как противоопухолевые препараты часто вызывают сильную рвоту. Принимать внутрь в дозе 20 мг 3 – 4 раза в день (за 30 минут до еды). |
| Мочегонные препараты | Фуросемид | Механизм действия и дозы описаны ранее. |
Хирургическое лечение онкологии брюшной полости
Хирургическое лечение канцероматоза брюшины возможно только в том случае, если поражен небольшой ее участок. Его иссекают в пределах здоровой ткани, брюшная полость промывается растворами антисептиков и ушивается. В дальнейшее проводится химиотерапия и лечение основной опухоли. При вовлечении в патологический процесс всей брюшины вначале применяется несколько курсов химиотерапии, что иногда позволяет уменьшить зону поражения и провести операцию.
Лечение асцита при микседеме
![]()
Лечение асцита при микседеме заключается в заместительной терапии гормонами щитовидной железы, а также в выявлении причины гипотиреоза и ее устранении. Для устранения отеков и асцита могут назначаться диуретики (
фуросемид) в больших дозах.
Лечение микседемы медикаментами
Назначаются препараты тироксина и трийодтиронина, которые обладают такими же функциями, как и гормоны щитовидной железы.
Медикаментозное лечение микседемы
| Группа препаратов | Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Гормоны щитовидной железы | Левотироксин натрия | В организме превращается в гормон тироксин, нормализующий обменные процессы и устраняющий другие осложнения гипотиреоза. | Внутрь, в дозе 50 – 100 мкг 1 раз в сутки (за 30 минут до еды). В дальнейшем доза увеличивается до 250 мкг в сутки. |
| Лиотиронин | Аналог гормона щитовидной железы трийодтиронина. Нормализует обмен белков, жиров и углеводов в организме. | Внутрь, за 30 минут до еды. Начальная доза 5 мкг в сутки с последующим увеличением на 5 – 10 мкг каждые 2 недели до достижения поддерживающей дозы (50 – 100 мкг в сутки). |
| Препараты йода | Калия йодид (йодомарин) | Компенсирует дефицит йода в организме. | Внутрь, в дозе 300 – 500 мг 1 раз в сутки после еды, запивая стаканом теплой воды. |
Диета при микседеме
Если гипотиреоз развился из-за дефицита йода, рекомендуется употреблять пищу, богатую данным микроэлементом. Больному микседемой следует употреблять не менее 1500 – 200 мкг йода в сутки (
на фоне лечения заместительными гормональными препаратами).
Пищевые продукты, богатые йодом
| Название продукта | Содержание йода в 100 г |
| Печень трески | 350 мкг |
| Лосось | 200 мкг |
| Морской окунь | 150 мкг |
| Креветки | 110 мкг |
| Ветчина | 55 мкг |
| Овес | 20 мкг |
| Коровье молоко | 19 мкг |
| Шампиньоны | 18 мкг |
| Яйцо куриное | 15 мкг |
| Горох | 10 мкг |
| Морковь | 6,5 мкг |
| Картофель | 5 мкг |
| Крупа гречневая | 3 мкг |
Как и при асците другой этиологии рекомендуется ограничить потребление жидкости (
не более 2 литров в сутки) и поваренной соли (
не более 5 грамм в сутки).
Лечение асцита при нарушениях питания
![]()
Лечение детей с квашиоркором проводится в стационаре. Назначается диета, богатая белками (
причем 60% из них должно приходиться на долю белков растительного происхождения), а также комплексы витаминов А, D, E, группы В. Повышать количество белка в рационе следует постепенно.
Мочегонные рекомендуется назначать только в крайне тяжелых случаях, так как клинические проявления заболевания обычно уменьшаются после нормализации питания ребенка.
Суточная норма потребления белка у больных квашиоркором
| Возраст | Необходимое количество белка |
| Дети до 1 года | 3 – 4 г/кг |
| Дети от 1 года до 7 лет | 4 – 5 г/кг |
| Дети старше 7 лет | 3 – 4 г/кг |
| Взрослые | 1.5 – 2 г/кг |
Продукты питания, богатые белками
| Название продукта | Примерное содержание белка в 100г |
| Продукты животного происхождения |
| Тунец | 22,7 г |
| Индейка | 21,5 г |
| Семга | 20,8 г |
| Кролик | 20,7 г |
| Телятина | 19,7 г |
| Печень (говяжья, баранья) | 17,5 г |
| Свинина нежирная | 16,3 г |
| Колбаса докторская | 13,8 г |
| Продукты растительного происхождения |
| Соя | 34,8 г |
| Арахис | 26,4 г |
| Фасоль | 22,3 г |
| Семена подсолнечника | 20,7 г |
| Миндаль | 18,6 г |
| Грецкий орех | 13,6 г |
| Рис | 7 г |
| Молоко коровье | 2,8 г |
Другие методы лечения асцита
![]()
Помимо лечения основного заболевания применяются методы, направленные на облегчение общего состояния пациента и предотвращение выхода жидкости из сосудистого русла. За счет универсального действия они эффективны при всех формах асцита.
В лечении асцита применяется: - лечебная пункция брюшной полости (лапароцентез);
- укрепление сосудистой стенки;
- улучшение свойств крови.
Лечебная пункция брюшной полости
Лечебный лапароцентез проводится в том случае, если проводимые ранее лечебные мероприятия оказались неэффективными.
Показаниями к лечебному лапароцентезу являются: - Напряженный асцит. Характеризуется скоплением в брюшной полости большого количества жидкости (обычно более 10 литров), вызывающей нарушение функции внутренних органов (тошноту и рвоту, отрыжку, изжогу, запоры и так далее).
- Рефрактерный асцит. Характеризуется отсутствием эффекта от проводимого лечения мочегонными препаратами либо возникновением рецидива в течение 4 недель после проведенного лечения.
Подготовка пациента и техника прокола передней брюшной стенки такие же, как при диагностическом лапароцентезе (
описаны ранее). После установления троакара жидкость отсасывают катетером либо дают ей свободно (
пассивно) истекать в специальную посуду.
За 1 раз из брюшной полости может быть удалено до 4 литров асцитической жидкости, что должно быть компенсировано введением альбуминов и плазмозаменителей (
из-за резкого снижения давления происходит расширение ранее сдавленных сосудов, что может привести к сильному падению системного артериального давления).
Укрепление сосудистой стенки
Назначаются витамины и медикаменты, повышающие прочность и уменьшающие проницаемость сосудистой стенки, что в определенной степени препятствует формированию асцитической жидкости.
Медикаменты, укрепляющие сосудистую стенку
| Группа препаратов | Представители | Механизм действия | Способ применения и дозы |
| Витамины | Витамин С (аскорбиновая кислота) | Уменьшает проницаемость мелких сосудов (артерий и вен), предотвращая пропотевание жидкости через их стенку. | Внутрь, в дозе 50 – 100 мг 3 – 5 раз в сутки (желательно после еды). |
| Рутин (витамин Р) | Уменьшает скорость фильтрации жидкости и низкомолекулярных белков через капиллярную стенку. | Внутрь, по 1 грамму 3 раза в день. При уменьшении отеков и асцита дозу можно снизить до 500 мг 3 раза в день. |
| Аскорутин | Комбинированный препарат, содержащий витамин С и рутин. | Внутрь, по 1 таблетке 2 – 3 раза в сутки. Длительность лечения 4 недели. |
| Гемостатики (препараты, останавливающие кровотечения) | Адроксон | Повышает плотность капилляров, препятствуя выходу жидкости в межклеточное пространство. | Подкожно вводят 1 мл 0,025% раствора 1 – 2 раза в сутки. |
| Ангиопротекторы | Вазокет (диосмин) | Укрепляет стенки капилляров и повышает тонус вен, оказывая также слабое противовоспалительное действие. | Внутрь, по 600 мг 2 – 3 раза в сутки. |
Улучшение свойств крови
При асците назначаются препараты, препятствующие выходу жидкости из сосудов посредством изменения текучести и других свойств крови. В основном применяются препараты альбумина (
механизм действия описан ранее) и коллоидные плазмозаменители.
Коллоидные плазмозаменители, применяемые при асците
| Основные представители | Механизм лечебного действия | Способ применения и дозы |
| Полиглюкин | Способствуют перемещению жидкости из межклеточного пространства в сосудистое русло, а также увеличивает диурез. | Вводятся внутривенно, капельно. Доза и длительность применения определяются индивидуально в каждом конкретном случае. |
| Реополиглюкин |
| Желатиноль |
| Рефортан |
Последствия асцита
![]()
Осложнения асцита обычно связаны с повышением давления в брюшной полости, сдавливанием и нарушением функции соседних органов, а также с нарушением водно-электролитного баланса в организме.
Асцит может осложниться: - спонтанным бактериальным перитонитом;
- гидротораксом и дыхательной недостаточностью;
- кишечной непроходимостью;
- гепаторенальным синдромом;
- пупочной грыжей.
Спонтанный бактериальный перитонит
Длительный застой жидкости создает благоприятные условия для роста и размножения бактерий. Патогенные микроорганизмы могут проникать в брюшную полость при лапароцентезе. Кроме того, из-за угнетения моторики кишечника и скопления газов в его петлях повышается проницаемость кишечной стенки, что способствует проникновению кишечной
микрофлоры в брюшную полость.
Брюшина является идеальной питательной средой для различных патогенных бактерий. Кроме того, общая ее площадь примерно равна площади всей поверхности человеческого тела. Так как всасывающая способность брюшины очень высока, при перитоните быстро происходит общая интоксикация организма с поражением различных систем и органов.
У больного с бактериальным перитонитом отмечается характерное «страдальческое» выражение лица. Кожа бледная, покрыта каплями холодного пота. Характерно повышение температуры тела (
более 38-39ºС). Больной жалуется на сильные боли в животе, частые рвоты (
не приносящие облегчения). При пальпации отмечается болезненность и напряженность мышц передней брюшной стенки, положительный симптом Щеткина-Блюмберга. При выслушивании перистальтики кишечника никаких звуков не определяется (
«гробовая тишина»).
Диагноз бактериального перикардита требует срочной операции, заключающейся в разрезе передней брюшной стенки, промывании брюшной полости растворами антисептиков (
например, раствором фурацилина) и установке дренажей, через которые в послеоперационном периоде ежедневно вводятся антисептические растворы.
Гидроторакс и дыхательная недостаточность
При длительном течении заболевания асцитическая жидкость может переходить из брюшной полости в плевральную (
через лимфатические сосуды диафрагмы). Образующийся при этом плевральный выпот (
жидкость в плевральной полости) может сдавливать легкие, что наряду с увеличением давления в брюшной полости приводит к уменьшению дыхательной поверхности легких.
При длительном наличии большого количества жидкости в брюшной и плевральной полостях может развиться хроническая дыхательная недостаточность, характеризующаяся одышкой, слабостью и повышенной утомляемостью. При клиническом обследовании отмечается акроцианоз (
посинение кожных покровов), поверхностное и учащенное дыхание и другие симптомы дыхательной недостаточности.
Для облегчения состояния пациента может назначаться кислородотерапия (
дыхание смесью с повышенным содержанием кислорода через маску). Эффективен лапароцентез и торакоцентез (
прокол грудной стенки и удаление плеврального выпота).
Кишечная непроходимость
В результате повышения внутрибрюшного давления и сдавливания петель кишечника нарушается продвижение пищи по нему. При развитии спонтанного бактериального перитонита моторика кишечника полностью исчезает, обуславливая развитие кишечной непроходимости.
Другой причиной данного состояния являются спайки в брюшной полости, которые могут образовываться после перенесенного перитонита, оперативного вмешательства, частых лапароцентезов. Они представляют собой соединительнотканные тяжи, которые разрастаются и пережимают петли кишечника.
Кишечная непроходимость проявляется болями и вздутием живота, задержкой стула и газов. Через некоторое время появляется рвота с неприятным каловым запахом. Нарастают симптомы общей интоксикации.
Лечение заключается в срочной госпитализации. Лечение кишечной непроходимости, вызванной асцитом или спонтанным бактериальным перитонитом, только хирургическое (
разрез передней брюшной стенки и устранение причины заболевания).
Гепаторенальный синдром
Данное состояние развивается при асците, вызванном заболеваниями печени (
циррозом), и характеризуется вторичным поражением почек с развитием почечной недостаточности.
Механизм возникновения гепаторенального синдрома окончательно не установлен. Считается, что повреждение почечной ткани развивается из-за нарушений гемодинамики (
повышения артериального давления и сужения почечных сосудов, снижения общего сосудистого тонуса), которые приводят к нарушению доставки кислорода к нефронам, их гибели и замещению соединительной (
рубцовой) таканью.
Лечение заключается в устранении основного заболевания и лечении хронической почечной недостаточности.
Пупочная грыжа
Грыжей называется выпячивание внутренних органов через слабые места брюшной стенки. Кровоснабжение плода осуществляется через плаценту, сосуды которой (
пуповина) входят в его организм в области передней брюшной стенки через пупочное кольцо. При рождении пуповину перерезают, в результате чего образуется пупок. Передняя брюшная стенка в этом месте наиболее уязвима, так как лишена мышц и состоит только из апоневроза (
сухожильной ткани).
При повышении давления жидкости в брюшной полости в зоне пупочного кольца происходит растяжение и разрушение апоневроза, в результате чего внутренние органы (
чаще это петли кишечника или сальник) выпячиваются наружу.
Внешне пупочная грыжа выглядит как возвышение в области пупка, располагающееся под кожей и имеющее размеры от 1 – 2 до 10 и более сантиметров в диаметре. Грыжа может уменьшаться или исчезать в положении лежа либо увеличиваться в положении стоя и при
кашле. При выпячивании петель кишечника визуально могут определяться их перистальтические движения.
Лечение только хирургическое - разрез передней брюшной стенки, удаление грыжевого мешка и ушивание дефекта.
![]()
Чем отличается асцит от метеоризма?
![]()
Асцит и
метеоризм являются двумя разными состояниями организма, отличающимися друг от друга как внешними проявлениями, так и механизмом возникновения, однако одновременное их присутствие у одного и того же человека вполне может иметь место.
Асцит является скоплением жидкости в брюшной полости из-за снижения количества белка в крови и повышения давления в сосудах. Белок играет роль своеобразного магнита, удерживающего жидкую часть крови в кровеносном русле. Снижение концентрации белка может развиваться в большинстве случаев при хронической печеночной или почечной недостаточности. При печеночной недостаточности белок не синтезируется в необходимом количестве, а при почечной недостаточности он избыточно покидает организм из-за плохой фильтрационной функции данного органа.
Метеоризмом называется избыточное скопление газа в петлях кишечника. По своей сути образование газа в кишечнике является физиологическим процессом, не требующим лечения, однако, по мере того как данный газ начинает причинять неудобства больному, его необходимо ликвидировать. Наиболее действенным и простым методом является посещение туалета. Если данная мера оказывается недостаточно эффективной – переходят к медикаментозному вмешательству. С целью снижения вздутия кишечника применяют такие лекарства как активированный уголь,
смекту,
эспумизан и другие. Также действенным методом может оказаться небольшая корректировка рациона в пользу увеличения в пище клетчатки, которую можно получить из каш и овощей. Клетчатка препятствует застаиванию пищи в петлях кишечника, предотвращая запоры и количество образующихся в кишечнике газов.
Исходя из вышесказанного, асцит и метеоризм являются двумя в корне различными состояниям. В первом случае непосредственным субстратом является жидкость, а во втором случае – газ. Отличить асцит от метеоризма в бытовых условиях достаточно просто.
Отличия асцита от метеоризма
| Признак | Асцит | Метеоризм |
| Отечность ног и живота со стороны, на которой лежал больной на протяжении некоторого времени | Присутствует. | Отсутствует. |
| Изменение формы живота | При положении на боку жидкость скапливается в той стороне, на которой лежит больной и живот расширяется книзу. При положении лежа на спине живот распластывается по сторонам. | Увеличение живота равномерное, менее выражено, чем при асците. При изменении положения тела форма живота остается неизменной. |
Перкуссия
(слабое постукивание по животу) | При постукивании по животу, в котором находится асцитическая жидкость, звук является тупым и тихим (то есть практически теряется). | При постукивании по вздутому животу звук является звонким, коробочным. |
Изменение диуреза
(количества выделяемой мочи) | Снижение суточного диуреза часто сопровождает почечную недостаточность и снижение уровня белка в крови, что может являться причиной асцита. | Суточный диурез в пределах нормы. |
| Увеличение массы тела | Масса тела может увеличиться в два раза и более (за счет накопления жидкости в брюшной полости). | Вздутие часто ассоциируется с запорами, при которых также может иметь место увеличение массы тела, однако не более чем на 5% от привычного веса больного. |
Проходит ли асцит сам по себе?
![]()
К сожалению, асцит не относится к числу заболеваний, способных вылечиться за счет собственных ресурсов организма. Появление жидкости в брюшной полости является симптомом, говорящим о серьезных нарушениях метаболизма и функционирования внутренних органов.
Единственной патологией, при которой асцит может исчезнуть самостоятельно, является длительное голодание и недостаточное поступлением белка с пищей (
квашиоркор). В данном случае (
на ранних этапах заболевания) достаточно лишь добавить белки в рацион и выраженность асцита снизится, иногда до полного исчезновения.
Самой частой причиной асцита является хроническая печеночная недостаточность, вызванная циррозом печени. Цирроз является необратимым процессом дегенерации ткани печени, при котором происходит замещение гепатоцитов (
печеночных клеток) на нефункциональную соединительную ткань. При этом печень как орган присутствует, однако функции своей она не выполняет. Нарушается синтез белка альбумина, который призван удерживать жидкую часть крови в сосудах и не позволять ей просачиваться за их пределы. Помимо этого пропускная способность печени многократно снижается, поэтому давление в сосудах, приносящих кровь к органу, увеличивается. В результате плазма крови проникает сквозь стенки кровеносных сосудов кишечника в брюшную полость, где в конечном итоге формируется асцит. Данное состояние является необратимым, поэтому единственным способом полного излечения может стать пересадка печени.
Другой причиной асцита является хроническая сердечная недостаточность последних стадий. Она характеризуется неспособностью сердца выполнять необходимую насосную функцию. При этом формируются отеки сперва на голенях, затем на бедрах. Когда отеки достигают уровня грудной клетки, кровь застаивается в органах брюшной полости и также просачивается сквозь сосуды. Застой крови в печени постепенно приводит к циррозу, который в конечном итоге увеличивает выраженность асцита. Хроническая сердечная недостаточность также не может самостоятельно излечиться, поэтому и асцит, вызванный ею, не пройдет без медикаментозной помощи.
Третьей из основных причин асцита является хроническая почечная недостаточность. При данном недуге фильтрационный слой почек истончается, а сами почки уменьшаются в размерах. По мере прогрессии заболевания количество отходящей мочи будет постепенно снижаться, а утрата белка с мочой будет усиливаться. Таким образом, будут неуклонно нарастать почечные отеки и пропотевание жидкости в свободную брюшную полость. Медикаментозное лечение и гемодиализ (
специальный аппаратный метод удаления из крови продуктов распада белка, в норме удаляемых здоровыми почками) может способствовать снижению отеков, однако лишь до определенного времени. Радикальным лечением является пересадка донорских почек.
Опасен ли асцит при беременности?
![]()
Отвечая на данный вопрос с уверенностью можно сказать, что асцит опасен при беременности, а вот степень опасности варьирует в зависимости от причины, по которой он развился и степени его выраженности. Тем не менее, все виды асцита сдавливают плод и препятствуют нормальному
внутриутробному развитию.
Опасным считается асцит, являющийся осложнением: - хронической печеночной недостаточности;
- хронической сердечной недостаточности;
- хронической почечной недостаточности.
Асцит при хронической печеночной недостаточности Субстратом хронической печеночной недостаточности является цирроз печени – процесс замещения функциональной ткани печени на нефункциональную соединительную ткань. При этом скорость метаболических процессов в печени снижается, а обезвреживание вредных веществ в организме замедляется. К одним из таких веществ относится гормон эстроген и его производные. По сути его нельзя назвать вредным веществом, поскольку эстрогены участвуют в
менструальном цикле и поддерживают молодость женщины на протяжении многих лет. Однако во время беременности концентрация
эстрогенов резко снижается, а гормон желтого тела
прогестерон, напротив, усиливает свое присутствие. Такие изменения необходимы для того чтобы плодное место могло сформироваться, матка расширялась и не происходило ее сокращений. При асците, вызванном циррозом печени, концентрация эстрогенов не снижается, а растет, что приводит к невозможности организма женщины поддержать беременность. Забеременеть таким больным крайне сложно.
Асцит при хронической сердечной недостаточности Если у беременной диагностируется сердечный асцит, это автоматически говорит о сердечной недостаточности 3 – 4 степени. Такое состояние характеризуется выраженным нарушением сократительной способности и компенсаторных возможностей сердечной мышцы, так что для таких пациенток выдержать 9 месяцев беременности, а затем родить зачастую является неосуществимой задачей.
Всем врачам известно, что развитие отеков у беременной является признаком преэклампсии. Если отеки настолько выражены, что формируют асцит, то риск преэклампсии и последующей эклампсии у такой больной просто гигантский. Преэклампсией называется патологическое состояние, развивающееся исключительно у беременных, при котором наблюдаются отеки и скачки артериального давления. При отсутствии лечения преэклампсии развивается эклампсия, проявляющаяся отеками, высоким артериальным давлением,
судорогами и отслойкой плаценты. Данное состояние несовместимо с жизнью плода на ранних сроках и опасно для жизни беременной. При достижении плодом условного срока в 5 месяцев с каждой неделей внутриутробной жизни его шансы на выживание растут.
Однажды начавшись, эклампсия прогрессирует или же остается на том же уровне. Иначе говоря, медикаментозно ее нельзя остановить, но можно лечить симптоматически при повышении артериального давления и судорогах. Долго такое поддерживающее лечение продолжаться не может и приходится принимать решение о прерывании беременности. Только извлечение плода может остановить эклампсию у матери.
Асцит при хронической почечной недостаточности Хроническая почечная недостаточность опасна тем, что вызывает скопление продуктов распада белка в организме. При условии, что асцит у беременной является исключительно почечным, а не смешанным, следует заключить, что нарушение функции почек крайне выражено. В организме такой женщины находится огромное количество остаточного азота и мочевины, отравляюще действующих на центральную нервную систему беременной и плода, что может привести смерти обоих. Однако решением данной проблемы является гемодиализ – аппаратный экстракорпоральный метод удаления токсических веществ из крови. Таким образом, удается улучшить общее состояние беременной и поддержать нормальное развитие плода.
Сколько живут при асците?
![]()
Непосредственно асцит крайне редко является причиной смерти больного. Продолжительность жизни пациента с асцитом зависит от основного заболевания, ставшего причиной скапливания жидкости в брюшной полости.
Длительность жизни пациента с асцитом определяется: - Функциональным состоянием печени. При компенсированном циррозе печени (являющемся основной причиной асцита) функции органа сохранены, поэтому при адекватном лечении прогноз благоприятный. При декомпенсированном циррозе и печеночной недостаточности нарушены практически все функции печени. Без радикального лечения (пересадки органа) пятилетняя выживаемость таких пациентов составляет менее 20% (то есть из 100 больных с декомпенсированным циррозом пять лет и более проживут максимум 20).
- Функциональным состоянием почек. При выраженной почечной недостаточности прогноз неблагоприятен - в отсутствие адекватной терапии (гемодиализа, то есть искусственного очищения крови от побочных продуктов обмена веществ) смерть наступает в течение нескольких недель.
- Функциональным состоянием сердца. При хронической сердечной недостаточности III – IV функционального класса двухлетняя выживаемость составляет около 70%, а пятилетняя – менее 10% (даже при адекватном лечении).
- Адекватностью проводимого лечения. При правильном лечении мочегонными препаратами, соблюдении диеты и вовремя проводимом лечебном лапароцентезе (проколе брюшной стенки и удалении асцитической жидкости) больные могут прожить 10 лет и более (однако такой вариант развития событий встречается редко).
- Эффективностью проводимого лечения. При рефрактерном (устойчивом к лечению) асците и частых рецидивах (после лапароцентеза) более половины больных умирает в течение 1 года.
Можно ли вылечить асцит народными средствами?
![]()
Существует много народных методов лечения асцита (
водянки), эффективно применяющихся на протяжении многих десятилетий.
Среди народных средств наиболее распространенными являются: - Фасолевые стручки. Обладают мочегонным действием. Для приготовления отвара шелуху двенадцати – пятнадцати стручков необходимо залить литром воды, прокипятить в течение 10 минут и дать настояться (20 – 30 минут). Полученный отвар процедить и пить по 40 мл 5 – 6 раз в день перед едой. Не рекомендуется принимать отвар перед сном.
- Абрикосовый отвар. Обладает мочегонным действием, а также восполняет уровень калия в организме. Отвар можно готовить как из свежих, так и из сушеных абрикосов. Для приготовления отвара стакан абрикосов нужно залить 1 литром холодной воды и варить в течение 40 минут. После приготовления охладить при комнатной температуре и употреблять 100 мл отвара 3 – 4 раза в день.
- Отвар петрушки. В петрушке содержится множество витаминов (C, B1, B2, PP, каротин), калий и фолиевая кислота. Для приготовления отвара 300 грамм петрушки (свежей или сушеной) нужно залить литром холодной воды, довести до кипения и варить в течение 30 минут. Принимать в холодном виде по полстакана отвара через каждые 1,5 – 2 часа. Оказывает мочегонное действие, а также снижает проницаемость сосудистых стенок.
- Отвар из листьев березы. Обладает мочегонным действием. Для приготовления отвара 100 грамм сушеных березовых листьев нужно залить 1 литром воды и варить в течение 30 минут. Охладить, добавить 10 грамм пищевой соды и настаивать в течение шести часов в защищенном от света месте. Принимать по половине стакана утром и вечером. Продолжительность лечения две недели.
- Ванны с березовым отваром. Нужно взять 50 грамм сушеных листьев белой березы и залить 10 литрами кипятка. Настаивать в течение 20 – 30 минут, после чего добавить в ванну и погрузить тело в воду (по шею) на 30 минут. Эффект (уменьшение количества жидкости в брюшной полости) начинает появляться после 3 – 5 процедуры.
- Чай из толокнянки и грыжника. Данные травы обладают мочегонным действием. В толокнянке содержится арбутин, который препятствует реабсорбции (обратному захватыванию) воды в почечных канальцах и увеличению количества мочи. Для приготовления чая нужно взять по 50 грамм сухих листьев толокнянки и грыжника, залить их литром кипящей воды и настаивать в термосе в течение двух часов. Принимать внутрь трижды в день по 100 мл.
Стоит отметить, что асцит всегда является проявлением угрожающих жизни заболеваний, поэтому перед началом самостоятельного лечения рекомендуется обязательно проконсультироваться с врачом.
Может ли развиться асцит у плода и новорожденного?
![]()
Асцит у плода и новорожденного ребенка может явиться следствием различных наследственных, врожденных и приобретенных заболеваний.
Причиной асцита у плода и новорожденного может быть: - Гемолитическая болезнь новорожденных. Развивается в том случае, если мать с отрицательным резус-фактором (комплексом антигенов, имеющихся на поверхности эритроцитов некоторых людей) вынашивает ребенка с положительным резус-фактором. Материнский организм начинает вырабатывать антитела против антигенов эритроцитов плода, что приводит к их разрушению. Заболевание проявляется увеличением всех органов плода, генерализованными отеками и асцитом, желтухой. Плод погибает до или вскоре после рождения.
- Врожденные пороки сердца. Стеноз (сужение) или недостаточность (неполное смыкание) митрального и/или аортального клапанов сердца может привести к сердечной недостаточности с застоем крови в системе нижней полой вены. Давление в венозных сосудах повышается, и кровь выходит из сосудистого русла. Врожденные пороки сердца начинают проявляться только после рождения ребенка, так как в период внутриутробного развития кровообращение плода регулируется организмом матери.
- Хромосомные аномалии. Это наследственные заболевания, характеризующиеся дефектом генетического аппарата ребенка, в результате которых развиваются различные органные и психические расстройства. Асцит является характерным проявлением синдрома Дауна, Тернера, Патау и Эдвардса.
- Дефицит глюкозо-6-фосфат-дегидрогеназы. Наследственное заболевание крови, характеризующееся дефицитом определенных ферментов в эритроцитах, в результате чего они становятся менее устойчивыми. При воздействии провоцирующих факторов (приеме некоторых медикаментов) возникает массивное внутрисосудистое разрушение красных клеток крови. Асцит может развиться при поражении печени и почек продуктами распада эритроцитов.
- Врожденные инфекции. Такие заболевания как токсоплазмоз, краснуха, цитомегаловирусная и энтеровирусная инфекция, герпес, сифилис и другие способны вызывать тяжелые поражения плода в связи с нарушением фетоплацентарного кровообращения и развитием дистрофических процессов во внутренних органах, что может проявляться дыхательными и сердечно-сосудистыми расстройствами, увеличением печени и селезенки, асцитом.
- Заращение внутрипеченочных и/или внепеченочных желчных протоков. Может происходить в результате аномалий развития плода. При данном заболевании нарушается печеночный кровоток, что приводит к повышению давления в системе воротной вены (собирающей кровь от кишечника и других органов брюшной полости) и развитию асцита.
- Опухоли плода. Тератома, абдоминальная лимфангиома, кистозная гигрома и другие опухоли могут сопровождаться нарушением оттока жидкости от органов и тканей брюшной полости и развитием асцита.
Какова классификация асцита?
![]()
Существует несколько классификаций асцита, которые применяются для определения тяжести состояния больного, выбора тактики лечения и прогнозирования исходов заболевания.
В зависимости от количества асцитической жидкости различают: - Транзиторный асцит. В брюшной полости содержится менее 400 мл жидкости, наличие которой может быть выявлено только с помощью специальных инструментальных исследований (ультразвукового исследования, магнитно-резонансной томографии). Клинически такой асцит может никак не проявляться. Госпитализация требуется редко.
- Умеренный асцит. Характеризуется скоплением 2 – 4 литров жидкости в брюшной полости. Живот слегка увеличен, могут появляться симптомы нарушения пищеварения (изжога, снижение аппетита, запоры) и дыхания (чувство нехватки воздуха). Рекомендуется госпитализация и лечение в стационаре.
- Напряженный асцит. Характеризуется скоплением 10 и более литров жидкости в брюшной полости. Живот увеличен, передняя брюшная стенка твердая, напряжена. Ярко выражены симптомы нарушения пищеварения (рвота после еды, запоры) и дыхания (частое поверхностное дыхание, одышка, синюшность кожных покровов). Почти всегда отмечаются отеки на ногах. Обязательна госпитализация и лечебный лапароцентез (прокол передней грудной стенки и удаление 3 – 4 литров асцитической жидкости).
В зависимости от наличия инфекции в асцитической жидкости различают: - Стерильный асцит. При микроскопическом и бактериологическом исследовании асцитической жидкости не выявляется патогенных микроорганизмов.
- Инфицированный асцит. При бактериологическом исследовании определяется рост колоний различных микроорганизмов, однако клинические проявления инфекции отсутствуют.
- Бактериальный перитонит. Имеются клинические проявления инфицирования брюшины (лихорадка, повышение температуры дела более 39ºС, боли в животе, повторная рвота и другие). Микроскопическое и бактериологическое исследование позволяет выявить наличие патогенных микроорганизмов.
В зависимости от эффективности проводимого лечения различают: - Асцит, поддающийся лечению. На фоне применения мочегонных препаратов и лечения основного заболевания отмечается стабильное уменьшение количества асцитической жидкости и исчезновение клинических проявлений.
- Рефрактерный (устойчивый к лечению) асцит. На фоне применения максимальных доз мочегонных препаратов в течение минимум одной недели отмечается снижение массы тела менее чем на 1 килограмм.
В зависимости от механизма возникновения различают: - Асцит, обусловленный нарушениями кровообращения и лимфообращения. Асцитическая жидкость образуется при повышении давления в сосудах (при сердечной недостаточности, циррозе печени, сдавливании крупных вен или лимфатических сосудов опухолями).
- Асцит, обусловленный снижением онкотического (коллоидно-осмотического) давления плазмы. Асцитическая жидкость образуется при уменьшении концентрации белков в плазме крови, что способствует выходу жидкой части плазмы из сосудистого русла в межклеточное пространство. Развивается при печеночной недостаточности, нефротическом синдроме, недостаточном поступлении белков с пищей.
- Асцит, обусловленный воспалительным процессом в брюшной полости. Асцитическая жидкость образуется в результате расширения сосудов и повышения проницаемости сосудистой стенки в очаге воспаления. Развивается при перитоните, опухолевом поражении брюшины.