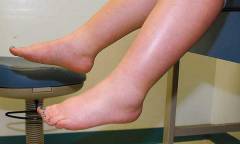
![]() Отеки
Отеки – достаточно распространенный симптом, свидетельствующий о недостаточном удалении жидкости из тканей через венозную либо лимфатическую систему. Наличие отеков также может быть обусловлено повышенным выходом воды из патологически расширенных сосудов, имеющих высокую степень проницаемости, в ткани. Иногда отеки могут появляться при нарушении осмотических свойств крови.
Отеки на ногах – это частый признак патологий сердечно-сосудистой системы (
хронической сердечной недостаточности, тромбофлебита, варикозного расширения вен и др.),
заболеваний почек,
болезни печени,
кишечника. Отечный синдром на нижних конечностях нередко встречается при некоторых эндокринных болезнях (
гипотиреоз, синдром Пархона), инфекционных воспалительных заболеваниях ног (
рожа (рожистое воспаление), флегмона и др.).
Отеки на ногах – это всего лишь симптом. Они не являются отдельной патологией, а доказывают наличие того или иного расстройства (
нарушение функции сердца, печени, сосудов) в организме.
Анатомия ног
![]()
Ноги (
нижние конечности) – это парные анатомические образования, расположенные ниже туловища и выполняющие опорную и двигательную функцию. Каждая нижняя конечность с точки зрения анатомии состоит из бедренной области (
бедра), голени и стопы.
Для удобства всю анатомию ног делят на следующие разделы: - анатомия бедра;
- анатомия коленного сустава;
- анатомия голени;
- анатомия голеностопа (голеностопного сустава);
- анатомия стопы.
Анатомия бедра
Бедро – это верхняя часть ноги, расположенная между малым тазом и коленом. Костной основой бедра является бедренная кость. Сверху она посредством тазобедренного сустава соединяется с подвздошной костью, а снизу бедренная кость вместе с большеберцовой костью и надколенником (
коленная чашечка) образуют коленный сустав. К бедру также относят ягодичную область.
Бедренная кость на всем протяжении бедра прикрыта мышцами. В зависимости от расположения все бедренные мышцы делят на три основные группы – переднюю, заднюю и медиальную. К передней относятся четырехглавая мышца, портняжная мышца, суставная мышца колена. Задняя мышечная группа включает двуглавую, перепончатую и полусухожильную мышцы. Медиальная группа мышц бедра - самая многочисленная. В нее входят большая, длинная и короткие приводящие мышцы, гребенчатая, тонкая мышцы. Мышцы бедра сверху покрыты подкожно-жировой клетчаткой и
кожей.
Артериальная кровь поступает к ноге по наружной подвздошной артерии, которая является прямым продолжением общей подвздошной артерии - ветви брюшной аорты. Попадая в нижнюю конечность через паховой отдел, подвздошная артерия переходит в бедренную артерию. Эта артерия располагается в толще мышц, преимущественно, с медиальной (
внутренней боковой) стороны. По своему ходу она разделяется на множество более мелких артериальных стволов (
наружные половые артерии, глубокая артерия бедра, поверхностная надчревная артерия и др.), кровоснабжающих различные области бедра. Бедренная артерия на уровне коленного сустава переходит в подколенную артерию.
Большую часть венозной крови с тканей бедра собирает его глубокий сосуд - бедренная вена. Эта вена является продолжением подколенной вены. Ее ход аналогичен пути одноименной артерии (
бедренной артерии), с которой она тесно соседствует на всем протяжении бедра. На медиальной поверхности бедра присутствует также большая подкожная вена. Эта вена переходит сюда с голени и следует в зону паха, где соединяется с бедренной веной. Бедренная вена после этого впадает (
внутри малого таза) в наружную подвздошную вену, являющуюся ветвью общей подвздошной вены, венозная кровь из которой сбрасывается в нижнюю полую вену.
Между поверхностными и глубокими венами любой области нижней конечности будь то стопа, голень или бедро присутствует большое количество анастомозов (
соединений), что позволяет обеспечивать высокий уровень компенсации при закупорке отдельных венозных сосудов. Например, при тромбозах поверхностных вен, венозная кровь, которая собирается в поверхностных тканях ноги, немедленно сможет сбрасываться в глубокие вены той же области.
Всю лимфу от тканей бедра собирают глубокие и поверхностные лимфатические сосуды бедра. Эти сосуды объединяются в области паха и впадают в подвздошные лимфатические узлы, выносящие сосуды которых присоединяются к поясничным лимфатическим стволам, которые, в свою очередь, транспортируют всю лимфу в брюшную часть грудного лимфатического протока.
Иннервация бедра осуществляется ветвями поясничного (
бедренный нерв, подвздошно-подчревный нерв, запирательный нерв, бедренно-половой нерв и др.) и крестцового (
седалищный нерв, задний кожный нерв бедра, нерв квадратной мышцы бедра и др.) нервных сплетений.
Анатомия коленного сустава
Коленный сустав – область ноги, локализующаяся между бедром и голенью. Этот сустав представляет собой соединение между проксимальным эпифизом (
верхним концом) большеберцовой кости и дистальным эпифизом (
нижним концом) бедренной кости. Также в образовании этого сустава принимает участие надколенник (
коленная чашечка). Таким образом, малоберцовая кость (
кость голени) не принимает участие в формировании коленного сустава.
Участки костей, участвующих в образовании коленного сустава, вместе облачены в суставную капсулу. Укрепляют данный сустав большое количество связок, которые размещены как в полости сустава (
поперечная связка колена, крестовидные связки и др.), так и за ее пределами (
связка надколенника, большеберцовая и малоберцовая коллатеральные связки и др.). С внешней стороны коленный сустав прикрыт мышцами (
бедра, голени) и их сухожилиями, большим количеством подкожно-жировой клетчатки. Самым поверхностным слоем колена является кожа.
Кровоснабжение коленного сустава обеспечивается, в основном, ветвями подколенной (
латеральная и медиальная нижние коленные артерии), бедренной и, частично, задней и передней большеберцовых артерий. Подколенная артерия является продолжением бедренной артерии и размещена позади коленного сустава, то есть, она расположена на задней поверхности ноги в зоне подколенной ямки. Она имеет почти прямую форму. В области головок икроножной мышцы голени эта артерия раздваивается на переднюю и заднюю большеберцовые артерии, которые кровоснабжают голень.
Из области коленного сустава венозную кровь собирают глубокие венозные стволы ноги - подколенная и бедренная вены, а также расположенная под кожей (
с внутренней боковой стороны колена) большая подкожная вена ноги.
Лимфатическая система колена состоит из подколенных лимфатических узлов, в которые впадают лимфатические сосуды голени (
поверхностные, передние и задние большеберцовые лимфатические сосуды) и коленных околосуставных тканей. Из этих узлов дальше на поверхность бедра выходят выносящие сосуды, образующие там глубокое лимфатическое сплетение бедра. Впадающие и выносящие сосуды подколенных лимфатических узлов, тесно переплетаясь между собой, формируют подколенное лимфатическое сплетение.
Иннервация коленного сустава осуществляется посредством ветвей большеберцового, общего малоберцового (
оба являются продолжением седалищного нерва, который отходит от нервного крестцового сплетения), запирательного (
ветвь поясничного сплетения) и бедренного нервов.
Анатомия голени
Голень – это область нижней конечности, локализующаяся между коленным и голеностопным (
голеностопом) суставами. Костной основой голени являются большеберцовая и малоберцовая кости. Они имеют практически одинаковую длину, расположены параллельно друг другу и находятся в одной плоскости. Большеберцовая кость расположена медиальнее (
т.е. с внутренней боковой стороны), малоберцовая – латеральнее (
с наружной боковой стороны). Большеберцовая кость значительно толще, чем малоберцовая.
В зависимости от локализации и выполняемой роли мышцы голени делят на три группы (
переднюю, латеральную, заднюю). К передней мышечной группе голени относят мышцы – разгибатели стопы (
длинный разгибатель пальцев, передняя большеберцовая мышца и др.), к задней – мышцы – сгибатели и супинаторы (
вращающие кнаружи) стопы (
икроножная мышца, длинный сгибатель пальцев и др.). Последняя (
латеральная) группа состоит из мышц – сгибателей и пронаторов (
вращающие внутрь) стопы (
третья малоберцовая мышца, короткая и длинная малоберцовые мышцы). Кости и мышцы голени сверху прикрыты подкожно-жировым слоем и кожным покровом.
Голень снабжается артериальной кровью посредством двух сосудов – передней и задней большеберцовых артерий. Задняя большеберцовая артерия находится на задней поверхности голени между камбаловидной и задней большеберцовой мышцами. Постепенно спускаясь вниз к стопе, она отдает ряд дополнительных ветвей. Особое значение играет ее наиболее значительная ветвь – малоберцовая артерия, вместе с которой задняя большеберцовая артерия осуществляет кровоснабжение большей части тканей задней половины голени. Переднюю половину голени кровоснабжает передняя большеберцовая артерия.
Все мелкие вены поверхностных тканей голени впадают в большую подкожную вену ноги и в малую подкожную вену ноги. Обе вены являются поверхностными. Первая расположена с внутренней боковой стороны ноги под кожей, проходит по медиальному краю большеберцовой кости, а затем огибает ее надмыщелок (
верхний конец) и переходит на бедро. Вторая проходит по задней поверхности голени, после чего она соединяется с подколенной веной. Помимо поверхностных вен в области голени присутствуют и глубокие (
передние и задние большеберцовые вены).
Лимфатические сосуды голени представлены поверхностной сетью и глубокой сетью. Поверхностная лимфатическая сеть образована лимфатическими сосудами, следующими рядом с обоими (
большой и малой) подкожными венами ноги. Глубокая сеть голени сформирована передними и задними большеберцовыми лимфатическими сосудами (
а также лимфатическими узлами), сопровождающими одноименные артерии в глубине мышц.
Ткани голени иннервируются ветвями большеберцового, общего малоберцового нервов, которые образуются при раздвоении седалищного нерва в области коленного сустава. Также голень частично иннервируется ветвями бедренного нерва.
Анатомия голеностопа
Голеностоп (
голеностопный сустав) – это анатомическое образование, локализующееся в том месте, где голень переходит на стопу. Голеностоп образуется за счет соединения костей голени (
малоберцовой и большеберцовой) с таранной костью стопы. По бокам от голеностопа можно увидеть выступающие над поверхностью кожи костные бугры.
Тот костный бугор, который находится с внутренней боковой стороны, называется медиальной лодыжкой. Костный бугор на противоположной (
внешней боковой стороне) называется латеральной лодыжкой. Обе лодыжки являются костными отростками костей голени (
медиальная лодыжка – отросток большеберцовой кости, латеральная – малоберцовой кости) и охватывают с двух сторон таранную кость стопы наподобие «вилки».
Голеностоп укрепляется суставной капсулой, покрывающей участки костей, принимающих участие в образовании сустава, а также связками (
пяточно-малоберцовая, передняя таранно-малоберцовая и др.). Голеностопный сустав снаружи прикрыт сухожилиями, мышцами, подкожно-жировыми отложениями и кожей.
Кровоснабжение голеностопа (
голеностопного сустава) осуществляется за счет ветвей передней и задней большеберцовых, малоберцовой артерий, а также ответвлений тыльной артерии стопы. Ветви этих артерий, переплетаясь между собой, образуют две основных сосудистых сети в области медиальной и латеральной лодыжки.
Сеть, находящаяся в области медиальной (
внутренней боковой) лодыжки, сформирована за счет ветвей задней большеберцовой артерии (
медиальные лодыжковые ветви), передней большеберцовой артерии (
передняя медиальная лодыжковая артерия), ответвления тыльной артерии (
медиальные тыльные артерии стопы).
Сосудистая сеть, кровоснабжающая латеральную сторону голеностопа и расположенная в области одноименной лодыжки, образована ветвями малоберцовой (
латеральные лодыжковые артерии, прободающая артерия), передней большеберцовой (
латеральная передняя лодыжковая артерия) и латеральных тыльных артерий стопы (
отходят от тыльной артерии стопы).
Отток венозной крови из области голеностопа осуществляется через большую и малую подкожные вены ноги, а также через глубокие вены, имеющие те же названия, как и артерии, кровоснабжающие этот участок ноги.
Лимфатическая жидкость от голеностопной области оттекает в передние и задние большеберцовые лимфатические сосуды, а также в подкожные лимфатические сосуды, сопровождающие обе (
большую и малую) подкожные вены ноги.
Голеностоп иннервируется ветвями икроножного и общего малоберцового нервов.
Анатомия стопы
Стопа – самая нижняя анатомическая область ноги. «Костным фундаментом» стопы являются кости предплюсны, плюсны и фаланг пальцев. Кости предплюсны расположены ближе к костям голени. В группу костей предплюсны входят пяточная, таранная, кубовидная кости и др. Таранная кость посредством ее соединения с костями голени (
большеберцовой и малоберцовой) формирует голеностоп (
голеностопный сустав).
Кости плюсны локализуются между костями предплюсны и костями фаланг пальцев. Они представлены пятью длинными трубчатыми костями. Кости фаланг пальцев являются самой дистальной частью стопы, а, следовательно, и нижней конечности. Эти кости расположены в три ряда и служат костной основой пальцев ног.
Кости стопы связаны между собой многочисленными суставами, которые разделяют на группы. Кости предплюсны соединены между собой предплюсневыми суставами (
пяточно-кубовидный, подтаранный сустав и др.). Между костями предплюсны и плюсны присутствуют предплюсне-плюсневые суставы. В свою очередь, кости плюсны прикреплены к костям фаланг пальцев с помощью плюснефаланговых суставов. Кости фаланг также скреплены между собой суставами, которые носят название межфаланговых суставов стопы.
Кости и суставы стопы сверху прикрыты большим количеством сухожилий мышц голени, оказывающих регулирующее действие на положение стопы. Кроме них (
сухожилий) на поверхности костей и суставов размещены мышцы стопы. Сверху стопы лежат ее тыльные мышцы, которые заставляют пальцы ноги разгибаться. Снизу стопы находятся подошвенные мышцы стопы, участвующие в сгибании пальцев ноги. Тыл стопы покрыт тонкой кожей. Подкожно-жировая клетчатка там неразвита. Подошвенная часть стопы, наоборот, прикрыта толстой кожей, а жировой слой у нее развит лучше.
Тыльную сторону (
сторону противоположную подошвенной) стопы кровоснабжает тыльная артерия стопы, являющаяся продолжением передней большеберцовой артерии. Здесь от нее отходят более мелкие стволики (
медиальные и латеральные предплюсневые артерии, дугообразная артерия, глубокая подошвенная артерия), обеспечивающие верхнюю половину стопы кровью. Подошву стопы кровоснабжают пяточные артерии, а также многочисленные ветви медиальной и латеральной подошвенных артерий. Артерии подошвы отходят в области голеностопа от задней большеберцовой артерии.
Венозная система на подошве представлена двумя крупными поверхностными венозными сетями сосудов, собирающими венозную кровь с поверхностных покровов всей стопы. Первая располагается на тыле стопы и называется тыльной венозной сетью стопы. Вторая находится под ней, на подошве и носит название подошвенной венозной сети. Тыльная венозная сеть впадает в большую подкожную вену ноги, а подошвенная венозная сеть – в малую подкожную вену ноги. Также в глубине стопы образуются глубокие венозные сосуды, сопровождающие одноименные артерии.
Лимфатическая система стопы состоит из следующих сетей: - Тыльная лимфатическая сеть стопы. Данная сеть образована многочисленными мелкими лимфатическими капиллярами. Она впадает в передние большеберцовые лимфатические сосуды голени.
- Подошвенная лимфатическая сеть стопы. Подошвенная лимфатическая сеть стопы соединяется вблизи голеностопа (голеностопного сустава) с задними большеберцовыми лимфатическими сосудами.
- Лимфатические сосуды медиальной (внутренней боковой) поверхности стопы. Собирают лимфу с медиального лимфатического сплетения. В области голеностопного сустава эти сосуды переходят в поверхностные лимфатические сосуды голени, следующие вместе с большой подкожной веной ноги.
- Лимфатические сосуды латеральной (внешней боковой) поверхности стопы. Являются прямым продолжением латерального лимфатического сплетения стопы. Эти сосуды впадают в лимфатические сосуды голени, которые следуют вместе с малой подкожной веной ноги.
Стопа иннервируется ветвями следующих основных нервов: - икроножный нерв;
- бедренный нерв;
- поверхностный малоберцовый нерв;
- глубокий малоберцовый нерв;
- медиальный подошвенный нерв;
- латеральный подошвенный нерв.
Причины отеков ног
Отеки на ногах могут быть следствием расстройств дренирования тканей венозной и лимфатической системами. Они могут возникать при различных нарушениях в биохимическом составе крови. Например, при снижении концентрации белков, натрия, хлоридов и других осмотических веществ, а также гормонов, которые регулируют состояние сосудов и обмен веществ. Появление отечного синдрома нередко связано с расширением сосудов ног, повышением их проницаемости. Эти два феномена часто наблюдаются при воспалительных болезнях.
Причины отеков ног можно условно разделить на следующие группы патологий: - патологии, связанные с нарушением оттока венозной крови;
- патологии, вызванные снижением осмотического давления крови;
- патологии, связанные с нарушением оттока лимфатической жидкости;
- патологии, нарушающие эндокринную регуляцию;
- патологии, при которых воспаляются ноги;
- патологии, вызванные другими причинами.
Патологии, связанные с нарушением оттока венозной крови
Нарушение оттока венозной крови приводит к повышению гидростатического давления (
т.е. давления жидкости) в венозных сосудах. Оно становится выше, чем в тканях. Поэтому происходит остановка поступления межтканевой воды в венозную систему, поэтому она накапливается в тканях, что служит причиной появления отеков.
Выделяют следующие патологии, которые могут нарушать отток венозной крови из нижних конечностей: - хроническая сердечная недостаточность;
- варикозная болезнь;
- тромбофлебит вен ног;
- синдром Клиппеля-Треноне;
- закупорка подвздошной вены;
- синдром нижней полой вены.
Хроническая сердечная недостаточность Хроническая сердечная недостаточность – это совокупность симптомов, свидетельствующих о неадекватной функции
сердца. Главными из этих симптомов являются
одышка, отеки, цианоз (
посинение) кожи, утомление, желудочно-кишечные расстройства (
боли в животе, его увеличение, тошнота, рвота и др.), нарушение ритма сердечной деятельности (
нарушение частоты и глубины сердечных сокращений).
Хроническая сердечная недостаточность развивается вследствие различных патологий сердца, таких как
миокардит,
инфаркт миокарда,
амилоидоз,
саркоидоз,
сердечные пороки и др.
Отеки при хронической сердечной недостаточности в самом начале появляются в области стоп, голеностопного сустава, голени, затем они постепенно переходят на более верхние уровни ног по мере ухудшения функции сердца (
т.е. усугубления хронической сердечной недостаточности). Сердечные отеки, как правило, двусторонние, симметричные, плотные на ощупь. Кожа над отечной областью сине-фиолетовая, холодная, безболезненная. Такие отеки обычно возникают к вечеру, нарастая в течение дня, и пропадают к утру.
Развитие отеков ног при хронической сердечной недостаточности связано с нарушенной функцией правых отделов сердца, которые осуществляют перекачку всей венозной крови (
поступающей сюда из верхних и нижних полых вен) в легкие. Это вызывает застой крови в нижней полой вене, а, следовательно, и в тех венозных стволах, которые в нее впадают (
вены малого таза, ног и др.).
Варикозная болезнь Варикозная болезнь – это патология, при которой имеет место расширение поверхностных вен на ногах. Кроме явного выпячивания вен на поверхности кожного покрова пациентов при этой болезни также беспокоят постоянные боли, отечность,
зуд в ногах, цианоз кожного покрова. Нередко у них можно наблюдать рожистое воспаление, язвы,
экземы (
воспаление кожи) на коже пораженных ног.
Развитию варикозной болезни способствуют генетическая предрасположенность и определенные факторы риска (
беременность, сахарный диабет, ожирение, длительная работа стоя и др.), которые вызывают истончение стенки поверхностных вен, увеличение венозного давления в них, а также повреждают клапанный аппарат этих сосудов.
Отеки при варикозной болезни на ногах появляются к вечеру и проходят после ночного отдыха. Вначале обычно отекает стопа, нижняя треть голени, затем, по мере поражения более крупных венозных стволов, отечность охватывает всю голень, колено. Выраженные отеки при варикозной болезни, как правило, возникают не сразу после появления расширенных поверхностных вен на коже, а спустя 5 – 10 лет. До того времени пациентов часто беспокоят боли, пастозность (
легкая отечность), тяжесть в ногах, усиливающиеся к вечеру.
Тромбофлебит вен ног Тромбофлебит – это патология, при которой происходит воспаление стенок вен ноги, с последующей закупоркой
тромбом внутреннего просвета этих сосудов. В результате
тромбоза вен происходит блокирование оттока венозной крови и ее накопление в тканях пораженной ноги, что локально проявляется отеком.
Тромбофлебит бывает поверхностным и глубоким. Поверхностный тромбофлебит происходит в том случае, когда данная патология поражает поверхностные вены ноги. Если же происходит воспаление и закупорка глубоких вен ноги, то говорят о глубоком тромбофлебите ног (
или о тромбофлебите глубоких вен ноги).
Тромбофлебит считается осложнением других болезней. Поверхностный тромбофлебит обычно осложняет течение варикозной болезни ног, воспалительных
заболевай кожи. Глубокий тромбофлебит часто появляется при
переломах костей ног, после операций на ногах, опухолях
желудка, легкого,
эритремии (
опухоль костного мозга, вырабатывающая избыточное количество эритроцитов),
брюшном тифе и др.
Поверхностный тромбофлебит вызывает незначительный отек кожи, расположенной по ходу тромбированной вены. Сама вена при ее пальпации уплотнена, болезненна. Кожный покров над и вблизи пораженной вены красно-синего цвета.
Глубокий тромбофлебит характеризуется появлением болей (
чаще в икроножных мышцах) и отечности в ноге, причем выраженность этих двух симптомов завит от уровня закупорки венозных сосудов. В том случае если произошел тромбоз подколенной вены, то отекает стопа, голеностопный сустав, нижняя треть голени. Если тромбоз случился выше, в области бедренной вены, то отекает вся голень до колена и стопа. Чем выше произошел тромбоз, тем сильнее болит нога.
Боли при тромбофлебите имеют постоянный, ноющий характер. Они становятся выраженнее при статическом (
вертикальном) положении пораженной ноги.
Синдром Клиппеля-Треноне Синдром Клиппеля-Треноне представляет собой врожденную аномалию развития глубоких вен ног, при которой происходит их патологическое сужение. Клиническими симптомами данного синдрома являются увеличение ноги, варикозное расширение поверхностно расположенных вен и появление пятен на коже. Все три симптома напрямую связаны с нарушением венозного оттока по глубоким венам пораженной конечности.
Увеличение ноги является следствием как венозного стаза (
остановки венозного кровотока) в тканях (
что проявляется внешне отеком), так и их гипертрофии (
увеличение клеточной массы и количества клеток), развивающейся на фоне дефицита кислорода. Варикозное расширение поверхностных вен пораженной ноги связано с повышением венозного давления в бассейнах глубоких вен, куда они впадают. Пятна на коже возникают в результате множественного расширения ее мелких сосудов. Сосудистые пятна имеют различную локализацию, протяженность и красно-синий оттенок.
Пациенты с синдромом Клиппеля-Треноне также жалуются на боли, усталость, язвы,
выпадение волос, шелушение, снижение эластичности кожи в области пораженной конечности.
Закупорка подвздошной вены Закупорка наружной или общей подвздошной вены может вызывать сильный отек всей ноги от стопы до паховой области, иногда распространяющийся на ягодицу и половые органы. Причиной закупорки этих сосудов могут быть тромбоз, опухоли, аномалии развития. Нарушение оттока венозной крови в системе подвздошных вен приводит к ретроградному стазу (
остановке движения крови) во всей венозной системе ног, что внешне проявляется внезапным посинением пораженной ноги, появлением в ней болезненности (
усиливается при вертикальном положении ног), онемения, отека.
Отечность конечности при закупорке подвздошной вены стойкая, плотная вначале, затем через несколько дней она может несколько спадать, кожа при надавливании постепенно становится немного мягче. Такое спадение отека связывают с развитием венозных коллатералей (
дополнительных венозных сосудов) и частичного сброса венозной крови, поступающей из ног, в другие вены таза. Однако отек в дальнейшем не проходит полностью, что повышает риск развития
гангрены (
омертвление) ноги и/или
тромбоэмболии (
закупорка оторвавшимся тромбом) легочной артерии, поэтому закупорка подвздошной вены очень опасное состояние, требующее неотложной медицинской помощи.
Синдром нижней полой вены Синдром нижней полой вены представляет собой комплекс симптомов, развивающихся вследствие блокирования венозного кровотока в нижней полой вене. Обычно синдром нижней полой вены появляется при тромбозе данного сосуда. Клиническая симптоматика разнообразна и характеризуется болями в области печени (
правое подреберье), почек (
боли в пояснице), живота, отеком ног, ягодиц, паховой области, нижней части передней брюшной стенки. При данном синдроме возникает расширение многих поверхностных вен нижней половины тела, у мужчин развивается
импотенция.
Отеки на ногах возникают внезапно, одновременно и равномерно (
в некоторых случаях неравномерно) охватывают обе нижние конечности, в дальнейшем переходя выше - на паховую область, лобок, ягодицы, нижние половые органы. Отечность ног сочетается с цианозом кожи, болевым синдромом, который более выражен в области голеней.
Патологии, вызванные снижением осмотического давления крови
Жидкости (
кровь, межтканевая жидкость, моча и др.) человеческого организма содержат большое количество различных растворенных веществ. Некоторые из них обладают осмотической активностью (
глюкоза, натрий, мочевина, креатинин, хлор и др.), то есть способны удерживать воду.
Концентрация осмотических веществ в этих жидкостях определяет их осмотическое давление и напрямую влияет на то, куда будет двигаться эта жидкость. Там где концентрация осмотических веществ больше, осмотическое давление будет выше, поэтому в это место будет притекать дополнительная жидкость (
так как осмотические вещества притягивают воду). И, наоборот, осмотическое давление раствора (
жидкости) снижается, если количество растворенных в нем осмотических веществ падает.
Таким образом, если в сосудистом русле меньше осмотически активных веществ, чем в межтканевом пространстве, окружающем эти сосуды, то жидкость частично начнет переходить и накапливаться в тканях.
Важным компонентом осмотического давления является онкотическое давление. Оно связано с наличием в плазме крови белков и, также как и осмотическое давление, регулирует объемы жидкости между сосудами и межтканевым пространством. Уровень онкотического давления крови, в целом, зависит от концентрации в плазме крови альбуминов и, в меньшей степени, глобулинов, а также остальных белковых молекул.
При снижении количества альбуминов и других белков в крови быстро начинает падать онкотическое давление, что сопровождается выходом внутрисосудистой жидкости в окружающие ткани. Так возникают гипоонкотические отеки на ногах. Как правило, такие отеки симметричны, появляются на обеих ногах, иногда охватывают вышерасположенные области (
руки, лицо, туловище). Кожа над отеками имеет бледно-розовую окраску, мягкая на ощупь, смещается.
Выделяют следующие патологии, которые вызывают снижение онкотического давления крови: - Болезни кишечника. Болезни кишечника (энтерит, болезнь Крона, кишечная лимфангиэктазия и др.) способствуют недостаточному всасыванию белков (и других питательных веществ) из пищи, которая поступает в желудочно-кишечную систему. Недостаток всасывания приводит к дефициту белков в плазме крови и, следовательно, к понижению онкотического давления.
- Нефротический синдром. Нефротический синдром – это разновидность дисфункции (нарушение функции) почек, при которой происходит чрезмерное удаление плазматических белков (белков плазмы) через почки, вызывающее, тем самым, дефицит протеинов и снижение онкотического давления в крови. Нефротический синдром часто имеет место при различных почечных заболеваниях (диабетическая нефропатия, амилоидоз почек, гломерулонефрит и др.).
- Болезни печени. Болезни печени (гепатит, цирроз и и др.) нарушают в ней процессы синтеза (образования) многих белков, поступающих постоянно в кровь и выполняющих там разнообразные функции, в том числе и поддержание нормального онкотического давления.
- Голодание. Так как человек по своей натуре является гетеротрофным организмом, то есть существом, неспособным самостоятельно синтезировать многие органические вещества (аминокислоты, углеводы и др.), то состояние его жизненно важных систем зависит от постоянного поступления этих веществ из внешней среды. Таким образом, если человек недополучает белок из внешней среды при питании, то в его крови сразу же падает концентрация протеинов и снижается онкотическое давление.
Патологии, связанные с нарушением оттока лимфатической жидкости
Лимфатическая система является одним из инструментов, посредством которого часть межтканевой жидкости удаляется из тканей. Любые расстройства в этой системе неизбежно приводят к нарушению удаления лимфы (
межтканевой жидкости, поступающей в лимфатические сосуды), ее застою в лимфатических сосудах, сбоям в дренировании тканей. Все это способствует накоплению излишней жидкости и появлению отеков в тканях.
Нарушение оттока лимфатической жидкости может возникать при следующих патологиях: - лимфангиит;
- идиопатическая слоновость;
- синдром Нонне-Милроя-Мейжа;
- филяриатозы.
Лимфангиит Лимфангиит – осложнение, развивающееся в результате воспалительных болезней кожи (
рожистое воспаление, травмы, язвы различного происхождения и др.) и характеризующееся воспалением стенок лимфатических сосудов, которое постепенно приводит к их сужению, деформации, повреждению, закупорке сгустками фибрина и к блокированию оттока лимфы через эти поврежденные сосуды.
При лимфангиите поверхностных лимфатических сосудов на коже пораженных ног появляются красноватого оттенка неровные полосы (
иногда плотные и болезненные на ощупь), имеющие сетчатую структуру и часто возвышающиеся над кожным покровом. Сама кожа вблизи этих сосудов отекает (
за счет нарушения удаления лимфы), краснеет, у нее повышается температура.
При лимфангиите глубоких лимфатических сосудов ног ход этих полос оформляется. Они направляются к региональным лимфатическим узлам, которые нередко увеличиваются в размерах и воспаляются. Кроме того при этом виде лимфангиита отечность ног становится намного значительнее. Также лимфангиит может ассоциироваться с лихорадкой, общей
слабостью,
ознобом, болями в пораженных конечностях.
Идиопатическая слоновость Идиопатическая (
или первичная) слоновость – врожденная аномалия развития, при которой наблюдается нарушение структуры коллекторов (
сборщиков) лимфатической системы, в результате чего лимфатическая жидкость, поступающая из крупных лимфатических сосудов ног, не может дальше попасть в лимфатический ствол. Это приводит к ее постепенному накоплению во всех более мелких лимфатических сосудах ног и впоследствии к задержке нормального удаления межтканевой жидкости, что и служит причиной отеков на ногах.
Отеки при идиопатической слоновости обычно возникают на обеих ногах, характеризуются асимметричностью (
то есть неравномерностью) и фазовостью развития. В начале данной патологии (
первая фаза) отеки являются тестоватыми (
наподобие теста), непостоянными и приходящими после длительной статической нагрузки. Они мягкие, кожный покров над отечной областью бледнеет, смещается, на нем остается ямка при надавливании.
Затем следует переходная фаза (
вторая фаза), при которой имеет место уплотнение отечных зон. Обычно это начинается с более низкорасположенных зон ноги – стопы, нижней трети голени. Отеки постепенно усиливаются, становятся постоянными, плотными. Кожа теряет свою эластичность, не смещается при пальпации. Ямки после пальцевого надавливания не остается.
В третьей фазе на коже пораженных ног появляются различные трофические изменения. Она становится утолщенной, шершавой, болезненной. На ней возникает
дерматит (
воспаление кожи), папилломатоз (
патологические разрастания кожи), гиперкератоз (
образование большого количества кожных чешуек), лимфорея (
истечение лимфы), кожные язвы.
Синдром Нонне-Милроя-Мейжа Синдром Нонне-Милроя-Мейжа – наследственная патология, связанная с недоразвитием (
аплазией) мелких периферических лимфатических сосудов. Дебют этой патологии часто приходится на детство или период полового созревания. Она проявляется на ногах, редко на руках и лице. Отеки на ногах возникают в области голеней или стоп, иногда встречаются на бедрах. По своему характеру они равномерные, одинаковые на обеих ногах. Их консистенция вариабельна (
от мягкой до плотной), кожный покров бледный, безболезненный.
В более поздних стадиях синдрома Нонне-Милроя-Мейжа развиваются значительные изменения в коже пораженных конечностей, проявляющиеся ее огрубеванием, атрофией, утолщением, выпадением волос, шелушением. На ней появляются язвы, эрозии, рожистое воспаление и др. Отличительным признаком данной патологии является тот факт, что отечность конечностей, появляющаяся при ней, часто сочетается с другими аномалиями роста и развития тела – инфантилизмом (
замедление нормального развития), гипогонадизмом (
недоразвитие половых желез), грудным
кифозом (
искривление грудной клетки), деформацией стоп и голеней и др.
Филяриатозы Филяриатозы – инфекционные заболевания, вызванные круглыми глистами (
нематодами) – филяриями. При некоторых филяриатозах, а точнее, при бругиозе и вухерериозе, происходит поражение лимфатической системы ног, реже рук, половых органов,
молочных желез. В результате чего возникает воспаление, деформация, расширение лимфатических сосудов, нарушение оттока лимфы по ним. Это вызывает отеки на ногах и появление вторичной слоновости.
Отеки при филяриатозах чаще двусторонние, выраженные, умеренной консистенции, кожа над ними бледная. При отсутствии адекватного противопаразитарного лечения наблюдается тенденция к усилению отеков. Отечность на ногах у пациентов с филяриатозами часто ассоциируется с повышением
температуры тела, развитием различных аллергических реакций (
крапивница, отек Квинке и др.), появлением
лимфаденита (увеличением лимфатических узлов).
Патологии, нарушающие эндокринную регуляцию
Гормоны – это вещества, образующиеся в эндокринных железах (
надпочечниках, щитовидной железе, яичниках и др.), выделяющиеся в кровь и стимулирующие определенные процессы в клетках и тканях организма. Некоторые гормоны принимают активное участие в регуляции водно-солевого, белкового обменов веществ, сосудистой проницаемости, тонуса сосудов. Поэтому нарушение выведения таких гормонов неизбежно может привести к изменениям в крови и в сосудах, что напрямую отразится на накоплении в тканях жидкости.
Нарушение эндокринной регуляции происходит при следующих патологиях: Синдром Пархона Синдром Пархона – эндокринное заболевание, вызванное повышением концентрации в крови антидиуретического гормона. В нормальных условиях этот гормон вырабатывается гипофизом мозга и секретируется в кровь, посредством которой он попадает дальше в почки и заставляет их всасывать больше жидкости из первичной мочи. Однако вода, попадающая обратно в плазму из этой мочи, является гипоосмотической, так как натрий не всасывается вместе с жидкостью.
Таким образом, повышенная секреция антидиуретического гормона приводит к увеличению задержки воды в организме и гипонатриемии (
снижению количества натрия в крови). Натрий один из компонентов плазмы крови, участвующий в поддержании ее осмотического давления и удерживающий воду в сосудистом русле. Поэтому при увеличении количества жидкости в сосудах и снижении количества натрия, вода частично начинает переходить через сосудистую стенку и накапливаться в тканях, что внешне проявляется отеками.
Отеки при синдроме Пархона возникают редко, а если и появляются, то обычно слабо выражены и непостоянны. Они часто локализуются на нижних конечностях, характеризуются симметричностью, равномерностью. При прощупывании отечные области ног мягкие, неплотные, безболезненные, кожа имеет бледный оттенок. Также при данном синдроме встречаются и другие симптомы, например,
головная боль, мышечная слабость, тошнота, рвота, снижение мочеотделения,
судороги и др.
Предменструальный синдром Предменструальный синдром (
ПМС) – сумма различных симптомов, возникающих перед тем как у женщины появится
менструация. Основной причиной развития отеков на ногах при предменструальном синдроме является недостаток
прогестерона в крови. Этот недостаток провоцирует нарушение выведения воды через почки. Из-за чего она накапливается в сосудах и частично переходит через них в окружающие ткани.
Отеки ног у женщин в предменструальном периоде временные, как правило, незначительные, безболезненные, усиливаются при долгой стоячей нагрузке. При пальпации поверхностный покров над отеками довольно мягкий, цвет кожи неизменен, трофических изменений не должно наблюдаться. Отечность ног часто сочетается с отеком грудей, лица, различными психоэмоциональными (
агрессивность, депрессия, раздражительность), желудочно-кишечными (
нарушение аппетита, тошнота, рвота), сердечными (
сердцебиение, боль в области сердца) расстройствами и др.
Гипотиреоз Появление отеков на ногах при гипотиреозе (
недостаточность работы щитовидной железы) связано с нарушением белкового и водно-солевого обменов. При этой эндокринной болезни у пациентов наблюдается снижение выработки белков и поступление их в кровь, а также повышенная задержка жидкости в организме. Эти процессы вызваны существенным понижением метаболических (
обменных) реакций в организме из-за отсутствия должной концентрации тиреоидных гормонов (
гормонов щитовидной железы – тироксина и трийодтиронина), оказывающих на них стимулирующее воздействие. Сниженное количество белков, а также избыточное количество жидкости в кровеносных сосудах постепенно ведет к развитию гипоонкотических отеков ног, рук, лица, реже туловища.
Низкий уровень основных метаболических реакций вызывает снижение умственной и физической активности, приводит к
хронической усталости, депрессии. У пациентов с гипотиреозом также встречаются мышечная слабость, бледная, сухая кожа,
аменорея (
отсутствие менструации), нарушается аппетит, возникает тошнота, рвота, артериальная гипотензия (
снижение артериального давления),
брадикардия (
снижение частоты сердечных сокращений).
Патологии, при которых воспаляются ноги
Под влиянием различных факторов (
микробиологических, травматических и др.) может нарушаться целостность тканей и возникать их воспаление. В зоне воспаления всегда расширяются сосуды, повышается их проницаемость, увеличивается кровоснабжение тканей. Эти процессы способствуют накоплению жидкости и развитию отеков.
Ноги могут воспаляться и отекать в следующих случаях: - рожа;
- миозит;
- травматическое повреждение ног;
- артрит;
- флегмона.
Рожа Рожа – воспалительное инфекционное заболевание кожи, имеющее место при ее заражении
стрептококками (
бета-гемолитическая группа). Появление рожи (
рожистого воспаления) на коже нижних конечностей связывают с недостаточным оттоком венозной крови (
варикозная болезнь, тромбофлебит и др.), нарушением лимфооттока (
первичная, вторичная слоновость и др.), а также травмами (
ушибы, ожоги, царапины, раны и др.) ее поверхностных слоев. Существуют данные о возможности заноса бета-гемолитических стрептококков из других источников
инфекции, а также о генетической предрасположенности к этой патологии.
Отеки на ногах при роже являются местными (
имеется пограничная зона между пораженной и здоровой кожей), невыраженными, могут развиваться как на одной, так и на обеих конечностях, часто сопровождаются болезненностью, покраснением кожного покрова, появлением на ней язв, эрозий, прозрачных пузырей, заполненных жидкостью.
Миозит Миозит – это воспаление мышц, возникающее в результате их повреждения различными факторами. Причинами миозитов ног могут быть микроорганизмы, травматизм, интоксикации, физические мышечные перегрузки и др. В зависимости от причины отеки на ногах могут появляться на одной или обеих ногах.
Отечность при миозитах слабо выражена, является неравномерной, ограниченной (
то есть поражается, в основном, одна мышца или та или иная мышечная группа ног) и практически никогда не охватывает всю ногу. Отеки на ногах часто сопровождаются выраженной болезненностью пораженных мышц (
как при мышечных движениях, так и при их пальпации), нарушением их функций (
пациент затрудняется осуществить те или иные движения в ноге), гиперемией (
покраснением) кожного покрова.
Травматическое повреждение ног Отеки на ногах часто встречаются при различных открытых и закрытых переломах костей голени, стопы, бедра, при
вывихах,
разрывах мышц, сухожилий и др. Отечность, как правило, вызвана воспалительными процессами, происходящими в тканях, которые подверглись патологическим изменениям при травме, а также повреждением нервов и сосудов этих тканей.
Отеки на ногах после травм нередко ассоциируются с болевым синдромом, покраснением и нарушением целостности кожного покрова, деформацией, нарушением функции пораженной конечности, появлением кровотечений и др.
Артрит Отеки на ногах довольно часто можно встретить в области их суставов – голеностопных, коленных, плюснефаланговых и др. Такая отечность обычно связана с их воспалением (
артритом). Отеки ног при артритах характеризуются ограниченностью (
то есть отекает сам сустав и близко прилежащие к нему ткани) развития, различной выраженностью, временем появления и длительностью присутствия и, как правило, зависят от этиологии самого артрита (
например, инфекционный, аутоиммунный артрит). Отечность при пальпации суставов плотная, кожа гиперемирована (
красного цвета), наблюдается ограничение подвижности пораженного сустава, появление болевого синдрома.
Флегмона Флегмона представляет собой разлитое гнойное поражение подкожного жирового слоя. Эта патология развивается благодаря проникновению гноеродных болезнетворных
бактерий (
стрептококков, стафилококков, кишечной палочки, клостридий и др.) с поверхности кожи в более низко расположенные ее слои после различных открытых травм нижних конечностей. Иногда возможен занос этих микробов в подкожно-жировую клетчатку с током крови из других инфекционных очагов, находящихся на некотором удалении (
гнойные заболевания почек, печени и др.), от появившейся флегмоны.
Обычно флегмона развивается только на одной из ног, очень редко она может возникать на обеих конечностях сразу. Отечность ноги при флегмоне, как правило, локальная (
отек охватывает часть ноги), неограниченная (
не отделена от здоровой кожи, а плавно сливается с ней). Кожный покров сильно гиперемирован (
красного цвета) и имеет желтый оттенок из-за скопления под ним большого количества гноя. При пальпации отек плотный, присутствует выраженный болевой синдром. При флегмоне температура тела часто поднимается до 39 – 41 градусов, возникает озноб. Иногда может происходить прорыв и истечение гноя из-под кожи.
Патологии, вызванные другими причинами
Отеки на ногах могут появляться по причинам, не являющихся следствием патологий сосудов, воспалительных заболеваний ног, нарушений онкотического давления и других вышеперечисленных болезней. Например, они могут быть вызваны приемом лекарств, принимаемых при лечении разнообразных патологий. У некоторых лиц отеки на ногах связаны с продолжительным вертикальным положением тела (
ортостатические отеки) в течение суток. Также отечность на ногах может наблюдаться у пациентов, страдающих ожирением (
жировые отеки).
Основными причинами появления отеков этой группы (
патологии, вызванные другими причинами) являются индивидуальные генетические особенности развития пациентов, которые определяют строение тканей их нижних конечностей (
в случае с ортостатическими и жировыми отеками), а также чувствительность человека к конкретным препаратам (
в случае с лекарственными отеками).
Выделяют следующие дополнительные виды отеков ног: - ортостатические отеки;
- лекарственные отеки;
- жировые отеки.
Ортостатические отеки Ортостатические отеки – это отеки нижних конечностей (
чаще голеней и стоп), возникающие в конце дня после продолжительной статической нагрузки. Эти отеки часто можно встретить у кассиров, продавцов, медработников и у представителей других видов профессий, деятельность которых, по большей части, связана с длительной стоячей работой. Появление ортостатических отеков обусловлено преимущественно генетическими факторами, которые влияют на особенности артериального кровоснабжения тканей ног, венозного и лимфатического оттока, проницаемости сосудистых стенок.
С другой стороны длительное нахождение тела в вертикальном положении служит своеобразным триггером (
активатором), запускающим развитие этих отеков, так как в такой рабочей позиции в сосудах, в силу закона тяжести, накапливаются различные осмотические вещества (
например, натрий), а также повышается капиллярное и венозное давление. Эти процессы способствуют выходу жидкости из сосудов и появлению отеков на ногах.
Ортостатические отеки обычно двусторонние (
появляются на стопах и голенях обеих ног), равномерные, кожный покров бледного, слабо-розового цвета. При ощупывании отечные области умеренно плотные, безболезненные, чувствительность кожи сохранена.
Лекарственные отеки Употребление некоторых лекарственных препаратов может вызвать отеки на ногах. Часто это является побочным действием лекарственного вещества на почки, сердечно-сосудистую систему, печень. Для того чтобы предотвратить появление таких отеков, перед применением каждого препарата, следует внимательно читать его возможные побочные эффекты.
Примеры препаратов, которые способны вызвать отеки на ногах
| Фармакологическая группа препарата | Название препарата |
| Нестероидные противовоспалительные средства | Ибупрофен |
| Бутадион |
| Напроксен |
| Сосудорасширяющие средства | Клофелин |
| Октадин |
| Метилдопа |
| Миноксидил |
| Блокаторы кальциевых каналов | Верапамил |
| Дилтиазем |
| Ингибиторы моноаминоксидазы (антидепрессанты) | Ниаламид |
| Фенелзин |
| Транилципромин |
| Гормоны | Прогестерон |
| Тестостерон |
| Эстрогены |
Жировые отеки Жировые отеки (
или липедема) встречаются преимущественно у женщин, страдающих ожирением. Такие отеки связаны с анормальным разрастанием подкожного жира на ногах. Жировые отеки можно обнаружить на обеих ногах одновременно, они равномерны, умеренно выражены, охватывают голени, на стопы переходят редко (
в связи с отсутствием развитого подкожно-жирового слоя). При пальпации кожа болезненна, имеет нормальный цвет. Трофические изменения (
язвы, облысение, гиперкератоз) на кожном покрове отсутствуют. Развитию данной патологии способствуют генетическая предрасположенность, тропический климат и долгое пребывание на ногах в течение дня.
Подпишитесь на Здоровьесберегающий видеоканал


Причины отеков ног при беременности
![]()
В нормальных условиях сама беременность не может быть причиной отеков на ногах. Однако при ней в организме беременной женщины возникают определенные физиологические изменения (
например, увеличение объема крови, увеличение венозного давления и др.), адаптирующие ее к временному и оптимальному «сожительству» с плодом. В некоторых случаях, по разным и независящим от беременной причинам (
чаще всего генетических), может произойти декомпенсация (
то есть выход за рамки физиологических параметров) таких адаптационных реакций, что и вызовет отеки на ногах.
Существуют следующие основные причины, способствующие появлению отеков на ногах при беременности: - физиологические изменения;
- экстрагенитальные патологии;
- гестоз.
Физиологические изменения
Во время беременности в организме женщин происходят значительные изменения во всех тканях и органах. Они возникают в результате различных компенсаторных реакций, обеспечивающих интенсивный рост
матки и развитие плода. У беременных женщин повышается часто сердечных сокращений, увеличивается сердечный выброс, снижается количество эритроцитов,
гемоглобина, повышается частота дыхания. Однако развитию отеков на ногах при беременности способствуют гиперволемическая аутогемодилюция, повышение венозного давления и нарушение коллоидно-осмотического состояния крови.
Гиперволемическая аутогемодилюция обозначает значительное повышение объема плазмы (
гиперволемическая), которая разбавляет форменные элементы крови (
аутогемодилюция). Простыми словами гиперволемическая аутогемодилюция – это увеличение объема циркулирующей крови (
ОЦК) за счет плазмы. Повышение ОЦК, в основном, происходит благодаря расширению сосудов (
влияние эстрогенов, прогестерона и др.), увеличению задержки жидкости в организме беременной женщины.
Гиперволемическая аутогемодилюция позволяет поддерживать в течение всего срока беременности нормальное кровенаполнение и снабжение кислородом органов матери и плода (
через плаценту). Кроме того она страхует беременных женщин при кровопотерях, при которых у них (
беременных женщин) не происходит существенное снижение артериального давления и развитие гиповолемического сосудистого шока (
недостаточность кровоснабжения тканей, развивающаяся при снижении объема крови).
Показатели объема циркулирующей крови у беременных и небеременных женщин
| Группа пациенток | Общий объем циркулирующей крови (ОЦК), мл/кг | Объем плазмы, мл/кг | Глобулярный объем (форменные элементы крови), мл/кг |
| Здоровые небеременные женщины | 66,16±3,31 | 41,69±2,62 | 24,47±2,7 |
| Здоровые женщины на 3 триместре беременности | 82,19±2,14 | 52,89±1,34 | 30,09±0,72 |
Повышение общего объема плазмы в сосудах начинает происходить с 10 – 11 недели беременности и заканчивается в предродовом периоде. К тому времени он становится равным 3700 – 4000 мл, то есть увеличивается на 40 – 50% по сравнению с количеством плазмы крови у здоровой небеременной женщины.
У женщин во время беременности наблюдается увеличение венозного давления и, в особенности, в областях нижних конечностей. Причем это происходит не только потому что вырастает общий объем циркулирующий крови, но и из-за того что по мере своего роста матка (
с находящимся в ней плодом) все сильнее и сильнее сдавливает нижнюю полую вену (
т.е. возникает синдром нижней полой вены).
Увеличение венозного давления способствует застою венозной крови в ногах, варикозному расширению поверхностно расположенных сосудов. Поэтому очень часто говорят, что беременность - это фактор риска, который способствует развитию варикозной болезни ног.
Причиной отечности ног при беременности может быть также постепенно нарастающие нарушения в коллоидно-осмотическом состоянии крови. Это состояние представляет собой совокупность биохимических веществ (
белков, глюкозы, натрия, мочевины и др.), находящихся в плазме, поддерживающих онкотическое и осмотическое давление крови и, тем самым, способствующих удержанию воды в сосудах.
С каждым триместром беременности у женщин имеет место постепенное снижение этих субстанций (
веществ), в большей степени, из-за повышенного выделения их почками, увеличения общего объема плазмы и действия некоторых гормонов (
например, антидиуретического). Поэтому в коллоидно-осмотическом состоянии крови возникает дисбаланс в виде уменьшения осмолярности (
снижение концентрации растворенных осмотически активных веществ) и понижения онкотического давления, в результате чего плазма крови теряется способность задерживать воду в сосудистом русле, что внешне иногда проявляется развитием отеков на нижних конечностях.
Примеры показателей коллоидно-осмотического состояния крови у беременных и небеременных женщин
| Показатель | Контингент женщин |
| Небеременные женщины | Беременные женщины |
| Первый триместр беременности | Второй триместр беременности | Третий триместр беременности |
| Осмолярность, мосм/кг | 291 | 285 | 283 | 279 |
| Натрий, ммоль/л | 142 | 139 | 137 | 134 |
| Хлор, ммоль/л | 107 | 102 | 98 | 99 |
| Глюкоза, ммоль/л | 4,5 | 4,2 | 3,9 | 3,8 |
| Мочевина, ммоль/л | 4,5 | 4,5 | 4,3 | 4,0 |
| Коллоидно-онкотическое давление, мм рт. ст. | 29,8 | 27,6 | 25,3 | 24,1 |
| Общий белок, г/л | 71 | 66 | 64 | 62 |
| Альбумин, г/л | 34 | 32 | 28 | 25,6 |
При беременности возникают определенные изменения в деятельности почек и печени. В почках происходит увеличение их кровоснабжения, скорости кровотока, повышается уровень клубочковой фильтрации, а вместе с ним и осмотический клиренс - скорость удаления осмотически активных веществ (
натрий, мочевина, глюкоза и др.) из плазмы (
что является одной из причин снижения осмотического давления крови у беременных). У одной четверти беременных может встречаться ортостатическая протеинурия (
выделение белка с мочой), развивающаяся вследствие механической компрессии почечных вен увеличивающейся в размерах маткой. Количество выделяемой ежедневно почками мочи снижается.
Несмотря на увеличение общего объема циркулирующей крови, сердечного выброса и частоты сердечных сокращений, возникающих при беременности, артериальная перфузия (
кровообеспечение) печени снижается, в среднем, на 10 – 20% от нормальных значений. Что отражается на снижении образования в ней альбуминов – белков плазмы крови, участвующих в удержании жидкости в сосудах и препятствующих ее проникновению в ткани.
Экстрагенитальные патологии
Экстрагенитальные патологии – это различные заболевания, возникающие в ходе или до беременности и не связанные напрямую с ней (
то есть беременность не является их основной причиной). К ним также не относят болезни половых органов беременных женщин. Экстрагенитальная патология может иметься у беременных как до беременности, такое, например, бывает при пороках сердца, артериальной гипертензии,
атеросклерозе и др. Иногда данная патология встречается во время беременности, когда имеются благоприятные условия для развития инфекционных заболеваний (
пиелонефрит, гепатит и др.).
Экстрагенитальная патология при беременности может служить либо самостоятельной причиной отеков на ногах, либо же быть неблагоприятным фоном, который нарушает происходящие компенсаторные реакции (
физиологические изменения) в организме беременной. Например, наличие порока сердца у беременной является причиной сердечной недостаточности. Поэтому из-за адаптационных гемодинамических изменений упомянутых выше (
повышение объема крови, расширение сосудов и др.) сердечная мышца оказывается не в силах перекачивать постепенно повышающийся объем жидкости, что вызывает декомпенсацию (
в сердечно-сосудистой системе беременной) и приводит к застою венозной крови, появлению отеков.
Проблема в том, что отеки на ногах, встречающиеся так часто при экстрагенитальной патологии (
гломерулонефрите, пиелонефрите, сердечной недостаточности), нередко принимают за отечный синдром, который возникает из-за физиологических изменений, происходящих при беременности. Этому способствуют различные факторы, основную роль среди которых играет недостаточное и неполноценное обследование беременных женщин.
Гестоз
Гестоз – патологическое состояние, встречающееся только при беременности и внешне проявляющееся появлением периферических отеков, судорог, а внутренне - повышением артериального давления, протеинурией (
потеря белка с мочой).
Главенствующую роль в развитии отеков на ногах при гестозе у беременных женщин играет патологическая гиперсекреция (
повышенное образование) различных гормонов (
адреналина, альдостерона, ангиотензина, ренина и др.) провоцирующих вазоконстрикцию (
сосудистый спазм), усиливающих накопление жидкости и солей в организме и, тем самым, повышающих артериальное давление. Артериальная гипертензия вместе с отсутствием достаточного уровня онкотического давления (
снижается из-за потери белка с мочой), а также нарушением проницаемости сосудов приводят к чрезмерному пропотеванию (
выходу) плазмы в ткани, поэтому и развиваются периферические отеки на ногах.
При гестозе периферические отеки, в первую очередь, появляются на ногах, иногда их можно наблюдать на верхних конечностях, лице, очень редко на туловище. Отечность на ногах бывает различной степени, обычно она мягкая, смещаемая, безболезненная при пальпации, локализуется на стопах и голенях. Кожа над отеками не меняет цвета, изредка бывает бледнее, чем другие участки тела. Ее эпидермис (
поверхностный слой кожи) интактен (
без повреждений).
Причины отеков ног после родов
![]()
Отеки ног после
родов, в первую очередь, связаны с ликвидацией последствий физиологических изменений, происходящих в организме женщины в течение всего периода беременности. Избавление от всей жидкости, в сосудистом русле, не может быть осуществимо в очень короткие сроки. Поэтому в ходе перестройки гемодинамики, вызванной постепенным снижением общего объема циркулирующей крови, а также исчезновением плацентарного кровообращения, часть жидкости на некоторое время задерживается в тканях, что, тем самым, и служит причиной отеков.
Во-вторых, довольно часто у женщин во время физиологических родов происходит механическое повреждение шейки мочевого пузыря и уретры, а после рождения ребенка нарушается нервный тонус мышечных оболочек мочеточников и мочевого пузыря. Все это вызывает задержку мочеиспускания и, таким образом, нормального выведения излишней жидкости из тканей.
В-третьих, причиной отеков ног после родов может быть как наличие экстрагенитальной патологии (
пороки сердца, почек и др.), так и различные осложнения, которые она может вызывать (
почечная недостаточность, печеночная недостаточность и др.).
Методы лечения отеков ног
![]()
Методы лечения отеков ног делятся на консервативные и хирургические. Из консервативных методов стоит выделить медикаментозное, компрессионное лечение и физиотерапию. Эти методы являются неинвазивными (
нетравматичными) и применяются для устранения большинства причин отеков. Хирургические методы обычно используются только в тех клинических ситуациях, когда консервативные методы являются недостаточно эффективными либо совсем бесполезными.
Существуют следующие методы лечения отеков ног: - медикаментозное лечение;
- физиотерапия;
- компрессионное лечение (компрессионный трикотаж и бинтование ног эластичным бинтом);
- хирургическое лечение.
Медикаментозное лечение
Медикаментозное лечение является одним из основных способов избавления от отеков на ногах. Все препараты, использующиеся при лечении причин этих отеков, условно можно разделить на три основные группы. В первую группу входят те медицинские препараты, которые направлены на устранение самой причины отеков. В нее включают
антибиотики, противопаразитарные,
противовирусные средства, антисептики.
Во вторую группу входят лекарственные препараты, влияющие на патогенетический механизм развития отеков (
тромбозы, воспаление, сердечная, гормональная недостаточность, расширение венозных стенок). К ней можно отнести противовоспалительные средства, антикоагулянты, фибринолитики, сердечные гликозиды, ингибиторы АПФ (
ангиотензинпревращающего фермента), гормоны, блокаторы рецепторов вазопрессина, склерозирующие средства.
К третьей группе можно отнести дополнительные, симптоматические лекарства, которые не оказывают прямого лечебного эффекта (
мочегонные, антидиарейные, ферментные препараты, ангиопротекторы, гепатопротекторы, дезинтоксикационные средства).
Группы препаратов, используемых для лечения отеков ног
| Группа препаратов | Для чего применяются препараты этой группы? | При каких причинах отеков используется данная группа препаратов? |
| Антибиотики | Назначаются для устранения патогенной микрофлоры, вызывающей повреждение и воспаление тканей. | - болезни кишечника;
- нефротический синдром;
- болезни печени;
- лимфангиит;
- рожа;
- миозит;
- травматическое повреждение ног;
- артрит;
- флегмона.
|
| Антисептики | Часто применяются в паре с антибиотиками, для устранения болезнетворных бактерий. | - рожа;
- травматическое повреждение ног;
- флегмона.
|
| Противопаразитарные средства | Их назначают для уничтожения глистов. | - болезни кишечника;
- болезни печени;
- филяриатозы.
|
| Противовоспалительные средства | Эти средства применяют для снижения воспалительных процессов в тканях, болевых ощущений, отечности. | - болезни кишечника;
- нефротический синдром;
- болезни печени;
- лимфангиит;
- идиопатическая слоновость;
- синдром Нонне-Милроя-Мейжа;
- предменструальный синдром;
- рожа;
- миозит;
- травматическое повреждение ног;
- артрит;
- флегмона;
- варикозная болезнь;
- тромбофлебит вен ног;
- жировые отеки.
|
| Антикоагулянты | Применяют для снижения свертываемости крови. | - хроническая сердечная недостаточность;
- варикозная болезнь;
- тромбофлебит вен ног;
- синдром Клиппеля-Треноне;
- закупорка подвздошной вены;
- синдром нижней полой вены.
|
| Фибринолитики | Используют для разрушения тромбов, при тромбозах сосудов. | - варикозная болезнь;
- тромбофлебит вен ног;
- синдром Клиппеля-Треноне;
- закупорка подвздошной вены;
- синдром нижней полой вены.
|
| Диуретики (мочегонные) | Эти средства ускоряют выведение жидкости из организма через почки. | - синдром Пархона;
- гестоз;
- хроническая сердечная недостаточность;
- болезни кишечника;
- нефротический синдром;
- болезни печени;
- голодание;
- идиопатическая слоновость;
- синдром Нонне-Милроя-Мейжа;
- ортостатические отеки;
- лекарственные отеки.
|
| Сердечные гликозиды | Применяют для стимуляции и улучшения работы сердечной мышцы. | - хроническая сердечная недостаточность.
|
Ингибиторы АПФ
(ангиотензинпревращающего фермента) | Используют для снижения артериального давления. | - гестоз;
- хроническая сердечная недостаточность;
- нефротический синдром.
|
| Ангиопротекторы | Данные препараты назначают для повышения резистентности (устойчивости) сосудистых стенок к различным повреждениям. | - варикозная болезнь;
- тромбофлебит вен ног;
- синдром Клиппеля-Треноне;
- идиопатическая слоновость;
- синдром Нонне-Милроя-Мейжа;
- ортостатические отеки.
|
| Гормоны | Используются в качестве заместительной терапии. | - гипотиреоз;
- нефротический синдром (вызванный диабетом).
|
| Противовирусные средства | Применяются для уничтожения вирусов. | |
| Гепатопротекторы | Назначаются, для того чтобы укрепить клеточную стенку гепатоцитов (клеток печени). | |
| Антидиарейные средства | Применяют для снятия диареи (поноса). | |
| Дезинтоксикационные средства | Эти средства назначают для выведения токсинов из тканей организма. | - болезни кишечника;
- болезни печени;
- лекарственные отеки;
- флегмона;
- травматическое повреждение ног.
|
Блокаторы рецепторов вазопрессина
(антидиуретического гормона) | Используются для блокирования действия антидиуретического гормона на почки (способствует сохранению жидкости в организме). | |
| Ферментные препараты | Улучшают пищеварение, способствуют повышенному всасыванию белков из кишечника. | |
| Склерозирующие средства | Эти средства применяются для искусственного заращения просвета патологически расширенных вен. | |
Физиотерапия
Физиотерапия – это область медицины, которая использует различные физические факторы (
электромагнитные волны, атмосферное давление, свет, тепло и др.) с лечебно-профилактической целью. Физиотерапевтические методы лечения нашли довольно широкое применение в лечении причин, провоцирующих отечный синдром на ногах.
В лечении отеков ног применяются следующие основные группы физиотерапевтических методов: - противовоспалительные методы;
- лимфодренирующие методы;
- венотонизирующие методы;
- гипокоагулирующие методы;
- антиишемические методы;
- иммуностимулирующие методы;
- тиреостимулирующие методы;
- гормонокорригирующие методы;
- бактерицидные методы;
- фибромодулирующие методы.
Противовоспалительные методы Эти методы используются в лечении воспалительных патологий, таких как тромбофлебит, гепатит (
воспаление печени), артрит, рожа, флегмона, миозит, травматические повреждения ног (
переломы, вывихи и др.). Примерами противовоспалительных физиотерапевтических методов являются
УВЧ-терапия (
ультравысокочастотная терапия),
электрофорез противовоспалительных препаратов, инфракрасная лазеротерапия, СУФ-облучение (
средневолновое ультрафиолетовое облучение).
Лимфодренирующие методы Лимфодренирующие методы (
низкочастотная магнитотерапия, лечебный массаж, электрофорез протеолитических ферментов) стимулируют лимфоотток (
отток лимфы), улучшают проходимость лимфатических сосудов, увеличивают скорость удаления лимфатической жидкости из тканей. Наиболее часто их используют при лечении варикозной болезни, элефантиазиса (
слоновости).
Венотонизирующие методы Венотонизирующие методы (
электрофорез венотоников, сегментарная баротерапия) направлены на улучшение венозного кровоснабжения, они повышают тонус и резистентность (
устойчивость) венозных сосудов. Их применяют при тромбофлебите и варикозной болезни ног.
Гипокоагулирующие методы Данные методы часто применяют для лечения и профилактики тромбозов нижних конечностей, встречающихся при тромбофлебитах, варикозной болезни, хронической сердечной недостаточности. Основными гипокоагулирующими методами, которые используются при лечении отеков ног, являются магнитотерапия, электрофорез с дезагрегантами, антикоагулянтами, фибринолитиками.
Антиишемические методы Антиишемические методы (
озоновые ванны, оксигенотерапия, нормобарическая гипооксигенация) назначают, для того чтобы улучшить оксигенацию (
снабжение кислородом) различных тканей. Они активно применяются в лечении хронической сердечной недостаточности, болезней печени, флегмоне ноги.
Иммуностимулирующие методы Иммуностимулирующие методы ускоряют иммунные реакции, рост и развитие иммунокомпетентных клеток, повышают
иммунитет. Примерами таких методов являются высокочастотная магнитотерапия тимуса, электрофорез иммуномодуляторов, СМВ-терапия (
сантиметроволновая терапия). При помощи иммуностимулирующих физиотерапевтических методов часто лечат болезни печени, кишечника, рожистое воспаление, флегмону, травматические повреждения ног.
Тиреостимулирующие методы Тиреостимулирующие методы назначаются при гипотиреозе для повышения выработки щитовидной железой тиреоидных гормонов. С этой целью используют низкоинтенсивную СМВ-терапию (
сантиметроволновая терапия), йодобромные ванны.
Гормонокорригирующие методы При гипотиреозе также назначают радоновые ванны, трансцеребральную низкочастотную электротерапию, транскраниальную электроанальгезию – методы регулирующие выведение гормонов (
гормонокорригирующие методы) из щитовидной железы.
Бактерицидные методы Для лечения бактериальных воспалительных болезней кожи (
рожистого воспаления, флегмона) ног часто применяют электрофорез антибактериальных препаратов.
Компрессионное лечение
Компрессионное лечение – разновидность консервативного (
физиотерапевтического) лечения, основанного на перевязке различными эластичными материалами нижних конечностей. Оно часто используется в лечении патологий вен (
варикозная болезнь, тромбофлебит, синдром Клиппеля-Треноне) и лимфатических сосудов (
идиопатическая слоновость, синдром Нонне-Милроя-Мейжа, филяриатозы), вызывающих отеки на ногах. Кроме того такое лечение может быть применено при гипоонкотических отеках (
отеки, связанные со снижением белка в крови) нижних конечностей (
при нефротическом синдроме, заболеваниях кишечника, печени, голодании), а также отеках, вызванных хронической сердечной недостаточностью.
Существуют два вида компрессионного лечения – компрессионный трикотаж (
эластичные чулки, колготки) и бинтование ног эластичным бинтом. По механизму своего действия они одинаковы и заключаются в том, что эластичный материал, из которых эти изделия сделаны, при наматывании его по поверхности ноги создает равномерное внешнее давление на ткани и сосуды ног. Такое давление приводит к сужению вен, лимфатических сосудов, выталкивает в них (
в вены и в лимфатические сосуды) межтканевую жидкость и создает дополнительное сопротивление, не позволяющее воде перейти обратно в ткани из сосудистого русла.
Компрессионное лечение является одним из безвредных, экономичных, эффективных методов, позволяющих успешно бороться с отечностью на ногах. Существенным недостатком этого метода лечения является тот факт, что оно не может излечить полностью пациента от отеков на ногах и служит вспомогательным инструментом, используемым при медикаментозном и хирургическом лечении.
Хирургическое лечение
Хирургическое лечение причин отеков ног иногда может быть просто необходимым тем пациентам, которым консервативные методы лечения (
медикаментозное лечение, диеты, физиопроцедуры, компрессионное бинтование) не приносят никакого облегчения.
Хирургическое лечение чаще всего применяется при следующих патологиях: - Хроническая сердечная недостаточность. Лечение этой патологии в тяжелых ее клинических случаях предполагает установление в сердечной мышце кардиостимуляторов, проведение ангиопластики (замещение искусственными сосудами) коронарных сосудов. Существуют также крайняя мера – трансплантация (пересадка) сердца.
- Варикозная болезнь. Для лечения варикозной болезни, в большинстве случаев, применяют флебэктомию и стволовую флебосклерооблитерацию. Первая представляет собой хирургическое удаление расширенных поверхностных вен ноги. Вторая заключается во введении (через шприц) в расширенные венозные сосуды склерозантов (лекарственные препараты), которые вызывают сращение и закрытие их (вен) просвета.
- Тромбозы вен нижних конечностей. Хирургические методы лечения тромбозов вен ног (тромбофлебит, тромбоз поверхностных вен ног) и малого таза (закупорка тромбом подвздошной вены, нижней полой вены) достаточно разнообразны. Они включают тромбэктомию (удаление тромба), установку кава-фильтра (сетчатый фильтр, препятствующий попаданию тромбов в другие органы), пликацию (перевязку) вены, регионарную тромболитическую терапию (введение средств, разрушающих тромбы, локально в тромбированную вену через катетер) и др.
- Болезни печени. Хирургическое лечение чаще требуется при удалении опухолей, кист из печени. При абсцессах (гнойная полость) печени проводят аспирацию гноя при помощи специальной иглы. В крайних случая осуществляют пересадку печени.
- Травматическое повреждение ног. Оперативное вмешательство часто применяется при переломах, ранениях ног с целью реконструкции (восстановления) нарушенных анатомических структур (костей, сосудов, нервов).
- Артрит. Наиболее частыми хирургическими операциями при артритах (воспаление суставов) является пункция сустава (для высасывания жидкости из сустава) и артропластика (установление протеза).
- Флегмона. Хирургическое лечение при флегмоне состоит в разрезании поверхностных слоев кожи, удалении гноя из-под кожного покрова и очищении от микробов того места, где находились гнойные массы.
Также стоит отметить, что в наши дни лечение только хирургическими методами без применения остальных способов лечения (
тугого бинтования конечности, использования медикаментов и др.) практически не осуществляется, то есть лечение причин отеков на ногах, по большей части, производиться комбинированными лечебными методами.
Например, при лечении флегмоны ноги к хирургическому лечению добавляют медикаментозное (
антибиотики, антисептики и др.); при лечении варикозной болезни помимо удаления варикозных вен, назначают ношение компрессионных колготок и применение различных лекарственных препаратов (
ангиопротекторы, противовоспалительные средства и др.).
![]()
В каких случаях сильно отекают ноги?
![]()
Сильные отеки на ногах обычно появляются в результате нарушения оттока межтканевой жидкости из тканей нижних конечностей. Такое часто можно встретить при патологиях венозной и лимфатической систем. Иногда это встречается при сердечной недостаточности, интоксикациях, нарушении функции почек.
Ноги могут сильно отекать в следующих случаях: - болезни лимфатических сосудов ног;
- венозная недостаточность нижних конечностей;
- нефротический синдром;
- артриты суставов ног;
- интоксикации.
Болезни лимфатических сосудов ног Болезни лимфатических сосудов (
идиопатическая слоновость, синдром Нонне-Милроя-Мейжа, филяриатозы) ног могут способствовать нарушению удаления части межтканевой жидкости из тканей через лимфатическую систему, из-за чего эта она будет аккумулироваться (
накапливаться) в них и приведет к развитию значительных отеков.
Венозная недостаточность нижних конечностей Как известно, венозная система является продолжением артериальных сосудов. По ней кровь доставляется от периферии (
от ног, рук, органов и др.) к сердцу. Существуют патологии (
тромбофлебит вен ног, закупорка подвздошной вены, синдром нижней полой вены, сердечная недостаточность и др.), при которых может возникать венозная недостаточность. Ее появление проявляется в застое венозной крови в нижних конечностях. Объемы этой крови постоянно нарастают из-за притока новой артериальной крови, а также нарушения удаления части межтканевой жидкости, которая должна выводиться с током венозной крови. Застойные явления в венозной системе и блокирование удаления воды из тканей являются главными причинами сильных отеков ног.
Нефротический синдром Нефротический синдром – это патологический синдром, при котором наблюдается чрезмерное удаление белковых молекул из организма через почки. Это удаление вызывает снижение способности сосудов удерживать в них самих воду, поэтому она активно выходит из них в ткани и накапливается там. Причинами нефротического синдрома могут быть различные болезни почек – гломерулонефрит, пиелонефрит, амилоидоз и др.
Артриты суставов ног Ноги могут сильно отекать и в области суставов. Причиной этому служат артриты – воспалительные болезни, возникающие в ответ на повреждение различных структурных компонентов суставов ног (
коленных, голеностопных и др.). Причинами артритов могут быть инфекция, травмы, опухоли, аутоиммунные процессы,
аллергия и другие факторы.
Интоксикации Интоксикации различными токсичными веществами (
пестицидами, лекарствами, тяжелыми металлами, радиоактивными веществами и др.) в процессе работы, отдыха, лечения могут вызывать повреждения сосудов, органов (
сердце, почки, печень, мозг), регулирующих кровоснабжение, состав крови.
Какие мочегонные средства чаще применяются при отеке ног?
![]()
Мочегонные средства (
диуретики) применяются в медицине, для того чтобы вывести из тканей организма дополнительную жидкость и, таким образом, снизить выраженность отечного синдрома на ногах. Механизм лечебного действия этих медикаментозных средств связан с их воздействием на почечную ткань. Попадая в почку через кровь, мочегонные средства стимулируют образование и выведение большого количества мочи из организма.
Мочегонные средства чаще всего назначаются при следующих патологиях, вызывающих отеки на ногах: - нефротический синдром;
- синдром Пархона;
- гестоз;
- идиопатическая слоновость;
- ортостатические отеки;
- болезни кишечника;
- лекарственные отеки;
- хроническая сердечная недостаточность;
- болезни печени;
- синдром Нонне-Милроя-Мейжа.
Следует помнить, что диуретики (
мочегонные средства) не предназначены для лечения самих причин отеков, а являются симптоматическим лекарством, которое лишь снижает степень выраженности отечности на ногах. То есть употребление мочегонных средств даст пациенту только временный эффект в виде уменьшения или исчезновения отеков, однако через некоторое время, при отсутствии этиотропного (
т.е. направленного на саму причину) лечения (
или при не применении новой дозы диуретиков), они возникнут снова.
Также следует знать, что у диуретиков существуют противопоказания к их применению, поэтому не стоит пренебрегать возможностью обратиться за помощью к врачу и самостоятельно заниматься лечением отеков на ногах.
Основные группы мочегонных средств, используемых для снятия отеков нижних конечностей
Группа мочегонных средств
(диуретиков) | Механизм фармакологического действия данной группы | Название препарата | Как употреблять? |
| Антагонисты альдостерона | Блокируют связывание альдостерона (который является гормоном и способствует задержке воды в организме) с эпителием почечных канальцем и, тем самым, позволяют почкам выводить лишнюю жидкость из организма. | Спиронолактон | По 25 – 200 мг в день. Максимальная суточная доза равна 400 мг в сутки. Для детей суточная доза рассчитывается в зависимости от массы тела (3 мг/кг). |
| Осмотические диуретики | Повышают осмотическое давление в почечных канальцах и уменьшают обратную реабсорбцию (всасывание) воды, ионов натрия. | Маннит | Суточную дозу для взрослых рассчитывают исходя из массы тела. На каждый килограмм веса должно приходиться 0,5 – 1,5 г препарата. Максимальная суточная доза не должна быть больше 140 – 180 граммов. |
| Диуретики, изменяющие функцию эпителия почечных канальцев | Нарушают всасывание молекул хлора, натрия и воды из полостей почечных канальцев. | Фуросемид | Препарат, в основном, используют по 20 – 40 мг несколько раз в день. Максимально возможная суточная доза у взрослых равна 600 мг/сутки. Для детей она равна 6 мг на 1 кг массы тела. |
| Клопамид | Взрослым пациентам по 20 – 40 миллиграмм один раз сутки. |
| Этакриновая кислота | Рекомендуемая доза для взрослых составляет 0,05 – 0,2 грамма в сутки. |
| Гидрохлоротиазид | Взрослым по 25 – 200 мг в день. Детям с 3 до 12 лет можно употреблять не более 100 мг в сутки. |
| Триамтерен | Применяют от 0,05 и до 0,2 грамм препарата 1 – 2 раза в сутки. |
Почему отекает нога после операции?
![]()
На сегодняшний день существует достаточно патологий ног, которые могут быть излечены только хирургическими методами лечения. На нижних конечностях очень часто осуществляют артропластику (
протезирование суставов), ангиопластику (
протезирование сосудов), флебэктомию (
удаление вен), тромбэктомию (
удаление тромбов) и др. К хирургическим методам врачи часто прибегают при лечении переломов костей, ранений, флегмон, гангрен ноги и др.
Нередко у пациентов после этих операций отекают ноги. Отечность, в большинстве случаев, вызвана некоторыми функциональными нарушениями в сосудистой системе, а также присутствием воспалительных процессов в тканях нижних конечностей.
Как известно, хирургическая операция - это инвазивная (
травматичная) операция, при которой частично повреждается целостность различных сосудов (
вен, артерий, лимфатических сосудов). После операции эти сосуды либо восстанавливают полностью свою функцию, либо суживаются, слипаются и реканализируются (
то есть образуют новое ответвление).
Процессы сосудистых изменений занимают определенный промежуток времени и не происходят в «одночасье». Поэтому в тканях, в которых повредились при операции сосуды, возникает сосудистая недостаточность (
артериальная, венозная, лимфатическая), тормозится доставка артериальной крови, отток венозной и лимфатической жидкости (
так как сосуды повреждены). Из-за этого межтканевая жидкость накапливается между тканями и обуславливает отек ноги.
Кроме того на проходимость сосудов и, в частности, венозных влияет состояние системы гемостаза (
свертывающей системы) крови. Довольно часто после операций развиваются тромбозы мелких вен, что усугубляет венозную сосудистую недостаточность.
При операции также имеет место повреждение мелких нервов, которые оказывают регулирующее влияние на стенки сосудов. Сосуды теряют тонус, расширяются, у них повышается проницаемость, и жидкость из них активно поступает в ткани ноги.
Отек тканей после хирургической операции отчасти может быть обусловлен воспалительными процессами в самих тканях (
коже, мышцах, подкожно-жировой клетчатке и др.), так как при них происходит расширение сосудов, увеличивается приток крови к поврежденным тканям.
Не стоит забывать, что повредить сосуды, нервы и вызвать воспаление может и сама патология, для лечения которой применялось хирургическое лечение нижней конечности.
Почему болит и отекает нога?
![]()
В большинстве случаев, болезненность и отек ноги спровоцированы воспалительными процессами, наблюдающимися при механическом (
травматическое повреждение ног) и бактериальном (
флегмона, рожистое воспаление) повреждении ее тканей. Нередко эти два симптома могут иметь место при патологиях, вызывающих нарушение оттока венозной крови (
тромбоз вен ноги) и лимфатической жидкости (
лимфангиит, филяриатозы) из тканей нижней конечности.
Боли и отек в ноге часто возникают по следующим причинам: - Тромбоз вен ноги. Болевой синдром вызван задержкой (из-за отсутствия их удаления через венозную систему) и воздействием токсичных продуктов обмена веществ, образующихся постоянно в тканях, на нервные окончания. Отечность ноги возникает благодаря повреждению этими метаболитами собственных тканей нижней конечности и развитию воспаления.
- Лимфангиит. Боли и отек связаны с воспалением лимфатических сосудов, стаза в лимфатической системе ног и механической компрессии нервов (окружающими их отекшими тканями).
- Филяриатозы. Боли в ноге при филяриатозах (бругиозе, вухерериозе), вызывающих вторичную слоновость, появляются вследствие воспаления лимфатических сосудов. Отечность спровоцирована лимфостазом (застоем лимфы) в нижних конечностях.
- Артрит. Отечность в ноге, как и боли при артрите (воспаление сустава), являются прямым следствием воспалительных процессов, происходящих в поврежденном суставе.
- Миозит. Боли при миозите (воспаление мышц) возникают вследствие повреждения нервных окончаний, иннервирующих мышцы нижней конечности. Отек является внешним проявлением увеличения этих мышц из-за их воспаления.
- Флегмона. Болевой синдром и отечность в ноге при флегмоне вызваны тяжелым гнойным воспалением ее подкожно-жировой клетчатки, нервов, мышц, связок и других тканей.
- Рожистое воспаление. При рожистом воспалении отек и боли в ноге связаны с повреждением нервных окончаний кожи различными микробами и развивающимся из-за этого ее воспалением.
- Травматическое повреждение ног. При травмах ноги часто нарушается целостность анатомических структур, поражаются сосуды, нервы, кожа, мышцы, кости, развивается их воспаление. Это и служит причиной болей и отека в ноге.
- Жировые отеки. Боли в ноге при жировых отеках связывают с патологическим разрастанием жировой ткани в подкожном пространстве и периодически возникающими воспалительными процессами в ней.