Так называемые
сердечные отеки представляют собой один из синдромов, который часто сопровождает различные заболевания сердечно-сосудистой системы. Он наиболее характерен для патологий, при которых развивается застой крови в большом круге кровообращения. Непосредственно отек формируется из-за выхода жидкой части крови в межклеточное пространство, где в норме практически нет свободной жидкости.
Сердечные отеки являются достаточно распространенной проблемой. Связано это с тем, что согласно данным ВОЗ (
Всемирной Организации Здравоохранения) болезни сердечно-сосудистой системы являются едва ли не самой распространенной проблемой в мире. Они уже много лет уверенно занимают первое место среди основных причин смерти. Многие исследователи считают, что это вызвано изменениями в образе жизни и питания, которые характерны для населения развитых стран. Распространенность сердечно-сосудистых заболеваний на этом фоне остается очень высокой. Соответственно, и сердечные отеки в медицинской практике встречаются очень часто. Точные цифры в данном случае получить невозможно, так как сам по себе отечный синдром не является отдельной нозологической единицей (
самостоятельным заболеванием), и по нему не собирают статистические данные.
Сердечные отеки могут появляться как у женщин, так и у мужчин. Они встречаются в любом возрасте, но более характерны для пожилых людей. Дело в том, что именно в преклонном возрасте проблемы с
сердцем носят в основном хронический характер. Ну а сердечные отеки появляются именно при хроническом течении болезни (
при остром они попросту не успевают сформироваться).
Отеки при заболеваниях сердечно-сосудистой системы имеют ряд отличий от таковых при других нарушениях (
заболевания почек, нарушения на уровне печени). Они появляются периодически и могут исчезать самостоятельно (
при нормализации работы сердца). Сами по себе сердечные отеки не могут стать причиной смерти пациента. Однако их появление говорит о неблагоприятном течении заболевания и о необходимости обратиться за медицинской помощью. Кроме того, длительное игнорирование отечного синдрома может привести к ряду нарушений локального характера. Эти осложнения в перспективе потребуют отдельного лечения.
Анатомия и физиология сердечно-сосудистой системы
![]()
Основной задачей сердечно-сосудистой системы является перенос крови по организму. Она состоит из нескольких основных отделов, которые вместе представляют собой замкнутый круг. Нарушения в работе любого из этих отделов могут привести к появлению отеков. На практике чаще всего проблема заключается в работе сердца.
Анатомически сердечно-сосудистая система состоит из следующих отделов: - сердце;
- малый круг кровообращения;
- большой круг кровообращения;
- кровь.
Сердце
Сердце является основным органом, который осуществляет перекачивание крови по всему организму. Оно имеет сложное внутреннее строение, которое объясняет большое количество всевозможных нарушений в его работе. Именно на этом уровне чаще всего кроется причина развития сердечных отеков. Несомненным плюсом при этом является то, что сердце является, пожалуй, наиболее хорошо изученным органом.
С точки зрения анатомии в сердце выделяют следующие составные части: - Оболочки сердца. Внутренняя оболочка называется эндокардом. Она выстилает камеры сердца, обеспечивает нормальный ток крови (без завихрений и тромбов) и формирует сердечные клапаны. Второй, наиболее толстый слой стенки сердца, сформирован миокардом. Это сердечная мышца, которая сокращается под действием биоэлектрических импульсов. В его работе можно выделить две основные фазы - систолу (собственно сокращение) и диастолу (расслабление). В систолу кровь изгоняется из камеры сердца, а в диастолу – наоборот, поступает внутрь. Наиболее поверхностной оболочкой является перикард или сердечная сумка. Он сформирован двумя листками, между которыми имеется небольшая щель – полость перикарда. Листки сердечной сумки отгораживают сердце от других органов грудной клетки и способствуют скольжению стенок во время сокращений. Для этого в норме в перикарде содержится небольшое количество специальной жидкости.
- Камеры сердца. Сердце человека состоит из 4 полостей – двух предсердий и двух желудочков. Левые отделы в норме не сообщаются с правыми. Кровь попадает в сердце из крупных вен – верхней и малой полой вены. Она поступает в правое предсердие (расположенное в верхней правой части органа). Отсюда при сокращении мышцы кровь изгоняется в правый желудочек (правая нижняя четверть органа). При его сокращении кровь выбрасывается в малый круг кровообращения, проходящий через легкие. Из легких по легочным венам артериальная кровь поступает в левое предсердие (в левой верхней части сердца). Отсюда она направляется в левый желудочек (нижняя левая четверть), который выбрасывает ее под давлением в большой круг, обеспечивая питание всех органов и тканей кислородом.
- Проводящая система сердца. Данная система представляет собой несколько пучков особых волокон, которые очень хорошо проводят биоэлектрические импульсы. Эти пучки проходят в толще миокарда и отвечают за правильное распространение импульсов. Благодаря этому все камеры сердца сокращаются в правильной последовательности (сначала идет систола предсердий, а несколько позже – систола желудочков). Так обеспечивается последовательный ток крови и ее нормальное перекачивание. Нарушения в проводящей системе ведут к хаотичному сокращению миокарда и нарушениям кровообращения.
- Клапанный аппарат. Данная система представлена четырьмя клапанами, которые предотвращают ток крови в обратную сторону (например, из желудочка в предсердие). На выходе из правого предсердия располагается трехстворчатый клапан, на выходе из правого желудочка – клапан легочной артерии. В левых отделах располагаются митральный (на выходе из левого предсердия) и аортальный (на выходе из левого желудочка) клапаны. При сужении клапана снижается его пропускная способность, и кровь хуже поступает в следующую камеру сердца. При расширении клапана его створки не могут плотно закрыть отверстие, и часть крови возвращается назад.
- Коронарные сосуды. Коронарными называются собственные сосуды миокарда, которые несут кровь к сердечной мышце. Они начинаются у основания аорты (сразу после ее выхода из сердца) и опутывают сердце густой сетью. Стенки левого желудочка снабжаются кровью лучше всего, так как здесь мышца наиболее толстая, и она совершает наибольший объем работы.
В организме сердце занимает переднюю часть грудной клетки. Его правая граница и основание (
верхняя часть) находятся по правую сторону от грудины, а вершина (
нижняя часть) – по левую сторону. Здесь же (
внизу и слева от грудины) можно ощутить так называемый верхушечный толчок. Это область шириной около 2 см, куда отдается пульсация при сокращении сердца. Смещения границ органа или верхушечного толчка являются объективными критериями для диагностики некоторых заболеваний.
Малый круг кровообращения
Малым кругом кровообращения называется сосудистая сеть в легких. Она начинается в правом желудочке. Отсюда венозная кровь нагнетается под давлением в легочную артерию. Эта артерия идет к легким и делится на более мелкие сосуды (
ветви), пока не рассыплется на густую сеть тоненьких капилляров. В них происходит газообмен с атмосферным воздухом. Венозная кровь насыщается кислородом и превращается в артериальную. Отсюда она возвращается обратно в сердце. Капилляры постепенно сливаются, образуя крупные легочные вены, которые впадают в левое предсердие. Здесь малый круг кровообращения заканчивается.
Большой круг кровообращения
Большим кругом кровообращения называют сеть сосудов, которая разносит кровь из левого желудочка по всем органам и тканям организма. Так происходит их насыщение кислородом. После газообмена клетки возвращают порцию углекислого газа. Венозная кровь, насыщенная этим веществом, возвращается к сердцу по венам. Именно этот участок большого круга кровообращения участвует в образовании сердечных отеков.
Венозная сеть, идущая к сердцу, формируется следующими венами (расположены в порядке уменьшения калибра): - нижняя полая вена;
- воротная вена (собирает кровь из желудка, селезенки, кишечника, поджелудочной железы);
- подвздошные вены;
- бедренные вены;
- вены нижних конечностей.
Венозная сеть верхней части туловища (
заканчивающаяся верхней полой веной) не принимает участия в развитии сердечных отеков, так как под действием силы тяжести большая часть крови скапливается внизу. Существует также еще одна важная закономерность, объясняющая расположение сердечных отеков. В крупных венах (
бедренной, подвздошной, воротной) стенки достаточно толстые. Они плохо растягиваются даже при растущем давлении и почти не пропускают жидкость. Вены же мелкого калибра, образующие сосудистую сеть ног, растягиваются легко. В результате жидкость легче покидает просвет сосудов и скапливается именно в этой области.
Кровь
Кровь представляет собой жидкую ткань организма, которая содержит большое количество различных веществ. В целом кровь можно условно разделить на две большие части - ее жидкая часть (
плазма) и клетки крови. Основной функцией крови является перенос питательных веществ и кислорода к тканям организма. Также она собирает продукты жизнедеятельности и переносит их в места обезвреживания (
печень) и выделения (
почки). Кроме того, кровь содержит огромное количество гормонов, биологически активных веществ и
микроэлементов, регулирующих работу организма.
В развитии сердечных отеков наибольшую роль играют следующие компоненты крови: - Белки крови. Альбумины и в меньшей степени глобулины являются весьма крупными молекулами, которые не способны в норме пройти сквозь стенку сосудов или фильтрационный барьер в почках. Они удерживают значительную часть жидкой части крови внутри сосудов. Это явление называется онкотическим давлением.
- Глюкоза. Данное вещество обладает повышенной осмотической активностью. Жидкость как бы вытягивается в ту среду, где концентрация глюкозы больше.
- Натрий. Также является осмотически активным веществом, способным удерживать жидкость.
- Гормоны. Некоторые гормоны (альдостерон, ренин, ангиотензин и др.) способны напрямую влиять на сосуды. Под их действием увеличивается или уменьшается проницаемость сосудистых стенок, происходит расширение или сужение самого просвета сосудов.
Сам отек с анатомической точки зрения представляет собой скопление жидкой части крови в межклеточном пространстве. Он возникает при нарушении нормальной концентрации вышеперечисленных веществ или на фоне повышения давления в большом круге кровообращения. Под действием силы тяжести сердечные отеки образуются в наиболее низко расположенной точке тела. При вертикальном положении тела это ноги, при горизонтальном – поясница и ягодицы.
Причины сердечных отеков
![]()
Отечный синдром является весьма сложным патологическим процессом, в развитии которого принимает участие не только сердечно-сосудистая система. На начальных этапах на фоне
сердечной недостаточности нарушается кровообращение. Однако позднее из-за застоя венозной крови появляются также проблемы в работе почек, печени, изменения в составе самой крови. Таким образом, причиной сердечных отеков нельзя назвать какую-то определенную болезнь. Этот синдром развивается на фоне различных патологических изменений в организме.
С точки зрения физиологии сердечно-сосудистой системы сердечные отеки формируются следующим образом: - Установление сердечной недостаточности. Как только насосная функция крови нарушается (по различным причинам), сердце (либо один из его отделов) становится неспособно перекачивать весь поступающий к нему объем крови. Из-за этого кровь постепенно начинает скапливаться в крупных сосудах, идущих к сердцу. При недостаточности левых отделов переполняются сосуды малого круга кровообращения (что поначалу не угрожает появлением периферических отеков). При недостаточности правых отделов последовательно повышается давление в нижней и верхней полых венах. Длительный застой постепенно распространяется на все вены большого круга. Под действием силы тяжести кровь скапливается в нижних конечностях. Стенки вен растягиваются, и жидкости становится легче проникнуть в межклеточное пространство.
- Понижение сердечного выброса. При сердечной недостаточности происходит не только застой венозной крови. Также понижается количество артериальной крови, которое сердце дает тканям. Организм, чувствуя нехватку кислорода, активирует ряд защитных систем. Наибольшее значение играет выделение вазопрессина и активация симпатико-адреналовой системы.
- Сужение сосудов. Данная реакция возникает для поддержания артериального давления на нормальном уровне. Проблема заключается в том, что сужение сосудов понижает скорость фильтрации в почках. Из-за этого образуется меньше мочи и больше жидкости задерживается в организме.
- Повышение проницаемости сосудов. Возникает под действием биологически активных веществ, которые выделяются на фоне гипоксии (нехватки кислорода). Эти вещества воздействуют на клетки в стенках сосудов. В результате возрастает проницаемость сосудов, и жидкость легче выходит в межклеточное пространство.
- Повышенная реабсорбция воды. Под действием вазопрессина в канальцах почек значительный объем первичной мочи подвергается обратному всасыванию. Это также способствует задержке воды и переполнению вен кровью.
- Пониженное онкотическое давление. Данный механизм развития включается на поздних стадиях хронической сердечной недостаточности, когда поражается печень из-за длительного венозного застоя. В ней перестают нормально синтезироваться белки крови, что и ведет к понижению онкотического давления. Из-за этого жидкость легче покидает сосуды.
Все эти механизмы могут включаться по различным причинам. Их появление почти всегда характерно для хронической сердечной недостаточности, которая, в свою очередь, появляется на фоне различных заболеваний. В итоге полная цепочка причин отечного синдрома будет выглядеть следующим образом. Какое-либо первоначальное заболевание сердца ведет к развитию сердечной недостаточности. Она создает благоприятные условия (
застой крови) для появления отеков. Одновременно нарушается и работа других органов и систем. Это запускает описанные выше патологические механизмы, которые усугубляют отечный синдром. Первоначальных заболеваний, которые являются основной причиной всей этой цепочки, существует довольно много.
Причинами развития хронической сердечной недостаточности могут быть следующие патологии: Подпишитесь на Здоровьесберегающий видеоканал


Кардиосклероз
Кардиосклерозом называется замещение волокон миокарда клетками соединительной ткани. Он может развиваться при некоторых системных заболеваниях либо являться осложнением острых воспалительных процессов. Очаговый кардиосклероз, например, может сформироваться после перенесенного
инфаркта или инфекционного
миокардита. Соединительная ткань является не такой эластичной как мышечная. Из-за этого сердце сокращается не так сильно в систолу и не успевает наполниться кровью во время диастолы. Чем больше площадь разрастания соединительной ткани при кардиосклерозе, тем тяжелее сердечная недостаточность. У таких пациентов сердечные отеки могут появляться часто и сильно снижать качество жизни.
Кардиомиопатии
Понятие кардиомиопатии объединяет ряд патологических изменений в сердечной мышце. При этом точно установить причину этих изменений удается далеко не всегда (
тогда говорят о первичных кардиомиопатиях). Также изменения могут быть остаточным эффектом после различных перенесенных заболеваний сердца или осложнением хронических патологий. Характерной для всех кардиомиопатий особенностью является нарушение сократимости миокарда и изменение объема камер сердца.
Все первичные кардиомиопатии разделяют на три основных типа: - дилатационная, при которой имеет место перерастяжение и истончение стенки сердца, а также увеличение объема камеры (желудочка или предсердия);
- гипертрофическая, при которой стенка сердца, наоборот, утолщается, а объем камер сердца уменьшается;
- рестриктивная, при которой нарушается эластичность стенки, и ослабляются сокращения.
Во всех этих случаях сердце не перекачивает необходимый объем крови к органам. Из-за этого возникает застой крови в большом круге кровообращения, и развивается сердечная недостаточность. Считается, что первопричиной многих первичных кардиомиопатий являются врожденные аномалии в клеточной структуре миокарда. У больных с данной патологией отечный синдром проявляется периодически, а со временем заметна тенденция к ухудшению (
отеки все тяжелее проходят и становятся более выраженными).
Ревматическое поражение сердца
Ревматизмом называется системное воспалительное заболевание, при котором в крови пациента появляются специфические антитела, способные атаковать собственные клетки. Обычно заболевание развивается через несколько недель после перенесенной стрептококковой
инфекции (
скарлатина, стрептококковая ангина, рожистое воспаление). Антигены этого микроорганизма очень похожи по структуре на некоторые клетки организма. Из-за этого иммунная система атакует не только микроб, но и ряд нормальных тканей. Наиболее сильное сходство бета-гемолитический
стрептококк группы А (
самый распространенный вид) имеет с клетками сердца. Больше всего поражается миокард и сердечные клапаны.
Обычно ревмокардит (ревматическое воспаление сердца) проходит следующие стадии: На последней стадии болезнь переходит к хроническому течению. Дело в том, что изменяется само строение клапанов и миокарда. Даже после полного излечения инфекции и подавления аутоиммунного процесса дефект остается. Он и ведет к нарушениям кровообращения, которые часто сопровождаются отечным синдромом.
Врожденные пороки сердца
Данное понятие объединяет целый ряд структурных нарушений, которые присутствуют у пациента с рождения. Их появление объясняется нарушениями
внутриутробного развития. На нормальное деление клеток сердца может повлиять целый ряд различных факторов. Они воздействуют на генетический материал и нарушают процесс развития тканей. Из-за этого после рождения у детей наблюдаются проблемы в работе сердца.
Факторами, способствующими появлению врожденных пороков сердца у детей, являются: - генетические и хромосомные заболевания (в том числе синдром Дауна, Патау, Эдвардса и др.);
- ионизирующие излучения (контакт с радиоактивными веществами во время беременности, прохождение противопоказанных медицинских процедур);
- воздействие химических мутагенов (алкоголь, никотин, нитраты, органические краски и др.);
- прием ряда лекарственных средств (талидомид, некоторые антибиотики);
- некоторые инфекции, перенесенные матерью во время беременности (корь, краснуха, гепатит В в третьем триместре, тяжелое обострение герпетической инфекции).
Во всех этих случаях нарушается нормальное развитие ребенка. При врожденных пороках прогноз может быть различным. Если имеется серьезное нарушение кровообращения, требуется срочная операция для спасения жизни ребенка. Однако при менее значительных аномалиях болезнь может дать о себе знать лишь через долгие годы. Тогда пациент уже во взрослом возрасте может страдать от периодического появления сердечных отеков.
Аритмии
Аритмии представляют собой разнообразные нарушения ритма сердечных сокращений. Они могут являться следствием структурных дефектов в волокнах проводящей системы сердца или заболеваний нервной системы, которая регулирует сердечную деятельность. В обоих случаях нарушения ритма будут отражаться на кровообращении в целом. Однако в данном случае обычно не говорят о развитии хронической сердечной недостаточности. Проблемы могут возникать периодически и быстро исчезать на фоне правильного лечения.
Основными видами нарушений сердечного ритма являются: - Тахикардия. При тахикардии происходит слишком частое сокращение сердечной мышцы. Из-за этого в диастолу сердце не успевает наполниться кровью, а в систолу выбрасывается меньший объем. Возникает застой крови в сосудах, подносящих кровь к сердцу.
- Брадикардия. При брадикардии ритм сердечных сокращений, наоборот, урежается. Камеры сердца успевают полностью наполниться кровью и выбрасывают ее в полном объеме. Но общее количество крови, перекачиваемое за минуту, падает.
- Аритмия. При аритмии может сохраняться нормальная частота сердечных сокращений, но нет регулярной последовательности (ритма). Интервалы между сокращениями разной длины, из-за чего часть крови при систоле может забрасываться обратно (из желудочков в предсердия, из предсердий в крупные вены).
Во всех этих случаях нарушение кровообращения обычно выражено слабо. Тем не менее, длительное расстройство сердечного ритма способно вызвать застой крови в венах. А на фоне плохого кровоснабжения других органов подключаются и остальные механизмы развития отечного синдрома.
Легочное сердце
Хроническим легочным сердцем называется гипертрофия мышечной ткани в стенке правого желудочка. Обычно она развивается в течение нескольких лет у пациентов с серьезными заболеваниями легких. При ряде патологий (
пневмосклероз, эмфизема легкого, хронический бронхит) кровообращение в малом круге ухудшается. Из-за этого растет давление в легочной артерии. Чтобы преодолеть это давление правый желудочек начинает наращивать мышечную массу. Поначалу это действительно компенсирует нарушения кровообращения.
Однако на более поздних стадиях появляется целый ряд проблем. Во-первых, гипертрофированный миокард потребляет больше кислорода. Во-вторых, из-за утолщения стенок уменьшается объем желудочка. В-третьих, появляются проблемы с ритмом (
утолщенная мышца сокращается дольше, чем нормальная). В сумме это дает застой венозной крови в правом предсердии и крупных венах. Сердечные отеки появляются позднее, когда наступает период декомпенсации кровообращения. В данном случае они будут одним из наиболее характерных проявлений патологии.
Констриктивный перикардит
Перикардитом называется воспаление листков сердечной сумки. В норме она обеспечивает нормальное скольжение стенок сердца во время его сокращений. При воспалении же скольжение ухудшается, смазывающая жидкость хуже выделяется в полость перикарда, и сами серозные листки утолщаются.
Одним из возможных исходов перикардита является его констриктивная форма. При этом между листками перикарда образуются
спайки из плотного вещества фибрина. Это сильно ограничивает подвижность сердечных стенок. То есть, во время систолы миокард не только борется с внутренним давлением, изгоняя кровь из желудочков, но и растягивает плотные тяжи фибрина. Это может вызвать гипертрофию сердечной мышцы, нарушения ритма, привести к хронической сердечной недостаточности. Еще серьезнее проблема, если появляется так называемое «панцирное» сердце. В этом случае между фибриновыми тяжами откладываются соли кальция. Это формирует толстую крепкую скорлупу, сдавливающую сердце со всех сторон.
У пациентов с констриктивным перикардитом отеки начинают появляться по мере образования спаек и отложения солей кальция. Чем сильнее сдавливается сердце, тем тяжелее будут нарушения кровообращения. Отечный синдром обычно сильно выражен и плохо поддается медикаментозному лечению.
Амилоидоз
Амилоидная кардиопатия (
или амилоидоз сердца) является достаточно редким заболеванием, что объясняет проблемы с правильной постановкой диагноза. При этой патологии в толще сердечной мышцы начинает откладываться патологический белок, которого в норме не должно быть в организме. Считается, что амилоид появляется на фоне наследственной предрасположенности, из-за особенностей иммунной системы. Нередко толчком к его развитию становятся тяжелые инфекционные заболевания.
У пациентов с амилоидозом сердца может не быть каких-либо симптомов или проявлений болезни на ранних стадиях. Однако по мере оседания белка в толще миокарда нарушается его работа. Появляются признаки хронической сердечной недостаточности, которая начинает медленно прогрессировать. Соответственно все чаще дают о себе знать и сердечные отеки. Прогноз в данном случае будет неблагоприятный, так как специфического лечения, направленного на устранение патологического белка, нет. Назначаются средства для улучшения работы сердца, которые лишь на некоторое время улучшают его работу и уменьшают отеки.
При любом из вышеперечисленных заболеваний в той или иной степени нарушается насосная функция сердца. Возникает застой в большом круге кровообращения (
а позднее и в малом) и собственно сердечная недостаточность. Если данный процесс носит острый характер, отечный синдром может не успеть развиться. Дело в том, что на повышение давления в сосудах и его распространение на периферические отделы требуется довольно много времени. Именно поэтому сердечные отеки не развиваются за 1 – 2 дня, как это обычно бывает при
почечной недостаточности. Если острая сердечная недостаточность не будет ликвидирована, смерть пациента наступит раньше, чем проявится отечный синдром. Именно поэтому считается, что базовой причиной сердечных отеков является именно хроническая сердечная недостаточность, при которой нет быстрых и выраженных нарушений в работе сердца.
Симптомы сердечных отеков
![]()
Симптомы сердечных отеков складываются собственно из признаков, которые характерны для данного синдрома и сопутствующих проявлений основных сердечных заболеваний. Как правило, отеки не являются первым симптомом при наличии проблем с сердцем. Им предшествуют другие проявления хронической сердечной недостаточности. На них необходимо вовремя обратить внимание, так как, хоть они и не являются прямым следствием отека, эти симптомы могут указать на основное заболевание, с которым предстоит бороться.
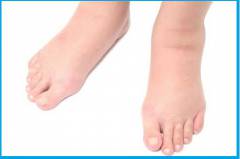
Отличительными чертами сердечного отека являются: - Локализация. Сердечные отеки всегда развиваются симметрично. Обычно они появляются вначале в области лодыжек и по мере нарастания сердечной недостаточности распространяются вверх по ногам. Несимметричные отеки ног могут объясняться наличием варикозного расширения вен. Однако и в этом случае отек будет присутствовать на обеих ногах, просто его размеры будут различными. Если пациент соблюдает постельный режим, либо его состояние не позволяет вставать с кровати, сердечный отек локализуется в области бедер и поясницы. Здесь он менее заметен, поэтому требуется отдельное исследование данной области в процессе диагностики. Симметричность также может быть нарушена, если пациент лежит на боку.
- Условия увеличения отека. Отеки ног обычно усиливаются к вечеру. Это объясняется тем, что в течение дня пациент большую часть времени находится в сидячем или стоячем положении. Под действием силы тяжести основная часть крови скапливается в венах нижних конечностей, усиливая отек. Сердечная недостаточность в данном случае не позволяет полноценно перекачивать оттуда кровь вверх. Ночью из-за горизонтального положения тела отек ног уменьшается (но чаще всего не проходит полностью). Заметить ранние сердечные отеки на ногах можно, просто осматривая ступни по вечерам. При снятии обуви, которая раньше была впору, на коже еще некоторое время остаются вдавления от шнурков, пряжек или полоски от босоножек.
- Температура кожи. Поскольку отек развивается в основном из-за скопления венозной крови, происходит гипоксия тканей. Клетки страдают от кислородного голодания, и процесс окисления веществ в них замедляются. Энергия не вырабатывается, и температура кожи понижается. Холодные на ощупь кожные покровы являются одним из наиболее важных отличий отечного синдрома при болезнях сердца. При отеках почечного происхождения, например, температура кожи в области отека не сильно отличается от температуры тела, а при воспалительном отеке (например, рожистое воспаление) кожа, наоборот, горячая на ощупь.
- Цвет кожи. Из-за застоя венозной крови отек приобретает синюшный оттенок, а иногда и фиолетовый. Его интенсивность зависит и от индивидуальных особенностей организма (у людей с более темной кожей заметить изменение цвета сложнее).
- Консистенция (плотность). На ощупь сердечные отеки являются довольно плотными. Жидкость, просочившаяся из сосудов, как бы распирает ткань. Кожа в области отека натянута. Если на отечную область надавить пальцем и подержать несколько секунд, то образуется вдавление, которое исчезает не сразу. Это также является отличительной чертой сердечных отеков от почечных.
- Ощущения больного. При надавливании на отечную область пациент не жалуется на боль. Он чувствует лишь само давление, ощущает, что ткани распирает жидкость. Это является основным отличием от воспалительного отека, при котором надавливание вызывает резкую боль. В целом локальная (местная) чувствительность кожи при сердечном отеке может быть снижена. Это объясняется гипоксией клеток и пережатием нервных путей.
- Скорость развития. В отличие от почечных отеков, которые могут развиться буквально за ночь, сердечные отеки обычно нарастают постепенно. Сердце не перестает резко качать кровь. Отек формируется как бы из маленьких порций венозной крови, которое сердце не успело перекачать. К тому же, необходимо некоторое время, чтобы этот остаточный объем крови переместился под действием силы тяжести в венозную сеть ног, и чтобы жидкость покинула сосудистое русло.
- Условия исчезновения. Сердечные отеки плохо поддаются локальному воздействию (компрессы, примочки, массаж). Они довольно быстро исчезают при лечении основного заболевания сердца. Насосная функция восстанавливается и сердечная недостаточность переходит в компенсированную фазу, когда кровь перекачивается по сосудам в нормальном темпе. Только при этом условии спадает отек.
- Сочетание с другими симптомами. Как правило, сердечные отеки не являются единственным проявлением основного заболевания. Еще до их появления (и по мере нарастания проблемы) можно заметить и другие симптомы сердечной недостаточности, о которых будет сказано далее.
Как было сказано выше, причинами сердечных отеков могут быть самые разные кардиологические патологии. Практически все они вызывают сердечную недостаточность, которая и ведет к проблемам с кровообращением. В таком состоянии у пациента будут появляться и другие симптомы, общие для большинства сердечных заболеваний. Именно эти проявления необходимо найти в процессе диагностики для определения причины отека.
Сопутствующими симптомами сердечной недостаточности могут быть: - одышка;
- слабость;
- головокружение;
- цианоз кожи;
- боли в области сердца;
- боли в правом подреберье;
- нарушения сердцебиения;
- пальцы Гиппократа.
Одышка
Одышка является одним из симптомов, который с большой степенью вероятности указывает на проблемы с сердцем. Дело в том, что при нарушении насосной функции сердца возникает застой крови не только в большом, но и в малом круге кровообращения. Сосуды легких также могут оказаться переполненными жидкостью, из-за чего затрудняется газообмен и нарушается дыхание.
Собственно одышка представляет собой сбой ритма дыхания, при котором нарушаются глубина и частота вдоха. Пациент жалуется на субъективное ощущение нехватки воздуха. Одышка является объективным критерием для оценки тяжести сердечной недостаточности. При легких формах, когда отеков может и не быть, она возникает лишь во время значительных физических нагрузок. Когда отек уже сформировался, и речь идет о декомпенсированной сердечной недостаточности, одышку может спровоцировать даже незначительное усилие (
резкий подъем с постели, подъем по лестнице в нормальном темпе).
Слабость
Мышечная слабость и общее ощущения «вялости» объясняется недостаточностью кровообращения. Мышцы не получают достаточного количества кислорода, из-за чего человек быстро устает при выполнении физической работы, не справляется с привычными повседневными нагрузками на работе. Как правило, эти симптомы можно заметить еще до появления сердечных отеков.
Головокружение
Головокружение является следствием общей гипоксии тканей. В данном случае речь идет, в частности, о нехватке кислорода в нервной ткани мозга. У людей с хронической сердечной недостаточностью помимо головокружения могут наблюдаться снижение внимания, ослабление когнитивной (
познавательной) функции, периодические головные боли, а в тяжелых случаях даже
обмороки. Эти симптомы встречаются и при других заболеваниях, поэтому по ним нельзя однозначно говорить о проблемах именно с сердечно-сосудистой системой. Тем не менее, на стадии декомпенсации, когда начинают появляться отеки, вышеперечисленные признаки гипоксии нервной ткани уже присутствуют.
Цианоз кожи
При недостаточности кровообращения от гипоксии страдает и кожа. Со щек исчезает нормальный румянец, появляется посинение кончиков пальцев, губ, кончика носа и кожи на ушах (
акроцианоз). Такое состояние может длиться довольно долго. Кожа меняет цвет из-за недостатка кислорода в артериальной крови. Дело в том, что нормальный цвет телу придает артериальная кровь, в которой содержится красное вещество оксигемоглобин. При плохом кровообращении кислорода поступает мало и артериальная кровь по цвету приближается к венозной.
Боли в области сердца
Данный симптом характерен не для всех пациентов с хронической сердечной недостаточностью. Он говорит о том, что сама сердечная мышца (
миокард) начинает страдать от нехватки кислорода. Такие боли называются
стенокардией. Это заболевание вписывается в общую картину
ишемической болезни сердца. Боль вызвана постепенной гибелью мышечных клеток (
кардиомиоцитов). Обычно стенокардия характеризуется периодическими болями, которые, как и одышка, возникают приступообразно. Боли локализуются за грудиной и могут иррадиировать (
распространяться) в левое плечо или вниз, к подреберью. Обычно этот симптом предшествует появлению сердечных отеков или наблюдается параллельно с ними.
Боли в правом подреберье
В правом подреберье располагается печень, которая сама по себе лишена нервных окончаний. Боли в данном случае возникают из-за растяжения ее капсулы. Как уже отмечалось выше, одним из крупнейших сосудов, несущих кровь в сердце, является воротная вена. В нее идет кровь, которая фильтруется в печени. Если правый желудочек сердца не может принять весь поступающий объем крови, возникает застой. Довольно быстро замедляется и кровоток в печени. Из-за обилия мелких сосудов в этом органе может скопиться значительное количество венозной крови. Тогда печень увеличивается в размерах, происходит растяжение ее капсулы, и возникают болевые ощущения в правом подреберье. Обычно на ранних стадиях сердечной недостаточности (
до появления отечного синдрома) пациент жалуется лишь на чувство дискомфорта. При более серьезной декомпенсации возникает боль. Этот симптом нередко сопутствует сердечным отекам и может сохраняться еще некоторое время после их исчезновения.
Нарушения сердцебиения
Нарушения сердцебиения (
аритмии) могут возникать лишь при некоторых заболеваниях сердца. При этом пациент чувствует усиленное и учащенное сердцебиение (
тахикардия). Несколько реже встречается урежение сердечного ритма (
брадикардия). Эти симптомы могут встречаться как до появления отеков, так и после их исчезновения. Механизм появления аритмии редко связан именно с нарушениями кровообращения. Чаще речь идет о влиянии определенных веществ на нервные окончания либо об органическом повреждении проводящих волокон сердца (
воспалительный процесс, очаги некроза или склероза миокарда). Длительные сбои сердечного ритма сами по себе могут стать причиной появления сердечного отека.
Пальцы Гиппократа
Пальцы Гиппократа или барабанные пальцы являются поздним проявлением хронической сердечной или дыхательной недостаточности. Этот симптом проявляется расширением и утолщением ногтевой фаланги пальцев. Наиболее заметен он на руках. Параллельно с терминальной (
дистальной) фалангой меняет свою форму и ноготь. Его поверхность становится более тусклой, а сам он приобретает форму «часовых стекол» (
купола). Процесс развивается симметрично на обеих руках и затрагивает в различной степени все пальцы. Как правило, у пациентов с этим симптомом сердечные отеки развиваются периодически (
в период декомпенсации).
При обнаружении у пациента с отеками одного из вышеперечисленных симптомов можно подозревать их сердечное происхождение. Однако в данном случае требуются дальнейшие диагностические мероприятия. В редких случаях наблюдаются ситуации, когда у пациентов с компенсированной сердечной недостаточностью развиваются почечные или печеночные отеки. Тогда присутствие сердечных симптомов может ввести врача в заблуждение, и лечение болезни сердца не приведет к исчезновению отечного синдрома.
Диагностика сердечных отеков
Диагностика самих сердечных отеков обычно не представляет для врача особого труда. Большинство пациентов обращаются за помощью на той стадии, когда сам отек уже сформировался. Тогда врач лишь ищет признаки, характерные для сердечных отеков (
они перечислены среди симптомов). Это позволяет с высокой точностью определить, какая система виновна в скоплении жидкости. Значительно труднее распознать латентные сердечные отеки, которые могут быть внешне незаметны. Они формируются при менее выраженной сердечной недостаточности, но распознавание заболевания на более ранней стадии позволит эффективнее провести лечение. Также процесс диагностики включает обследование сердечно-сосудистой системы. Это необходимо, чтобы определить, какое конкретно заболевание стало причиной появления отеков. Как правило, определенные этапы обследования проводит врач-терапевт или семейный врач при первичном обследовании пациента. Более серьезные исследования, для которых необходимо специальное оборудование или медицинская лаборатория, проводятся уже в отделении кардиологии соответствующими специалистами.
В диагностике сердечных отеков могут применяться следующие методы: - физикальное обследование пациента;
- антропометрические данные;
- эксперимент Кауфмана;
- измерение центрального венозного давления (ЦВД);
- электрокардиография (ЭКГ);
- эхокардиография (ЭхоКГ);
- рентгенография;
- ультразвуковое исследование (УЗИ);
- анализ крови;
- анализ мочи.
Физикальное обследование пациента
Физикальное обследование пациента – это комплекс диагностических исследований, которые врач может сделать без специального оборудования и лабораторий. Он заключается в тщательном осмотре, поиске симптомов заболевания и ряде несложных манипуляций. При хронической сердечной недостаточности с отечным синдромом физикальное обследование может дать довольно много полезной для диагноза информации. Исходя из полученных данных, составляется план дальнейшего обследования пациента.
Физикальное обследование пациента включает следующие методы: - Сбор анамнеза. В сбор анамнеза входит подробный опрос пациента. Важным моментом является выяснение, когда именно появились проблемы с сердцем. Если в прошлом имеются перенесенные заболевания сердечно-сосудистой системы или когда-либо была диагностирована хроническая сердечная недостаточность, можно с уверенностью говорить о сердечном происхождении отеков. Также важно выяснить, когда именно появились отеки, как быстро они формировались, при каких условиях увеличиваются или уменьшаются.
- Визуальный осмотр. Во время визуального осмотра уделяют особое внимание самой отечной области, определяют ее границы. Это важно, чтобы при повторном осмотре пациента заметить увеличение или уменьшение объема жидкости. Также обращают внимание на цианоз кожи, набухание шейных вен, форму пальцев и другие возможные симптомы хронической сердечной недостаточности.
- Пальпация. Данный метод представляет собой исследование тканей и органов прощупыванием. Пальпация отека проводится для определения его консистенции. Также важно определить расположение сердечного толчка на грудной клетке. Это точка, в которую удар сердца отдается сильнее всего. При кардиомегалии и некоторых других заболеваниях сердца эта точка может быть смещена или даже не прощупываться вовсе. Пальпация брюшной полости может помочь в обнаружении асцита или увеличения печени вследствие застоя крови. К пальпации можно также отнести определение пульса. Как правило, при сердечных отеках он не прощупывается на нижних конечностях. На запястье пульс обычно ослаблен, может быть учащен.
- Перкуссия. Данный метод представляет собой простукивание передней брюшной стенки и грудной клетки при помощи пальцев. Звук, который получается при перкуссии, дает представление о плотности тканей. Исходя из этого, опытный врач может без помощи специальной аппаратуры приблизительно установить границы сердца, печени, других внутренних органов. В месте самого отека перкуссия не проводится.
- Аускультация. Данный метод представляет собой прослушивание с помощью стетофонендоскопа. Он очень важен для оценки работы сердца. При хронической сердечной недостаточности может появляться патологический третий тон. В случае гидроперикарда тоны сердца будут приглушенными (из-за наличия жидкости). Также аускультация помогает заподозрить такие осложнения как отек легких, гидроторакс.
- Измерение давления. Артериальное давление обычно измеряют с помощью обыкновенного тонометра. При хронической сердечной недостаточности в фазе декомпенсации оно может быть как пониженным, так и повышенным (в зависимости от заболевания, которое стало причиной болезни).
Антропометрические данные
Антропометрические данные включают определенные измерения размеров тела пациента. При отеках они могут применяться, чтобы наблюдать интенсивность заболевания в динамике. Например, если на фоне начатого лечения окружность отечной конечности уменьшилась, можно говорить об эффективности этого курса. Жидкость постепенно покидает межклеточное пространство. Если же, наоборот, наблюдается увеличение отека, следует перейти к более радикальным и интенсивным методам лечения.
Важным показателем для обнаружения отека является вес пациента. При латентных отеках (
особенно в области поясницы) скопление жидкости не всегда можно заметить. Однако ежедневное определение точного веса пациента помогает выявить проблему. С каждым днем из-за задержки жидкости пациент будет прибавлять в весе по 0,25 – 1 кг (
в зависимости от выраженности сердечной недостаточности). Если такая динамика наблюдается в течение 3 – 4 дней, следует более активно искать место формирования латентного отека.
Тем не менее, антропометрические данные не являются однозначным показателем. Увеличение конечности или прибавка в весе может быть вызвана и другими проблемами, не связанными с формированием отека.
Эксперимент Кауфмана
Данный эксперимент представляет собой достаточно простую и логичную функциональную пробу, которая с высокой степенью вероятности указывает на сердечное происхождение отеков. В настоящее время она редко применяется в диагностических целях из-за довольно длительного проведения. С другой стороны, эксперимент Кауфмана не требует дорогостоящего оборудования или реактивов, поэтому повторить его может практически каждый врач.
Пациенту с отечным синдромом предлагается выпить большое количество жидкости с небольшим интервалом во времени (
например, по 400 мл каждый час в течение 3 часов). Далее проводится три последовательных маневра. Первые 2 часа пациент находится в лежачем положении, затем он два часа лежит с приподнятыми ногами (
под стопы ставится подушка или валик, чтобы они были выше уровня груди). Затем в течение двух часов пациент в основном ходит или стоит. В перерывах при смене позы (
то есть каждые 2 часа) у него берут пробу мочи.
Если имеет место отек на фоне сердечной недостаточности, результаты эксперимента будут следующими. После первого периода определяется количество и плотность пробы мочи. Они являются ориентиром для последующих проб. Вторая порция (
после того как пациент лежал с приподнятыми ногами) характеризуется значительно большим объемом мочи, но ее плотность более низкая. Это объясняется тем, что под действием силы тяжести жидкость перемещается ближе к почкам. Сердцу не приходится ее перекачивать, так как сила тяжести помогает его работе. В почках значительная часть жидкости фильтруется и выделяется с мочой. Как следствие получается ее большое количество и сильное разведение. После третьего периода (
ходьбы и стоячего положения) отеки заметно увеличиваются. Жидкость скапливается в венах нижних конечностей, а сердцу становится тяжело поднять ее до уровня почек. Из-за этого третья проба мочи будет наименьшего объема, но наибольшей плотности.
Этот эксперимент наглядно показывает динамику кровообращения при сердечной недостаточности. Его можно проводить лишь в случае, когда отек не так сильно выражен (
латентный сердечный отек), и у врача есть определенные сомнения. При декомпенсированной сердечной недостаточности и сильном отеке потребление жидкости и смена положения тела может усугубить состояние пациента, поэтому эксперимент проводить нельзя.
Измерение центрального венозного давления
Центральное венозное давление (
ЦВД) является важным показателем, который желательно определять при отечном синдроме любого происхождения. Оно отражает, имеет ли место застой крови в венах большого круга кровообращения. Если вены переполнены кровью, давление в них будет увеличиваться. Это указывает на сердечное происхождение отеков. Если же ЦВД в рамках нормы, то следует продолжать диагностические мероприятия, так как отечный синдром мог быть вызван и другими нарушениями.
Существует 2 основных способа измерения ЦВД: - Введение катетера. Через крупную вену в полость правого желудочка вводится специальный катетер с датчиком. Он измеряет давление непосредственно в месте впадения вен большого круга кровообращения. При развивающейся сердечной недостаточности здесь оно увеличивается раньше всего, это позволяет быстро поставить диагноз и предпринять необходимые меры. Если же у пациента на момент проведения процедуры уже есть отеки, давление в правом предсердии будет сильно повышенным. Данный метод измерения ЦВД является наиболее точным, но проводится достаточно редко. Дело в том, что он сопряжен с некоторым риском (занесение инфекции, провоцирование тяжелого приступа аритмии), так как введение катетера в сердце является небольшой операцией с рассечением крупного сосуда.
- Измерение флеботонометром Вальдмана. Данный метод является менее точным, но более безопасным. Для него необходимо наличие центрального катетера (обычно в подключичной вене), который есть почти у всех тяжелых больных в стационаре. К катетеру подключается флеботонометр – особая трубка с жидкостью. Давление в вене уравнивается с давлением жидкости в трубке по закону сообщающихся сосудов. При этом трубка флеботонометра должна располагаться на уровне большой грудной мышцы пациента (тогда показания будут наиболее точными).
ЦВД измеряется далеко не всем пациентам с сердечными отеками. Его определение назначают лишь при серьезных затруднениях в постановке диагноза или тяжелым пациентам в условиях стационара.
Электрокардиография
Электрокардиография является одним из наиболее распространенных исследований в диагностике заболеваний сердечно-сосудистой системы. Это объясняется быстротой и простотой исследования. В наши дни практически все отделения и бригады скорой помощи оснащены электрокардиографами. Квалифицированный специалист по данным этого обследования может с высокой точностью определить проблему.
С помощью электрокардиографии можно оценить следующие показатели: - частоту сердечных сокращений;
- последовательность сокращения различных отделов сердца;
- участие в сокращении различных участков миокарда;
- ориентировочное положение сердца в грудной полости;
- направление распространения импульса;
- признаки ишемической болезни сердца.
При сердечных отеках ЭКГ снимают для того, чтобы предварительно установить причину, которая привела к нарушениям работы сердца. В зависимости от результатов можно поставить окончательный диагноз и начать лечение либо составить дальнейший план обследования. Каких-либо признаков на ЭКГ, характерных именно для сердечных отеков не существует (
так как отек никак не влияет на работу сердца). Изменения в результатах являются более или менее индивидуальными для каждой отдельной патологии.
Эхокардиография
Эхокардиография или УЗИ сердца является более информативным исследованием. Как и ЭКГ оно не может напрямую говорить о наличии или отсутствии у пациента отека. Его назначают пациентам с сердечной недостаточностью (
либо с подозрением на это заболевание), чтобы увидеть структурные изменения в сердце.
ЭхоКГ позволяет получить следующую информацию: - толщина стенок камер сердца (важно для диагностики гипертрофии желудочков);
- определение размеров камер сердца;
- определение скорости кровотока в сердце и крупных сосудах;
- оценка работы сердечных клапанов.
При обнаружении каких-либо изменений становится понятным, что стало причиной нарушений кровообращения. Устранение этой причины позволяет устранить застой и ликвидировать отеки.
ЭКГ и ЭхоКГ являются полностью безопасными и безболезненными исследованиями, которые можно проводить повторно. Средняя длительность процедуры составляет 5 – 15 минут. В то же время, информация, полученная с их помощью, зачастую помогает поставить окончательный диагноз. Все это делает данные методы наиболее распространенными в диагностике сердечно-сосудистых заболеваний.
Рентгенография
Рентгенография может быть назначена пациентам с выраженным отечным синдромом и серьезной сердечной недостаточностью. В зависимости от симптомов болезни делают рентгеновские снимки брюшной или грудной полости. Целью этого исследования является поиск серьезных осложнений сердечной недостаточности – асцита (
скопление жидкости в брюшной полости) и отека легких (
скопление жидкости в легочных альвеолах). Дело в том, что серьезные нарушения кровообращения сопровождаются сильной задержкой жидкости в организме. Ее избыток выделяется не только в межклеточное пространство, но и в естественные полости тела. Такое осложнение как отек легких, может поставить под угрозу жизнь пациента.
Даже при отсутствии этих патологий рентгенография при отечном синдроме может показать застой крови в малом круге кровообращения либо увеличение некоторых органов. При ряде кардиологических заболеваний (
гипертрофия желудочков, дилатационная кардиомиопатия) на рентгенограмме грудной клетки будет увеличена сердечная тень. Также контуры сердца могут быть изменены (
в виде капли). Специфический симптом – кардиомегалия – регистрируется, если поперечный размер сердца превышает норму (
более 15,5 см у мужчин и более 14,5 см у женщин).
Ультразвуковое исследование
УЗИ широко применяется в диагностических целях из-за своей безопасности для пациента, простоты и скорости процедуры. Данные, полученные с помощью этого метода, могут с высокой точностью сказать о наличии каких-либо осложнений хронической сердечной недостаточности. Как правило, назначается УЗИ органов брюшной полости. Иногда это помогает заподозрить другую причину отека (
не сердечную). УЗИ самой отечной области назначается редко, так как никаких видимых изменений оно не покажет.
С помощью ультразвукового исследования можно получить следующую информацию, важную для лечения сердечных отеков: - расположение и размеры внутренних органов;
- размеры сосудов (при застое крови в большом круге расширяется воротная вена);
- плотность органов (на поздних стадиях может наблюдаться уплотнение печени);
- исследование почек (камни в почках или другие признаки болезней выделительной системы могут исключить сердечное происхождение отеков и помочь поставить правильный диагноз);
- измерение скорости кровотока в сосудах (делается в режиме допплер и напрямую указывает на недостаточность кровообращения).
В настоящее время УЗИ назначается большинству пациентов с отечным синдромом и другими признаками сердечной недостаточности. Обследование занимает в среднем 10 – 15 минут и является абсолютно безболезненным. Процедуру проводят как в больничных условиях (
госпитализированным пациентам), так и в поликлиниках (
при однократном посещении).
Анализ крови
В
общем анализе крови и
биохимическом анализе крови могут появляться самые разные изменения. В основном это связано с нарушение работы определенных органов и систем. Сам застой крови в большом круге кровообращения ни к каким специфическим изменениям не приводит. Практически все они являются следствие нарушений в работе других органов.
В анализе крови у больного с сердечными отеками могут быть следующие изменения: - Анемия (пониженный уровень гемоглобина и эритроцитов). Появление анемии связано с застоем крови в сосудах пищеварительного тракта. Плохое питание клеток ведет к ухудшению всасывания таких веществ как витамин В12, фолиевая кислота, железо.
- Повышение гематокрита. Гематокрит – это соотношение общего объема клеток крови к жидкой части крови. Оно выражается в процентах. Поскольку при отеках значительная часть жидкости скапливается в межклеточном пространстве и полостях тела, гематокрит будет повышенным. Клетки крови слишком велики по размерам, чтобы так легко просочиться сквозь стенки капилляров.
- Повышение печеночных ферментов (аланинаминотрансфераза – АЛТ, аспартатаминотрансфераза – АСТ). Рост концентрации этих ферментов связан с разрушением клеток печени. Оно происходит на фоне длительного застоя крови в нижней полой и воротной вене.
- Пониженное содержание белка (альбумина). Может наблюдаться при нарушении работы печени. Именно она синтезирует это белок и поддерживает его нормальное содержание в крови. Снижение общего белка крови понижает онкотическое давление. Из-за этого жидкость легче покидает кровеносные сосуды и отек усиливается.
- Повышенное содержание креатинина и мочевины. Данные вещества в норме выводятся из организма с мочой. Их накопление говорит о том, что из-за нарушений кровообращения страдает и почечная фильтрация. Это также способствует дальнейшему развитию отека.
- Изменения ионограммы. В норме в крови содержится определенное количество свободных ионов. Некоторые из них (в основном натрий) являются осмотически активными веществами. Понижение их концентрации ведет к выходу жидкости из сосудистого русла.
Анализ крови рекомендуется повторять регулярно (
особенно показатели водно-электролитного баланса). Он может дать объективные данные о развитии каких-либо осложнений и об эффективности проводимого лечения. Например, при интенсивной терапии диуретиками (
мочегонными препаратами) серьезные изменения в анализе крови являются показанием к прекращению лечения либо смене препаратов.
Анализ мочи
Анализ мочи назначается с целью дифференциации (
отличия) сердечных отеков от почечных. Дело в том, что при отеках почечного происхождения практически всегда наблюдаются определенные изменения (
понижается выделение натрия с мочой, определяется белок, которого в норме быть не должно). При сердечных отеках может снижаться почечная фильтрация, так как для нее необходимо поддержание относительно стабильного артериального давления. В результате понижается суточное выделение мочи.
Кроме вышеперечисленных методов обследования существуют и общие критерии хронической сердечной недостаточности. Если у пациента с отечным синдромом обнаруживаются эти критерии, то причины отека действительно кроются в сердце, которое попросту не успевает перекачивать кровь. Для подтверждения диагноза необходимо обнаружить у пациента один большой и два малых критерия. Обнаружение некоторых из них возможно только с помощью диагностических методов, перечисленных выше.
Критерии диагностики хронической сердечной недостаточности
| Большие критерии | Малые критерии |
| Периодические эпизоды одышки по ночам. | Наличие сердечных отеков. |
| Набухание вен на шее. | Кашель, возникающий в основном в ночное время. |
| Выслушивание в легких хрипов (по результатам аускультации). | Учащение сердцебиения более 120 ударов в минуту (тахикардия). |
| Появление третьего тона сердца (в норме он отсутствует). | Одышка при физической нагрузке. |
| Увеличение сердца – кардиомегалия (по результатам рентгенографии или ЭхоКГ). | Расширение границ печени – гепатомегалия (по данным пальпации, перкуссии, УЗИ). |
| Рост центрального венозного давления выше 160 мм водного столба. | Скопление жидкости в грудной полости (гидроторакс). |
| Время кровотока более 25 с (определяется специальным исследованием). | Снижение жизненной емкости легких более чем на 30% (по данным спирометрии). |
| Видимое набухание вен шеи при надавливании на область печени (гепатоюгулярный рефлюкс). | |
| Отек легких. | |
В каждом конкретном случае врач выбирает, какие из вышеперечисленных анализов и исследований назначить пациенту. При наличии хронических заболеваний сердца многие из них придется повторять регулярно. Сердечные отеки в диагностическом плане расцениваются не как самостоятельное заболевание, а как важный признак, который говорит об ухудшении работы сердца в целом.
Лечение сердечных отеков
![]()
Поскольку сердечные отеки являются проявлением серьезных проблем с кровообращением, для их устранения необходимо лечение сразу в нескольких направлениях. В первую очередь, пациента нужно тщательно обследовать, чтобы выяснить тяжесть проблем с сердцем. В тяжелых случаях показана госпитализация и лечение в условиях стационара. Если же больному уже известен его диагноз, он страдает от хронической сердечной недостаточности, и периодически появляются умеренные отеки, допускается лечение на дому. В определенных условиях отеки могут становиться больше, чем обычно. Ухудшение состояния говорит о необходимости госпитализации.
Причинами дальнейшего увеличения отеков и появления осложнений могут быть: - отсутствие адекватного лечения;
- употребление алкоголя;
- несоблюдение предписанной диеты;
- сопутствующие нарушения работы почек;
- прием лекарств без консультации с лечащим врачом;
- сопутствующие эндокринологические заболевания.
Во всех этих случаях показана дополнительная консультация профильного специалиста (
помимо кардиолога привлекают нефролога, эндокринолога и других врачей). Длительность курса лечения зависит от тяжести состояния пациента.
Основными методами борьбы с сердечными отеками являются: - медикаментозное лечение;
- хирургическое лечение;
- режим питания и диета;
- лечение народными средствами.
Медикаментозное лечение
Смысл медикаментозного лечения при сердечных отеках заключается в том, чтобы привести пациента в состояние компенсированной сердечной недостаточности. Другими словами, основное заболевание при этом остается (
чаще всего оно хроническое), но сердце начинает лучше выполнять свои функции. За счет этого устраняется застой в большом круге кровообращения и отеки постепенно спадают. Кроме того, медикаментозная терапия помогает контролировать объем жидкости в организме. При выраженных отеках его уменьшают с помощью мочегонных препаратов (
диуретиков).
В целом медикаментозное лечение является основным способом борьбы с отеками. Оно показано всем пациентам с данной проблемой. Ключевыми считаются три группы препаратов - ингибиторы ангиотензинпревращающего фермента (
АПФ), диуретики и сердечные гликозиды. Каждая из этих групп включает ряд препаратов со схожим механизмом действия.
Ингибиторы АПФ угнетают фермент, который превращает ангиотензин I в активный гормон ангиотензин II. За счет этого снижается артериальное давление, нормализуется функция почек и состав крови. В комплексе это улучшает работу сердца и восстанавливает кровообращение. Препараты данной группы активно используются при любых формах хронической сердечной недостаточности.
Ингибиторы АПФ при хронической сердечной недостаточности
| Препарат | Рекомендуемая доза |
| Каптоприл | 6,25 – 25 мг 3 раза в сутки. |
| Эналаприл | 2,5 – 5 мг/сут в 1 – 2 приема. Постепенно дозу увеличивают до 10 – 20 мг/сут. |
| Рамиприл | 2,5 – 5 мг/сут, принимается за один раз. |
| Фозиноприл | 20 – 40 мг 1 раз в сутки. Особенно эффективен при сопутствующей хронической почечной недостаточности. |
| Лизиноприл | 10 – 40 мг 1 раз в сутки. |
Похожим терапевтическим эффектом обладают антагонисты ангиотензина II. Если ингибиторы АПФ не дают этому гормону образовываться, то антагонисты блокируют рецепторы, с которыми он в норме взаимодействует. В результате в крови гормон появляется, но действия своего на организм он не оказывает. Постепенно препарат распадается, освобождая рецепторы. Антагонисты ангиотензина II понижают артериальное давление и улучшают фильтрацию крови в почках. В результате из организма выводится большее количество жидкости, и отек спадает. Эти препараты не так распространены в медицинской практике, как ингибиторы АПФ. Замечено, что особенно эффективны они у женщин.
Антагонисты ангиотензина II при хронической сердечной недостаточности
| Препарат | Рекомендуемая доза |
| Кандесартан | 8 – 16 мг 1 раз в сутки, независимо от приема пищи. Лечение рекомендуется начинать с 4 мг в сутки (минимальная доза) и удваивать дозу раз в неделю при отсутствии эффекта. Максимальная суточная доза – 32 мг. |
| Лозартан | 12,5 мг в сутки с постепенным повышением (по 12,5 мг) до оптимальной дозы – 50 мг. В отдельных случаях допускается максимальная суточная доза – 100 мг. |
| Валсартан | 80 мг 1 раз в сутки с постепенным повышением до 320 мг. |
Мочегонные препараты являются очередным компонентом лечения, который необходим всем пациентам с отечным синдромом. Диуретики воздействуют на фильтрационный аппарат почек, усиливая выведение жидкости из организма. При этом некоторые препараты обладают также способностью изменять водно-электролитный баланс в крови, удерживая определенные вещества или, наоборот, выделяя их с мочой. Как правило, диуретики подбираются индивидуально для каждого пациента. Существует широкий выбор этих препаратов, и их дозировки также могут сильно варьировать. Правильное назначение может сделать только лечащий врач после полноценного обследования пациента.
Начинают курс лечения с наиболее слабого из эффективных препаратов. Это позволяет оставить на будущее своеобразный резерв (
если у больного вновь начнут появляться отеки). Также рекомендуется поначалу давать минимальные дозы, чтобы избежать своеобразной зависимости от диуретиков (
не путать с наркотической зависимостью, так как здесь речь идет только о возможном нарушении фильтрационной функции почек). Диуретики можно успешно комбинировать с ингибиторами АПФ, что позволяет понизить дозу препарата. Лечение проводится при постоянном контроле диуреза (
измеряют объем выделяемой мочи и потребляемой жидкости) и массы тела (
взвешивание 1 – 2 раза в день).
Диуретики при хронической сердечной недостаточности
| Группа препаратов | Название препарата | Рекомендуемая доза |
| Тиазидные диуретики | Гидрохлортиазид | 25 – 50 мг в сутки, максимальная доза – 200 мг. Принимают за 2 раза, первый – утром натощак, второй – в обеденное время. |
| Буметанид | 1 мг 1 раз в сутки, утром до еды. Максимальная суточная доза – 10 мг (тоже в один прием). |
| Петлевые диуретики | Фуросемид | 20 – 500 мг в сутки, утром натощак. Точная доза подбирается индивидуально. |
| Этакриновая кислота (урегит) | 50 – 100 мг в сутки, утром натощак. Максимальная доза – 200 мг. Назначается при отсутствии эффекта от фуросемида. |
| Калийсберегающие диуретики | Спиронолактон | 25 – 200 мг в сутки в 1 – 2 приема. При декомпенсированной сердечной недостаточности – 100 – 300 мг в сутки (1 – 4 таблетки). Принимается однократно утром или дважды (утром и в обед). Срок лечения 1 – 3 недели (до достижения компенсации). |
Длительность лечения может быть различной. Обычно дозу начинают постепенно снижать после исчезновения отеков и других признаков декомпенсации. При тяжелой хронической сердечной недостаточности могут назначаться различные комбинации из препаратов. Например, применяется одновременное назначение тиазидного и петлевого диуретика. В это же время для усиления эффекта назначают спиронолактон и ацетазоламид (
ингибитор фермента карбоангидразы). Такое интенсивное лечение может длиться 3 – 4 дня (
только в условиях стационара). При отсутствии эффекта рекомендуется внутривенное или капельное введение больших доз диуретиков. Для усиления их эффекта возможно применение эуфиллина (
2,4%), также способствующего почечной фильтрации. Эффективная доза – 10 мл. Сразу после капельницы необходимо введение лазикса (
аналог фуросемида) или сердечных гликозидов. При падении артериального давления вводят допамин или добутамин. Такая схема лечения применяется при выраженных отеках с тяжелой сердечной декомпенсацией.
Сердечные гликозиды являются третьим из основных компонентов медикаментозной терапии. Эти препараты улучшают работу сердца, усиливая его сокращения без значительного повышения потребности в кислороде. Также они имеют антиаритмическое действие, нормализуя частоту сердечных сокращений. Наиболее распространенным препаратом этой группы является дигоксин. Он назначается при хронической сердечной недостаточности 3 – 4 степени в дозе 125 – 500 мкг 1 раз в сутки.
Такая трехкомпонентная схема медикаментозного лечения позволяет быстро и эффективно снять даже сильные сердечные отеки. Дальнейшее лечение требует борьбы с основным заболеванием (
которое вызвало хроническую сердечную недостаточность) и профилактических мер, которые будут описаны ниже.
Иногда при развитии сердечных отеков назначаются также препараты для укрепления сосудистой стенки (
ангиопротекторы). Они не влияют на хроническую сердечную недостаточность и не могут улучшить работу сердца. Смысл их назначения – укрепление сосудистых стенок и нормализация клеточного состава крови (
в меньшей степени). В результате меньшее количество жидкости сможет просочиться в межклеточное пространство, и образование отека замедлится. В этих целях могут быть назначены аскорутин, этамзилат,
троксевазин, добезилат кальция. Выбор препарата и дозы в данном случае остается за лечащим врачом. Основным критерием является общее состояние пациента и результаты анализов крови. Некоторые препараты (
особенно их высокие дозы) могут быть противопоказаны из-за опасности образования тромбов.
Хирургическое лечение
Хирургическое лечение в случае сердечных отеков применяется очень редко. Оно может быть показано при некоторых заболеваниях сердца с целью поддержать его работу. Конкретный вид вмешательства зависит от окончательного диагноза. Например, при проблемах с кровообращением в коронарных сосудах делается шунтирование. Это улучшает приток крови к сердечной мышце и способствует ее более сильным сокращениям. При врожденных пороках клапанов возможна их замена. У пациентов с частыми аритмиями или нарушениями проведения импульса есть возможность поставить специальный кардиостимулятор, который будет регулировать деятельность сердца. Все эти операции восстанавливают нарушенную насосную функцию сердца. Кровь снова начинает перекачиваться в нормальных количествах, и отеки постепенно спадают.
Следует понимать, что хирургическое лечение всегда сопряжено с определенными рисками. В данном случае оно направлено именно на устранение сердечной недостаточности. При наличии только отечного синдрома (
без сильной одышки или других серьезных симптомов) к этим методам не прибегают. Показанием к проведению хирургического вмешательства могут стать некоторые осложнения. Например, при асците проводится пункция для удаления жидкости из брюшной полости, а при
трофических язвах может потребоваться хирургическая обработка раны.
Режим питания и диета
Диета является одним из важнейших компонентов в комплексном лечении сердечных отеков. Она позволяет контролировать поступление жидкости и определенных питательных веществ в организм. Без соблюдения общих принципов питания эффекта может не быть даже от самых хороших препаратов. В каждом отдельном случае особенности рациона оговариваются с лечащим врачом. Однако существует несколько базовых правил, которые актуальны для всех пациентов с сердечной недостаточностью и отечным синдромом.
Режим питания при сердечных отеках должен состоять из следующих компонентов: - Оптимальная энергетическая ценность и сбалансированность рациона. В среднем суточная энергетическая ценность рациона должна составлять от 2200 до 2500 ккал. Количество белков и углеводов рекомендуется сохранить в пределах физиологических норм – 90 г и 350 - 400 г соответственно. На долю животных белков должно приходиться около половины от общего количества протеинов суточного рациона. Количество жиров (липидов) необходимо сократить до 70 - 80 г в сутки (для профилактики атеросклероза и улучшения свойств крови). Также в рацион должны быть обязательно включены продукты, богатые витаминами и минеральными веществами.
- Дробный режим питания. Весь суточный рацион необходимо разбить на 5 - 6 равных небольших частей (последняя порция должна быть запланирована за 3 - 4 часа до сна). Такое разделение создает оптимальные условия для переваривания пищи в желудочно-кишечном тракте и для быстрого всасывания питательных веществ.
- Ограничение потребления жидкости. Лишнее количество жидкости, поступающее в организм, может создать дополнительную нагрузку на сердце и увеличить отеки. Приемлемым суточным объемом можно считать 1 - 1,2 литра воды (включая борщи, супы, молочные каши и другие жидкости). В тяжелых случаях врач может порекомендовать и более жесткое ограничение.
- Ограничение употребления соли. Соль также рекомендуется сократить до минимума (5 - 7 граммов в сутки) потребления или вообще, по возможности, убрать ее из рациона. Она напрямую способствует задержке жидкости в тканях организма. Создается дополнительная нагрузка на сердце, и в тканях скапливается больше жидкости (отеки растут). В тяжелых случаях потребление соли сокращают до 1 – 1,5 г, включая объем, который добавляется при приготовлении пищи.
- Хорошая механическая и термическая обработка продуктов питания. Все продукты, употребляемые в пищу (особенно мясные) необходимо мелко нарезать, а затем готовить на пару, варить или запекать при оптимальной температуре (в зависимости от конкретного блюда). Следует избегать жарки, копчения, приготовления пищи на костре.
Также для пациентов с сердечными отеками предусмотрено специальное диетическое питание, исключающее потребление жирных, копченых и богатых клетчаткой продуктов. Они способствуют раздражению и нарушению работы нервной и сердечно-сосудистой системы. Ниже представлена таблица, в которой перечислены основные группы разрешенных и неразрешенных продуктов.
Ориентировочный список продуктов в рационе больных с сердечными отеками
| Разрешенные продукты | Запрещенные продукты |
| Несвежий (сухой) ржаной или пшеничный хлеб, хлебные сухарики, тосты, несдобное печенье. | Изделия из сдобного и слоеного теста, блинчики, свежий хлеб. |
| Нежирное куриное, кроличье, говяжье, телячье мясо. | Колбасы, сосиски, сало, мясные консервы, жирное свиное или гусиное мясо. |
| Нежирные виды рыбы и морепродуктов, содержащие минимум соли. | Рыбные консервы, засоленная, копченая и жирная рыба, икра. |
| Омлеты либо яйца, приготовленные всмятку. | Жаренные или сырые яйца. |
| Молоко, кефир, йогурт, сыр, обезжиренный творог. | Брынза, сливки, сметана, соленные и жирные сорта сыра. |
| Макароны или крупы любого происхождения (кроме бобовых). | Крупы из семейства бобовых. |
| Супы из молока и овощей. | Наваристые бульоны из мяса, рыбы или грибов. |
| Растительное и сливочное масло. Последнее разрешено к употреблению в небольших количествах. | Маргарин, кулинарный жир и другие жиры животного происхождения. |
| Ванилин, овощные и молочные соусы, корица. | Острые приправы и специи, хрен, горчица, аджика. Мясные и грибные соусы. |
| Свежие фрукты и овощи в умеренном количестве. Рекомендуется употреблять в запеченном или отварном виде и избегать продуктов, богатых грубой клетчаткой. | Грибы, редис, шпинат, редька, горох, бобы, орехи. Маринованные, квашенные и соленые овощи. |
| Мед, джем, варенье, желе, конфеты (не содержащие шоколада), зефир, молочные кремы, муссы. | Шоколад, пирожные с жирным сливочным кремом. |
| Различные фруктовые и овощные соки, некрепкий чай, отвары и компоты из фруктов. | Алкоголь, крепкий чай, кофе, какао, газированные напитки. |
Диету в обязательном порядке соблюдают во время лечения отеков. Также ее рекомендуется придерживаться после исчезновения отеков (
особенно при наличии хронических проблем с сердцем). В целом длительность диеты лучше обсудить с лечащим врачом. Он даст более точные рекомендации, исходя из поставленного диагноза и общего состояния пациента.
Лечение народными средствами
При периодически появляющихся умеренных отеках ног определенных успехов можно добиться с помощью народной медицины. Дело в том, что некоторые целебные травы обладают действием, схожим с медикаментозными препаратами. Они могут давать умеренный мочегонный эффект, стабилизировать работу сердца, нормализовать состав крови. При лечении сердечных отеков народными средствами главное – держать ситуацию под контролем. Большинство заболеваний сердца со временем прогрессирует. Если какое-либо из применяемых средств помогало в прошлом, но в последнее время отеки стали постепенно увеличиваться (
или появились другие симптомы), следует срочно обратиться к специалисту. Кроме того, не рекомендуется самостоятельно начинать пользоваться народными средствами, если в это время пациенту уже расписан курс лечения. Необходимо сначала быстро устранить острую декомпенсацию в работе сердца с помощью медикаментозной терапии.
При появлении сердечных отеков могут быть использованы следующие народные методы: - Настой корня бузины. Для приготовления настоя 150 г мелко нарезанного корня бузины заливают двумя стаканами водки (всего 300 – 350 мл). Настаивание длится не менее недели (желательно 10 дней). После этого настой процеживают и принимают капельно перед едой. В зависимости от интенсивности отечного синдрома доза варьирует от 10 до 20 капель за один прием. Средство принимают трижды в день в течение нескольких недель.
- Отвар петрушки. Средство готовится на молоке из расчета 700 – 800 г зелени на литр. Постепенное нагревание кастрюли ведет к выпариванию молока. Когда в кастрюле остается приблизительно половина начального объема (0,5 л), ее снимают с огня. После этого отвар процеживают и принимают по 1 – 2 столовых ложки не менее 10 раз в день (каждый час). Средство имеет хороший мочегонный эффект и быстро выводит излишек жидкости из организма.
- Настойка календулы. Приобретается в аптеках в готовом виде. Доза 20 – 30 капель трижды в день улучшает сердечную деятельность и способствует постепенному снятию отека. Эффект становится заметен на 2 – 3 неделю лечения, но сохраняется длительное время.
- Семя льна. Для приготовления отвара необходимо 4 столовых ложки семян на 1 л воды. Кастрюлю ставят на маленький огонь и закрывают крышкой. После того как вода закипит, нужно подождать еще 5 минут. После этого кастрюлю снимают с огня и укутывают полотенцем или одеялом. Постепенное ее охлаждение и настаивание длится 3 – 4 часа. После этого отвар процеживают и пьют по 0,5 стакана 3 – 6 раз в день. Эффект заметен только через неделю после начала лечения.
Последствия отеков
![]()
Так как сердечные отеки сами по себе являются лишь одним из проявлений сердечной недостаточности, они не вызывают каких-либо прямых последствий или осложнений. Тем не менее, при обнаружении отечного синдрома обязательно начинают поиск его причины и назначают курс лечения. Это связано с тем, что у пациентов с запущенными отеками, которые игнорировались долгое время, могут появляться более серьезные проявления сердечной недостаточности. Последствия и осложнения в данном случае будут обусловлены отчасти наличием отека, а отчасти – системными нарушениями кровообращения.
Возможными проблемами при запускании сердечных отеков могут быть: - анасарка;
- трофические язвы;
- лимфедема;
- асцит;
- отек легких;
- гидроторакс;
- гидроперикард.
Анасарка
Анасаркой называется распространенный отек подкожной клетчатки, при котором могут наблюдаться и другие осложнения, о которых будет сказано далее (
гидроперикард, гидроторакс). Это крайняя степень выраженности отечного синдрома, которая иногда развивается при отсутствии квалифицированного лечения. Обычно в развитии этого осложнения принимают участие различные механизмы. Наблюдается не только застой крови в большом круге кровообращения, но также нарушение почечной фильтрации и падение уровня белка в крови (
при нарушении функции печени).
При анасарке отеки располагаются не только в области стоп или на пояснице. Они охватывают также бедра, половые органы, руки, лицо и шею. Непосредственной угрозы для жизни при этом нет. Серьезные нарушения в работе органов наблюдаются только при дальнейшем развитии патологического процесса. Своевременная госпитализация пациента позволяет устранить анасарку. Однако само по себе ее появление говорит о неблагоприятном прогнозе для пациента (
имеются серьезные нарушения кровообращения).
Трофические язвы
Трофические язвы могут появляться на поздних стадиях декомпенсированной сердечной недостаточности. Обычно они располагаются на нижних конечностях в месте наиболее плотного отека либо ниже. Язвы представляют собой области, где постепенно погибают живые клетки. Мертвые ткани становятся удобным местом для развития патогенных (
болезнетворных)
бактерий. Это усугубляет течение болезни.
Появление трофических язв при сердечных отеках вызвано следующими причинами: - длительная гипоксия тканей;
- застой венозной крови;
- пережатие артерий скоплением жидкости;
- нарушение иннервации.
Появление трофических язв является плохим признаком, который говорит о тяжелой декомпенсации кровообращения. Эти язвы длительное время не заживают даже на фоне активного противомикробного лечения. Единственным условием их исчезновения (
иногда с образованием грубых рубцов) является полное восстановление нормального кровотока. Обычно этого не удается добиться, если болезнь уже зашла так далеко.
Лимфедема
Лимфедемой называется отек, который возникает из-за локального скопления лимфы в определенной анатомической области. Лимфа – это жидкость, которая образуется в клетках в результате их жизнедеятельности. В норме она оттекает по специальной сети лимфатических сосудов. При плотном сердечном отеке вены набухают, и в межклеточном пространстве скапливается жидкость. Это приводит к сдавливанию лимфатических сосудов и узлов. Если отек будет держаться длительное время, тонкие лимфатические сосуды могут зарасти соединительной тканью. В результате даже после нормализации работы сердца и исчезновения сердечного отека отток лимфы будет нарушен. Останется так называемый лимфатический отек или лимфедема, бороться с которым значительно тяжелее. Дело в том, что нет эффективного хирургического или медикаментозного метода, чтобы восстановить проходимость сосудов лимфатической сети. Со временем скопление лимфы способствует разрастанию соединительной ткани под кожей. После этого конечность увеличивается в размерах, при надавливании на нее пальцем следа уже не остается. Процесс носит односторонний характер и встречается на конечностях.
Асцит
Асцит не является следствием периферических сердечных отеков. Он появляется из-за застоя венозной крови в системе портальной (
воротной) вены. Этот синдром проявляется накоплением жидкости в брюшной полости. Из сосудов, собирающих кровь от желудка, кишечника и селезенки, просачивается некоторое количество жидкости. Она стекает в нижние отделы брюшной полости и скапливается там. Обнаружить асцит довольно сложно, так как при скоплении даже 1 – 1,5 литра жидкости у больного не появляется каких-либо дополнительных симптомов. Требуется проведение УЗИ, чтобы поставить правильный диагноз.
При длительной декомпенсированной сердечной недостаточности в брюшной полости скапливается столько жидкости, что это становится заметно невооруженным глазом. Как правило, на этой стадии болезнь уже усугубляется нарушениями в работе печени и почек. При пальпации брюшной полости можно отчетливо почувствовать флюктуацию (
колебания) жидкости.
Асцит опасен сдавливанием внутренних органов, повышенным риском развития
перитонита, образованием спаек между петлями кишечника. Временной мерой для удаления жидкости из брюшной полости является пункция. Полноценное же лечение должно включать нормализацию кровообращения, восстановление работы печени, поддержание нормального состава крови.
Отек легких
Отек легких является одним из тяжелейших осложнений сердечной недостаточности. Он может развиться при отсутствии квалифицированного лечения уже через несколько дней после появления периферических отеков на ногах. Жидкость попадает в полость дыхательных альвеол из расширенных капилляров. Здесь она скапливается и нарушает газообмен. Если человеку в таком состоянии не оказать срочную медицинскую помощь, велика вероятность смертельного исхода.
Гидроторакс
Данное осложнение может наблюдаться при анасарке. Из расширенных и переполненных кровью сосудов жидкость начинает просачиваться в естественные полости организма. При гидротораксе местом ее скопления становится плевральная полость, расположенная между легкими и грудной стенкой. В отличие от экссудативного плеврита при этом отсутствует воспаление. Сама жидкость является лишь следствием высокого давления в сосудах.
При гидротораксе могут наблюдаться серьезные проблемы с дыханием. Тяжесть состояния зависит от объема скопившейся жидкости. Чем он больше, тем сильнее сдавливаются легкие. Они не могут полноценно расправиться на вдохе, и организм перестает получать достаточное количество кислорода. На фоне нарушений кровообращения (
которые собственно привели к гидротораксу) создается прямая опасность для жизни. Эффективным методом лечения является пункция плевральной полости и удаление из нее жидкости.
Гидроперикард
Механизм развития этого осложнения схож с таковым при гидротораксе. Отличие заключается лишь в том, что жидкая фракция крови начинает скапливаться между листками сердечной сумки, перикарда. При большом объеме жидкости в перикардиальной полости сдавливается сердце. Это не позволяет ему наполняться кровью в диастолу (
при расслаблении сердечной мышцы). В результате насосная функция нарушается еще сильнее.
Гидроперикард можно распознать по приглушению сердечных тонов во время аускультации и увеличению сердца (
по результатам перкуссии или рентгенографии). Эхокардиография помогает точно выяснить объем скопившейся жидкости. Если создается угроза для жизни пациента и медикаментозное лечение (
диуретиками) не помогает, то делается пункция перикарда. Скопившаяся жидкость удаляется с помощью специального шприца.
Простые тесты сердца, которые помогут проверить, как оно работает