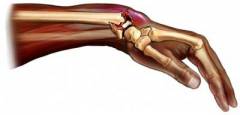
![]() Перелом лучевой кости
Перелом лучевой кости – это патологическая ситуация, при которой под действием какого-либо травматического или иного фактора происходит частичное или полное нарушение целостности лучевой кости, которая вместе с локтевой костью формирует скелет предплечья.
Перелом лучевой кости является довольно распространенной травматологической патологией. Перелом дистальной (
отдаленной, то есть расположенной ближе к кисти) части лучевой кости встречается более чем в 75% случаев, поэтому подобный вид перелома зачастую называется переломом лучевой кости в типичном месте. В то же время, несмотря на то, что костный скелет предплечья сформирован двумя длинными трубчатыми костями (
лучевая и локтевая кость), перелом средней части этих двух костей встречается всего в 5% от общего числа травматизма данной области. Эти статистические данные были получены в результате исследования, проведенного в травматологических клиниках ряда стран Западной Европы. Согласно некоторым другим исследованиям перелом лучевой кости встречается почти в 50% случаев среди всех переломов костей свободной верхней конечности.
В подавляющем большинстве случаев перелом лучевой кости развивается под действием внешнего травматического фактора. Нередко встречаются открытые переломы костей предплечья, которые по определению сочетаются с повреждением мягких тканей и сопряжены с высоким риском развития инфекционных и иных осложнений.
Необходимо понимать, что кости предплечья формируют единую анатомо-физиологическую структуру, которая благодаря своим свойствам и строению приспособлена для выполнения сложных движений внутреннего и внешнего вращения. По этой причине они обладают некоторым изгибом, который позволяет максимально увеличить амплитуду движений свободной верхней конечности (
конкретней – кисти), тем самым увеличив ее функциональный потенциал. Как следствие, при нарушении структурной целостности костного скелета предплечья нарушается работа кисти и всей руки, и пострадавший на длительное время оказывается неспособным к выполнению своей профессиональной и ежедневной деятельности.
Перелом лучевой кости является состоянием, которое редко представляет угрозу для жизни пациента. Тем не менее, следует понимать, что из-за огромного функционально значения предплечья, а также из-за расположенных в соответствующей области нервов и сосудов данный недуг может осложниться и привести к ряду тяжелых последствий.
Перелом лучевой кости представляет опасность для пострадавшего в следующих ситуациях: - прямое повреждение сосудисто-нервного пучка предплечья;
- частичная или полная утрата движений предплечья с последующей инвалидизацией;
- сдавление мышц, сосудов и нервов с нарушением кровообращения и некрозом тканей;
- проникновение инфекционных агентов в открытую рану с развитием гнойно-некротических очагов в мягких тканях;
- проникновение инфекционных агентов в костную ткань с развитием остеомиелита.
Тем не менее, в подавляющем большинстве случаев при адекватном лечении данных осложнений и опасностей удается избежать, и пострадавший в течение нескольких месяцев полностью восстанавливает свою трудоспособность.
Анатомия предплечья
![]()
Предплечье состоит из двух практически параллельных костей (
лучевой и локтевой), которые способны вращаться относительно общей продольной оси, тем самым осуществляя движения внутреннего и внешнего вращения. С одной стороны предплечье соединяется с плечевой костью, с другой – с запястными костями и кистью.
Лучевая и локтевая кости объединяются благодаря следующим структурам: - Локтевой сустав. Суставная сумка и связки, формирующие локтевой сустав, прочно соединяют локтевую и лучевую кость в месте соединения с плечом.
- Межкостная мембрана. Между лучевой и локтевой костью располагается межкостная соединительно-тканная мембрана, по которой проходят некоторые сосуды и нервы, и которая разделяет некоторые группы мышц предплечья.
- Лучезапястный сустав. Лучезапястный сустав объединяет суставную поверхность лучевой кости с суставной поверхностью, образованной костями запястья, а при помощи ряда боковых связок данный сустав соединяет локтевую кость с лучевой.
Предплечье, как целостная анатомо-функциональная единица, образовано следующими структурами: - костный скелет и суставы предплечья;
- мышцы предплечья;
- сосуды и нервы предплечья.
Костный скелет и суставы предплечья
Костный скелет предплечья, как уже упоминалось выше, образован локтевой и лучевой костью, которые являются длинными трубчатыми костями со схожими структурными принципами, знание которых необходимо для лучшего понимания возможных повреждений при переломах.
В строении длинных трубчатых костей выделяют следующие составные части: - Эпифиз. Представляет собой характерное расширение кости, которое находится на одном или обоих ее концах и несет на себе суставную поверхность. В большинстве случаев костный эпифиз имеет губчатую структуру и заполнен красным костным мозгом – основным органом кроветворения.
- Метафиз. Представляет собой тонкую прослойку между костным эпифизом и диафизом. Благодаря делению клеток метафиза происходит рост кости в длину.
- Диафиз. Является непосредственным телом кости и представляет собой продолговатую трубку с внутренней полостью, стенки которой образованы твердым компактным костным веществом. В полости диафиза длинных трубчатых костей находится желтый костный мозг, который уже не выполняет кроветворную функцию и представлен богатой жировыми отложениями тканью.
Длинные трубчатые кости покрыты снаружи тонкой соединительно-тканной пленкой – надкостницей, которая принимает участие в питании поверхностного слоя компактного вещества диафиза, обеспечивает рост кости в ширину и содержит большое количество нервных окончаний. Благодаря тому, что в надкостнице находится множество болевых рецепторов, ее разрыв или раздражение костными отломками, так же как и посттравматическая воспалительная реакция, вызывают интенсивное болевое ощущение.
Тем не менее, кости, формирующие предплечье, имеют ряд существенных отличий и не являются абсолютно одинаковыми. Это обусловлено, в первую очередь, их двигательным потенциалом и функциональными возможностями всей свободной верхней конечности.
Костный скелет предплечья представлен следующими костями: - Локтевая кость. Локтевая кость (ulna) является широкой и утолщенной со стороны локтевого сустава и более тонкой в области кисти. В области локтевого сустава на локтевой кости находятся две суставные поверхности – одна для образования блоковидного сустава с плечевой костью, другая для образования цилиндрического сустава с головкой лучевой кости. Локтевая кость, так же как и лучевая, имеет треугольное сечение, при этом одна из вершин треугольника обращена к другой кости. Между этими краями находится межкостная мембрана.
- Лучевая кость. Лучевая кость (radius) тоньше в области локтевого сустава и шире в области лучезапястного сустава. Проксимальный конец лучевой кости (который ближе к локтевому суставу) представлен небольшой цилиндрической головкой, которая контактирует с локтевой костью. На противоположном конце лучевой кости находятся две суставные поверхности - обширная, участвующая в формировании лучезапястного сустава, и небольшая, расположенная сбоку, участвующая в образовании подвижного сочленения между головкой локтевой и лучевой кости.
Таким образом, в области предплечья находятся два сложных сустава, которые образованы более чем двумя костями и суставными поверхностями. Первый сустав, локтевой, способен выполнять движения сгибания и разгибания (
за счет движений локтевой кости), а также внешнего и внутреннего вращения (
за счет вращения головки лучевой кости). Вращательные движения предплечья производятся путем вращения лучевой кости вокруг оси предплечья, которая практически совпадает с локтевой костью. Благодаря некоторому изгибу данных костей, амплитуда данного движения является довольно обширной. Другим суставом предплечья является лучезапястный, который образован широким и массивным дистальным концом лучевой кости и запястными костями. Данный сустав позволяет кисти совершать довольно большое количество движений. За счет того, что этот сустав образован в большей степени именно лучевой костью, которая способна совершать вращения с максимальной амплитудой, кисть обладает обширным двигательным потенциалом.
Мышцы предплечья
На предплечье располагается довольно большое количество мышц, которые обеспечивают движения как самого предплечья и кисти, так и каждого отдельного пальца руки.
Мышцы предплечья условно разделяют на следующие группы: - Мышцы сгибатели. Мышцы сгибатели располагаются в передней части предплечья (при нормальном анатомическом положении, когда рука опущена вниз, а ладонь раскрыта и направлена вперед). Различают поверхностные и глубокие мышцы-сгибатели. Прикрепляются данные мышцы своим задним концом к плечевой кости, а передним – к костям кисти и фалангам пальцев. Основной функцией является сгибание кисти и пальцев.
- Мышцы разгибатели. Мышцы разгибатели располагаются на дорсальной (задней) поверхности предплечья. Условно данные мышцы разделяются на лучевую и локтевую группы. Основной функцией является разгибание кисти и пальцев.
- Мышцы, вращающие предплечье (пронаторы и супинаторы). Между лучевой и локтевой костью находятся несколько мышц, которые при своем сокращении обеспечивают внешнее или внутреннее вращение предплечья. В отличие от других мышц данной области данные мускулы являются более короткими и широкими, их сухожилия не столь ярко выражены.
Для мышц сгибателей и разгибателей предплечья характерны некоторые общие особенности, которые определяют их функциональный потенциал. Во-первых, место прикрепления данных мышц значительно отдалено от сустава, на который они воздействуют. В большинстве случаев данные мускулы крепятся к начальной части лучевой и локтевой кости, конечной части плечевой кости, а также к межкостной мембране. Во-вторых, почти все мышцы предплечья формируют длинные сухожилия, которые, проходя над лучезапястным суставом, прикрепляются к исполняемой части кисти.
Таким образом, из-за того, что наиболее важные мышцы, обеспечивающие движения пальцев кисти, располагаются в области предплечья, повреждение их может привести к частичной или полной утрате мелкой моторики и к потере трудоспособности. При этом необязательно, чтобы были травмированы непосредственно мышцы, так как достаточно, чтобы была нарушена структурная целостность их места прикрепления либо чтобы повреждено соответствующее сухожилие.
Сосуды и нервы предплечья
В области предплечья расположены несколько важных и крупных кровеносных сосудов, повреждение которых при травматизме может иметь крайне неблагоприятные последствия. Основные артерии предплечья представлены ветвями плечевой артерии, которая разветвляется в области локтевой ямки.
Кровоснабжение предплечья обеспечивается следующими артериями: - Лучевая артерия. Является непосредственным продолжением плечевой артерии. Располагается она в передней части предплечья, проходя вдоль линии, объединяющей локтевую ямку и боковую поверхность лучевой кости. Данная артерия отдает множество ветвей, которые питают мышцы передней и задней части предплечья, а также формируют сосудистую дугу кисти, обеспечивающую кровообращение на уровне ладони и пальцев. Пульсация лучевой артерии может быть пропальпирована в области шиловидного отростка лучевой кости, то есть немного выше ладонного возвышения большого пальца.
- Локтевая артерия. Эта артерия крупнее лучевой. Отходит от плечевой артерии на уровне локтевой ямки (иногда – немного ниже), отклоняется в сторону локтевой кости, вдоль которой и идет до запястья. На всем протяжении отдает большое количество ветвей, которые питают мышцы и кости и формируют богатую сосудистую сеть. От локтевой артерии отходит общая межкостная артерия, которая располагается между лучевой и локтевой костью, и ветви которой лежат по обеим сторонам межкостной мембраны. В области ладони данная артерия соединяется с лучевой, формируя сосудистую дугу кисти.
Следует отметить, что лучевая и локтевая артерии формируют множество анастомозов (
артериальных соединений) и образуют разветвленную сосудистую сеть, которая позволяет поддерживать адекватное кровообращение во время движений и при сдавлении некоторых сосудов во время профессиональной деятельности. Однако это создает некоторые трудности при попытке пережатия артерий при кровотечениях. Из-за наличия межкостного промежутка, в котором располагается довольно крупный сосуд, компрессия артерий на уровне предплечья затруднена и нерациональна. По этой причине при артериальных кровотечениях данной области кровоостанавливающий жгут накладывают в нижней трети плеча.
Вены предплечья делятся на поверхностные и глубокие. Поверхностные вены располагаются под кожей и объединяются в две крупные вены идущие вдоль плеча. Глубокие вены располагаются рядом с одноименными артериальными сосудами.
Нервы предплечья представлены тремя длинными ветвями, исходящими из плечевого нервного сплетения. Данные нервы обеспечивают чувствительность кисти и предплечья, а также контролируют мышцы и, соответственно, сознательные движения верхней конечности.
В области предплечья расположены следующие нервы: - Лучевой нерв. Находится на задней части предплечья и иннервирует мышцы-разгибатели. На своем пути до кисти отдает ряд нервных ветвей, которые идут к коже, сухожилиям и костям предплечья.
- Локтевой нерв. Переходит на предплечье через заднюю часть медиального надмыщелка плечевой кости, где располагается близко к коже. Благодаря этой особенности данный нерв довольно часто травмируется (в том числе и при обычной ежедневной деятельности). На предплечье он проходит между группами мышц-сгибателей до уровня кисти (область 4 и 5 пальцев).
- Срединный нерв. Проходит между мышцами примерно посередине передней части предплечья. К ладони данный нерв проходит через жесткий канал, образованный связками запястных костей, по этой причине при травматизме данной области довольно часто возникает компрессия срединного нерва с развитием выраженного болевого синдрома и с нарушением функции кисти.
Знание анатомии предплечья является необходимым для глубокого понимания возможных последствий перелома лучевой кости как комплексной патологии, а также для анализа и оценки всех возможных рисков и опасностей.
Причины и основные виды переломов
![]()
Перелом лучевой кости является довольно распространенной травматологической патологией, которая в большинстве случаев возникает под действием какой-либо силы, которая превосходит прочность кости. Таким образом, для того, чтобы возник перелом необходимо либо снижение прочности кости, либо приложение силы высокой интенсивности. Именно этот факт лежит в основе одной из основных классификаций переломов, которая применима и к лучевой кости.
В зависимости от природы выделяют следующие типы переломов: - Патологический перелом. Это перелом, который возникает при воздействии силы невысокой интенсивности на кость пониженной прочности. В некоторых случаях патологические переломы могут возникать даже при обычной ежедневной активности, во время движений. Столь значительное снижение прочности кости развивается обычно в результате каких-либо метаболических или эндокринных расстройств, которые сопровождаются нарушением обмена питательных веществ и минералов и, соответственно, изменением процесса построения костной ткани. Также нередко кости приобретают повышенную хрупкость по мере роста злокачественных опухолей как первичных (развивающихся из костной ткани или ткани костного мозга), так и метастатической (раковые клетки, занесенные током крови из других органов). Нередко в основе патологических переломов лежит остеомиелит – инфекционное поражение костного мозга и костной ткани. Возрастные изменения в костях, из-за которых обычно возникает остеопороз, сопровождаемый истончением и ослаблением костей, также довольно часто снижают прочность костей и способствуют переломам.
- Травматический перелом. Такой перелом возникает в результате воздействия на кость силы высокой интенсивности. Обычно это происходит вследствие каких-либо ударов различной направленности. Наиболее частой причиной травматических переломов лучевой кости являются прямые удары предплечья, падения с некоторой высоты на отведенную руку, удары при дорожно-транспортных происшествиях или при занятиях спортом. Огнестрельные ранения также могут лежать в основе перелома лучевой кости. Для данного механизма характерно повреждение мягких тканей, нервов и сосудов, а также значительный костный дефект (отсутствие участка кости). Особенно тяжелые оскольчатые переломы костей предплечья встречаются в результате травматизма, вызванного сельскохозяйственной или промышленной техникой.
Следует понимать, что травматические переломы встречаются гораздо чаще, чем патологические и имеют гораздо большее статистическое значение.
Под действием травматического фактора формируется два или более костных отломка, которые представляют собой не что иное как фрагменты разъединенной костной ткани. Следует отметить, что количество, тип, положение и форма отломков во многом зависит от механизма, спровоцировавшего перелом, а также от физического состояния кости.
В травматологической практике выделяют следующие типы переломов: - Поперечные. При поперечных переломах линия разлома обычно располагается перпендикулярно к оси кости, то есть, другими словами, данный перелом располагается строго поперек кости. Развивается обычно в результате непосредственного воздействия травматического фактора на кость, при этом вектор силы имеет перпендикулярное направление по отношению к кости (например, при ударе молотком или любым другим тупым предметом по предплечью).
- Косые. Для косого перелома характерна прямая линия излома, которая пересекает кость под различными углами, но не является перпендикуляром для оси кости. Является одним из наиболее распространенных типов перелома лучевой кости. Развивается в результате прямого воздействия травматического фактора на кость, а также при опосредованном травматизме (например, при падении на кисть, находящуюся в положении ладонного сгибания, может возникнуть перелом лучевой кости)
- Винтообразные. При винтообразных переломах линия излома имеет спиралевидную форму, костные отломки несколько повернуты. Данные переломы возникают при сильном вращении кости.
- Продольные. При продольных переломах линия перелома располагается параллельно к оси кости. Обычно данные переломы возникают при боковом сдавлении кости, а также при прямом и сильном ударе обширным тупым предметом.
- Оскольчатые. Для оскольчатых переломов характерно наличие нескольких костных отломков и отсутствие четкой линии излома. При этом костные осколки могут находиться в своем нормальном положении, а могут быть смещены.
- Вколоченные. Вколоченные переломы возникают при приложении значительной силы, вектор которой направлен вдоль оси кости, к противоположным концам какой-либо длинной трубчатой кости. При этом костные отломки как бы вколачиваются один в другой.
Следует отметить, что при всех типах переломов может возникать смещение костных отломков, то есть фрагменты кости могут утрачивать свое нормальное положение и взаимоотношение и смещаться в какую-либо сторону. При этом острые края костных отломков могут травмировать близлежащие сосуды, нервы, мягкие ткани и даже кожу.
По степени повреждения кожных покровов различают следующие переломы: - Открытые переломы. Для открытых переломов характерно значительное нарушение целостности мягких тканей и кожных покровов, в результате чего костные отломки сообщаются с внешней средой. Являются крайне опасными из-за осложнений в виде кровотечения и из-за возможного проникновения инфекционных агентов. Кожные покровы могут быть повреждены как острыми краями костных отломков, так и травмирующим фактором.
- Закрытые переломы. При закрытых переломах также может наблюдаться повреждение мягких тканей, однако костные отломки не сообщаются с внешней средой через кожный дефект.
Тип перелома имеет значение при планировании терапевтической стратегии, а также при оценке возможных рисков, связанных с немедленными и поздними осложнениями.
Подпишитесь на Здоровьесберегающий видеоканал


Локализация переломов лучевой кости
Перелом лучевой кости, как и любой другой длинной трубчатой кости, может возникать в одном из двух эпифизов, в метафизе или в области диафиза кости. В травматологической практике принято выделять несколько возможных областей лучевой кости, в которых переломы возникают наиболее часто, или в которых они имеют наибольшее значение.
Перелом лучевой кости может иметь следующее расположение: - Перелом головки и шейки лучевой кости. Перелом головки и шейки лучевой кости, которые располагаются в области локтевого сустава, в большинстве случаев возникает в результате непрямого травматизма при падении на вытянутую руку. В результате данного перелома нарушаются движения внешнего и внутреннего вращения, так как они зависят от вращения головки лучевой кости, а также нарушаются сгибание и разгибание в локтевом суставе, так как при данных движениях усиливается смещение костных отломков.
- Перелом диафиза лучевой кости. Диафиз, как уже говорилось выше, представляет собой непосредственно тело кости, которое располагается между ее концами и состоит из прочного компактного вещества. Перелом данной области требует приложения силы крайне высокой интенсивности. Однако в силу анатомической особенности лучевой кости, которая в нижней трети образует небольшой изгиб (необходим для увеличения амплитуды вращательных движений), создается более слабая и менее резистентная к травматизмам зона. Следует отметить, что перелом диафиза лучевой кости часто сочетается с переломом локтевой кости. Из-за натяжения межкостной мембраны и ряда мышц предплечья возникает сближение концов костных отломков, что создает значительные трудности при лечении и в большинстве случаев требует хирургического вмешательства.
- Перелом лучевой кости в типичном месте. Почти 70% переломов лучевой кости возникают в области ее дистальной головки (которая расположена ближе к кисти) в двух – трех сантиметрах от суставной поверхности. Чаще всего данный перелом развивается после падения на согнутую кисть вытянутой руки. Перелом при этом обычно косой или поперечный. Возникает он под действием двух основных векторов силы, один из которых определяется ускорением падения, а другой формируется плечом, образованным кистью. Из-за выраженного остеопороза, наблюдаемого у пожилых людей (особенно у пожилых женщин), встречается чаще всего после 50 – 60 лет, однако может возникать и более молодых людей.
- Перелом лучевой кости с вывихом головки локтевой кости. Воздействие травматического фактора на предплечье обычно не ограничивается одной лишь лучевой костью, поэтому довольно часто ее переломы сочетаются с различными повреждениями локтевой кости. Перелом нижней трети диафиза лучевой кости крайне часто сочетается с вывихом головки локтевой кости (в области лучезапястного, а точнее – дистального лучелоктевого сустава). Данная травма часто называется переломом-вывихом Галеацци - по имени итальянского врача-ортопеда, впервые ее описавшего. Данное повреждение является довольно опасным, а в связи с серьезным нарушением функции свободной верхней конечности оно требует адекватного медицинского лечения.
Симптомы перелома лучевой кости
![]()
Симптоматика перелома лучевой кости, как и практически любой другой длинной трубчатой кости, основывается на признаках нарушения целостности кости и смещения отломков, а также на повреждении и реакции окружающих мягких тканей. Однако следует отметить, что клиническая картина может стать гораздо более сложной, особенно в тех случаях, когда перелом сочетается с повреждением сосудов или нервов, а также при развитии инфекционных осложнений.
Закрытый перелом лучевой кости сопровождается следующими основными симптомами: - Боль в области перелома. Боль в области перелома выраженная, острая, усиливающаяся при движениях и надавливании. В основе болевого ощущения лежат несколько патофизиологических процессов, которые сопровождают перелом. Во-первых, боль возникает как реакция на разрыв надкостницы, в которой содержится большое количество нервных окончаний, способных формировать болевое ощущение. Во-вторых, боль возникает в результате воздействия провоспалительных веществ из очага реактивного воспаления, возникшего в месте перелома как одна из защитных и приспособительных реакций. В-третьих, болевое ощущение является результатом повреждения окружающих мягких тканей костными отломками, а также, возможно, и травматическим фактором (при прямом воздействии).
- Патологическая подвижность конечности. Так как при переломах нарушается линейная целостность кости, в месте перелома возникает патологическая подвижность, которая проявляется либо возможностью смещения дистального участка кости относительно проксимального без движения последнего, либо отсутствием движения в дистальном фрагменте при сокращении некоторых мышц.
- Припухлость конечности. Так как в месте перелома развивается реактивная воспалительная реакция, то под действием провоспалительных веществ расширяются кровеносные сосуды и происходит частичный выход жидкой составляющей крови в место повреждения с образованием отека, что несколько увеличивает конечность в объеме. Следует отметить, что при закрытом повреждении кровеносных сосудов также может возникать припухлость, которая формируется в результате скопления крови, и которая отличается от отека более быстрым ростом и большей твердостью.
- Нарушение функции свободной верхней конечности. Из-за выраженного болевого ощущения, нарушения передачи движений через место перелома, а также из-за смещения костных отломков, функция свободной верхней конечности значительно нарушается. При переломе лучевой кости страдает не только предплечье, но также может снизиться амплитуда движения в локтевом и лучезапястном суставе. Из-за того, что основные мышцы, осуществляющие движения пальцев, расположены на предплечье, травматизм данной области также может привести к нарушению движения пальцев и кисти.
- Укорочение конечности. Смещение костных отломков длинной трубчатой кости может привести к тому, что конечность может несколько укоротиться. При изолированном переломе лучевой кости этого обычно не происходит, так как предплечье поддерживается интактной локтевой костью, однако может наблюдаться отклонение предплечья в лучевую сторону.
- Крепитация костных отломков. Крепитацией называется особый звук или тактильное ощущение, которое возникает при смещении костных отломков друг относительно друга при движении поврежденной конечности. Объясняется появление этого звука трением краев костных отломков. Не рекомендуется самостоятельно выполнять проверку на наличие данного симптома, так как смещающиеся при этом фрагменты кости могут травмировать окружающие мягкие ткани, сосуды, нервы.
При открытом переломе могут наблюдаться эти же симптомы, к которым добавляется кожный дефект, видимые костные отломки в области раны, а также некоторая кровоточивость из раны. В медицинской практике наличие повреждения кожных покровов над местом перелома рассматривается как признак открытого перелома, который считается таковым до опровержения. Связано это с тем, что открытые переломы требуют более тщательной обработки и лечения и сопряжены с большим риском развития осложнений (
особенно инфекционных).
Следует отметить, что на основании некоторых внешних признаков область перелома лучевой кости может быть установлена более точно, так как при каждом из возможных переломов возникает специфическое, более выраженное нарушение движения, а также развивается соответствующая месту повреждения припухлость.
Для переломов лучевой кости с различной локализацией характерны следующие симптомы: - Перелом головки и шейки лучевой кости. При переломе головки и шейки лучевой кости возникает выраженная припухлость в области локтевой ямки и нарушаются движения внешнего и внутреннего вращения предплечья, так как они зависят от вращения головки лучевой кости. Так как структурно проксимальный лучелоктевой сустав составляет единое целое с локтевым суставом, перелом лучевой кости в данной области вызывает нарушение движений и в локтевом суставе.
- Перелом диафиза лучевой кости. Перелом диафиза лучевой кости часто сложно выявить, так как из-за глубокого расположения и из-за того, что скелет предплечья поддерживается еще и локтевой костью, далеко не всегда возникает видимая деформация конечности. При переломе диафиза отмечается некоторая припухлость и болезненность в области перелома, иногда могут быть пропальпированы костные отломки. Активное внутреннее и внешнее вращение предплечья невозможно, а пассивное (при вращении другой рукой) вызывает острое и интенсивное болевое ощущение.
- Перелом лучевой кости в типичном месте. При переломе лучевой кости в типичном месте отмечается деформация в области лучезапястного сустава, со смещением костных отломков и образованием патологического рельефа в соответствующей области. Кроме того, наблюдается ладонное или тыльное сгибание кисти, что связано с нарушением функции лучезапястного сустава.
- Перелом-вывих Галеацци. Из-за значительного смещения костных фрагментов и головки локтевой кости при повреждении Галеацци наблюдается довольно выраженная клиническая картина. Наиболее характерным считается возникновение западения на тыльной стороне нижней трети предплечья, вызванного смещением отломков лучевой кости в ладонную сторону и, соответственно, образование выпячивания на ладонной стороне. При этом также отмечается выбухание с тыльной стороны предплечья в области лучезапястного сустава, которое связано со смещением вывихнутой головки локтевой кости.
При повреждении кровеносных сосудов, расположенных в области предплечья, наблюдается побледнение пальцев, онемение и похолодание конечности. Пульс, который должен прощупываться несколько выше ладонного возвышения большого пальца в бороздке, образованной сухожилием сгибательной мышцы и локтевой костью, при повреждении лучевой артерии не ощущается (
что также может быть связано со сдавлением сосуда или со снижением артериального давления).
Повреждение нервов предплечья сопровождается нарушением движения предплечья и кисти, а также снижением кожной чувствительности данных областей.
Диагностика перелома лучевой кости
![]()
Диагностика перелома лучевой кости основывается на клиническом обследовании и на рентгенологических методах исследования, которые являются наиболее информативными и позволяют подтвердить диагноз и проконтролировать правильность лечения.
Клиническое обследование
Клиническое исследование, которое позволяет диагностировать перелом, основывается на выявлении основных симптомов (
боль в области перелома, припухлость, патологическая подвижность, функциональная недееспособность), а также на выявлении объективных проявлений перелома, таких как ощупывание костных фрагментов, выявление патологических выпуклостей или западаний, визуализация костных отломков в ране при открытом переломе.
Немаловажным в процессе клинического обследования является беседа с пострадавшим или с людьми, его сопровождающими (
желательно – очевидцами происшествия) с целью выявления обстоятельств перелома. Это позволяет определить, нет ли других повреждений или переломов, контузии внутренних органов или иного травматизма. Кроме того, в ходе беседы можно приблизительно проанализировать интенсивность травматического воздействия и исключить или предположить патологический перелом.
В ходе клинического обследования выявляются два важных показателя, от которых зависит дальнейшая терапевтическая тактика и прогноз – состояние сосудов и состояние нервов.
Состояние кровеносных сосудов предплечья оценивается на основании следующих критериев: - Цвет кожных покровов предплечья и кисти. При нормальном кровообращении в периферических тканях кожные покровы имеют бледно-розовый цвет, интенсивность которого может значительно варьировать в зависимости от индивидуальных особенностей. Однако при нарушении артериального кровообращения наблюдается ишемия конечности, то есть ее малокровие. При этом кожные покровы становятся бледными, сухими, холодными. Цианотичный (синюшный) оттенок кожных покровов указывает на нарушение оттока венозной крови или на недостаточное поступление кислорода. Нарушение оттока венозной крови может возникать при тромбозе.
- Пульс на лучевой артерии. Пульс на лучевой артерии, как уже писалось выше, прощупывается немного выше ладонного возвышения большого пальца. Отсутствие пульса в данной области может быть связано с повреждением лучевой артерии, с низким артериальным давлением (пульсация исчезает при снижении систолического, то есть верхнего значения артериального давления ниже 90 мм ртутного столба).
Повреждение нервов предплечья выявляется путем исследования произвольных движений кисти и предплечья, а также при исследовании чувствительности пальцев. При этом для каждого из нервов характерны специфические изменения. Чувствительность проверяется при помощи кисточки, которой проводят по коже, либо небольшой иголочки, которой надавливают на кожу, но не прокалывают ее.
Клиническое обследование позволяет диагностировать повреждения следующих нервов предплечья: - Срединный нерв. Повреждение срединного нерва выявляется при невозможности сложить большой и указательный палец колечком (жест «ОК»), а также при нарушении тактильной или болевой чувствительности ладонной поверхности первых трех пальцев кисти (большой, указательный, средний).
- Лучевой нерв. Повреждение лучевого нерва диагностируется при невозможности тыльного разгибания пальцев при приложении некоторого сопротивления. При этом утрачивается чувствительность на тыльной поверхности первых трех пальцев.
- Локтевой нерв. Повреждение локтевого нерва сопровождается невозможностью разжатия пальцев против некоторого сопротивления, а также утратой чувствительности кожи в области четвертого и пятого пальца кисти (безымянный и мизинец).
Рентгенографические методы обследования
Рентгеновские лучи представляют собой один из типов ионизирующего электромагнитного излучения, которое способно приникать сквозь мягкие ткани и поглощается более плотными структурами. Таким образом, при «просвечивании» конечности
рентгеном могут быть выявлены контуры и структура кости, а также могут быть замечены затемнения от каких-либо патологических или физиологических структур.
На сегодняшний день существует несколько методов радиологического обследования: - Простая радиография или радиоскопия. Простая радиография представляет собой кратковременное просвечивание конечности рентгеновскими лучами с получением изображения на специальной пленке. При радиоскопии изображение проецируется в режиме реального времени на специальный экран. В клинической практике при травматологических патологиях чаще всего используется простая радиография в двух проекциях – переднезадней и боковой. Использование двух проекций позволяет осмотреть исследуемую область со всех сторон и исключает множество диагностических ошибок.
- Линейная томография. При линейной томографии из-за синхронизированного движения излучателя и пленки в различных направлениях может быть получен снимок области на определенной глубине. Данный метод обследования имеет крайне малое диагностическое значение при переломах лучевой кости, однако он широко применяется при других патологиях.
- Компьютерная томография. В основе компьютерной томографии лежит тот же принцип, что и в основе линейной томографии, с той разницей, что вместо пленки используются компьютерные технологии, которые позволяют не только получить более четкий и детализированный цифровой снимок, но также позволяют формировать трехмерные изображения и выявлять мельчайшие дефекты. Компьютерная томография является более дорогостоящим методом исследования, который предполагает большую дозу облучения, чем простая радиография. Однако при диагностических трудностях, а также при необходимости определения целостности сосудов использование данного метода оправдано.
Отдельного упоминания заслуживает простая радиография с введением контрастного вещества в сосуд (
ангиография). Данный метод позволяет выявлять повреждения кровеносных сосудов. При травматизме предплечья используется редко, так как повреждение сосудов данной области может быть выявлено и другими способами, однако может представлять интерес при отсутствии других методов исследования.
Радиологические методы обследования позволяют выявлять следующие признаки перелома лучевой кости: - наличие дефекта со снижением интенсивности рентгенологической тени (трещина);
- косая, поперечная, винтообразная, продольная линия перелома;
- наличие множественных изолированных затемнений в проекции кости (оскольчатый перелом);
- изменение оси кости в месте перелома;
- отечность окружающих тканей;
- смещение суставных поверхностей;
- вывих локтевой кости.
Радиография позволяет также косвенно оценить состояние костной ткани, так как при снижении содержания кальция кости становятся более прозрачными на рентгене и более хрупкими при травматизме. Кроме того, на компьютерной томограмме или на простой радиограмме могут быть выявлены признаки первичной или метастатической опухоли кости, а также признаки остеомиелита.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) позволяет гораздо лучше визуализировать мягкие ткани, сосуды и нервы, чем радиография. Кроме того, данный метод исследования не предполагает использования ионизирующего облучения, так как он основывается на изменении некоторых свойств ядер водорода (
который входит в состав воды и многих других соединений) в магнитном поле.
МРТ применяется при необходимости диагностики повреждений нервов или сосудов (
если ангиография недоступна). Данный метод противопоказан людям, у которых есть какие-либо металлические импланты в организме, так как под действием магнитного поля они могут спровоцировать различные травмы.
Ультразвуковое исследование
Ультразвуковое исследование (
УЗИ) при переломе лучевой кости применяется редко, так как данный метод не позволяет визуализировать костные структуры и переломы. Однако он может быть полезен для диагностики скоплений крови в области предплечья.
Следует отметить, что лабораторные анализы при травматических переломах не выявляют каких-либо значительных и важных изменений, однако при патологических переломах они имеют довольно большое значение. Выбор анализов и их интерпретация зависят от предполагаемой патологии и определяются лечащим врачом.
Первая помощь при подозрении на перелом лучевой кости
![]()
Нужно ли вызывать скорую помощь?
Перелом лучевой кости является состоянием, которое в большинстве случаев не угрожает жизни больного и поэтому не нуждается в экстренной медицинской помощи. Однако из-за сильной боли и психоэмоционального возбуждения больного, связанного со стрессовой ситуацией, можно вызвать врача, который проведет грамотное обезболивание и успокоит пострадавшего. При возможности самостоятельного передвижения пострадавший может отправиться в ближайший травматологический пункт или больницу. Если подобные учреждения находятся далеко или к ним нет возможности добраться в ближайшее время, то следует вызывать скорую помощь.
Обязательно вызывать скорую помощь следует в следующих ситуациях: - перелом руки наступил в результате падения с большой высоты (несколько метров);
- существует риск повреждения внутренних органов или других конечностей (политравма);
- отсутствует пульс на лучевой артерии;
- снижена или отсутствует чувствительность одного или нескольких пальцев кисти;
- похолодание и побледнение конечности;
- открытый перелом предплечья;
- травматическая ампутация конечности (открытый перелом обеих костей предплечья с массивным повреждением и разрывом мягких тканей).
До прибытия скорой помощи или до обращения в лечебный стационар следует предпринять ряд мер, направленных на уменьшение рисков развития осложнений и позволяющих уменьшить некоторые симптомы и облегчить дальнейшее лечение.
Первая помощь при переломе лучевой кости включает: - иммобилизация конечности (накладывание шины);
- обезболивание;
- прикладывание холода.
Иммобилизация конечности
Иммобилизация конечности позволяет минимизировать смещение костных отломков во время движений конечности, тем самым предотвращая риск повреждения мягких тканей, нервов и сосудов. Кроме того, обездвиживание конечности позволяет уменьшить интенсивность болевого ощущения за счет устранения движений краев костных фрагментов.
До начала иммобилизации предплечья необходимо снять с пострадавшей руки все кольца, браслеты, часы, так как данные объекты при развитии отека могут вызвать сдавление нервов и сосудов. Однако если это невозможно сделать самостоятельно не следует усердствовать, так как при приложении чрезмерной силы можно спровоцировать смещение отломков. Если снять кольца и браслеты не удалось самому, это сделает врач или бригада скорой помощи.
Корректная иммобилизация предплечья предполагает его фиксацию в состоянии сгибания в локтевом суставе на 90 градусов и приведения к туловищу, с кистью, повернутой кверху. Однако при наложении шины не следует стараться привести конечность именно к этому положению. В первую очередь следует руководствоваться ощущениями пострадавшего. Руке необходимо обеспечить максимальный покой и не следует ее сгибать или приводить к туловищу, если это положение провоцирует боль или затруднено. Часто при переломе лучевой кости в типичном месте наиболее безболезненное положение кисти наблюдается при ее развороте ладонной поверхностью книзу.
В процесс иммобилизации ни в коем случае нельзя пытаться самостоятельно вправлять смещенные костные фрагменты, так как, во-первых, без радиологического контроля и специальных навыков сделать это правильно практически невозможно, а во-вторых, это сопряжено с высоким риском повреждения нервов и сосудов.
Иммобилизация производится с помощью специальной шины Крамера или любого другого достаточно жесткого и длинного предмета – доски, палки, ветки, жесткого картона. При обездвиживании конечности следует постараться охватить дистальный и проксимальный суставы (
локтевой и лучезапястный), устранив в них движения, так как это позволяет создать наиболее полный покой для конечности. Шину не следует туго стягивать, однако ее следует устанавливать (
прибинтовывать) достаточно плотно.
После наложения шины следует убедиться в том, что на лучевой артерии прощупывается пульс, чтобы исключить возможность сдавления сосудов бинтами.
После наложения шины и иммобилизации конечности необходимо немедленно обратиться за помощью в ближайший медицинский пункт.
Следует отметить, что при наличии кровотечения из раны при открытых переломах правила наложения шины остаются прежними, но к ним добавляется необходимость остановки кровотечения. С этой целью при артериальном кровотечении (
алая кровь, бьющая пульсирующей струей из раны) накладывают жгут, а при венозном (
темная, сочащаяся кровь) или небольшом артериальном – делают давящую повязку на область раны. Жгут накладывать следует в нижней трети плеча на обернутую тканью или бинтом кожу. Стягивать его необходимо до тех пор, пока кровотечение не остановиться и не исчезнет пульс на лучевой артерии (
если он был ранее). При этом следует зафиксировать время наложения жгута и записать его на бумажке, которую необходимо подложить под сам жгут. Это необходимо для того, чтобы в дальнейшем врач знал, в течение какого временного промежутка конечность была обескровлена. Если медицинская помощь не оказана в течение двух – трех часов после наложения жгута, его следует ослабить на пару минут, чтобы не допустить некроза тканей, а затем вновь затянуть. Накладывать давящую повязку на область раны при переломах довольно опасно, так как она может вызывать смещение отломков, однако при сильном кровотечении ее наложение оправдано.
Необходимо ли давать обезболивающее средство?
Боль является одним из наиболее неприятных симптомов, так как она вызывает сильное страдание и крайне беспокоит пострадавшего. Для снижения интенсивности болевого ощущения больному можно дать какой-либо
обезболивающий препарат, предварительно проверив его название, дозу и срок годности. Однако следует понимать, что некорректное применение лекарств может привести к довольно тяжелым осложнениям.
Для обезболивания можно воспользоваться следующими препаратами: - парацетамол – внутрь в разовой дозе 500 мг;
- ибупрофен – внутрь в разовой дозе 400 – 800 мг;
- кеторолак – внутрь в разовой дозе 10 – 30 мг;
- декскетопрофен (дексалгин) – внутрь в разовой дозе 12,5 мг.
При необходимости через 5 – 6 часов можно принять повторную дозу лекарства. Следует иметь в виду, что для таблетированной формы лекарственных препаратов характерна задержка в начале действия в 20 – 30 минут, так как в течение этого промежутка происходит всасывание препарата в желудочно-кишечном тракте. Поэтому, если сразу после приема таблетки интенсивность боли не уменьшилась, не надо принимать новую дозу, так как это не усилит действие лекарства, а только увеличит риск развития побочных эффектов.
Все описанные выше препараты относятся к группе
нестероидных противовоспалительных средств. Их обезболивающий эффект объясняется влиянием на продукцию провоспалительных веществ, которые опосредованно или напрямую стимулируют болевое ощущение в очаге повреждения.
В качестве немедикаментозного метода обезболивания можно использовать локальное приложение холода. При низких температурах интенсивность боли снижается, так как возрастает порог чувствительности нервных окончаний, замедляется метаболизм провоспалительных веществ, снижается интенсивность воспалительной реакции.
Приехавшая на место бригада скорой помощи помимо нестероидных противовоспалительных препаратов может воспользоваться рядом наркотических обезболивающих лекарств, которые способны быстрее и полнее снять ощущение боли.
Лечение перелома лучевой кости
![]()
Лечение перелома лучевой кости, как и лечение перелома любой другой кости, основывается на совмещении костных фрагментов и иммобилизации их в корректном положении до полного сращения. В большинстве случаев костные отломки совмещают методом ручной репозиции с радиологическим контролем, однако в некоторых случаях требуется оперативное вмешательство.
При переломе лучевой кости применяют ряд симптоматических и профилактических лекарственных препаратов, которые слабо влияют на скорость сращения кости, но которые способствуют устранению некоторых симптомов и предотвращают тяжелые осложнения.
При лечении переломов используют следующие группы лекарств: - Обезболивающие препараты. Для обезболивания используют различные ненаркотические анальгетики в виде инъекций или таблеток. При выраженном болевом синдроме применяют наркотические обезболивающие средства, которые, однако, максимально быстро заменяют на ненаркотические препараты.
- Антибиотики. Антибиотики используются для профилактики инфекционных осложнений при открытых переломах.
- Иммуноглобулины. Иммуноглобулины представляют собой готовые антитела к определенным микроорганизмам или их компонентам. Для профилактики столбняка, который может развиться при загрязнении раны почвой, больным с открытыми переломами назначают противостолбнячную сыворотку, которая представляет собой иммуноглобулины к столбнячному токсину.
Наложение гипса
Наложение гипсовой повязки производится после сопоставления костных отломков и служит для придания конечности необходимого положения, а также для полного обездвиживания поврежденного участка кости. Положение руки при этом определяется особенностями перелома и его расположением. В большинстве случаев руке придается положение сгибания в локтевом суставе и приведения к туловищу.
При переломах лучевой кости обычно накладывается гипсовая лонгета, которая охватывает нижнюю треть плеча, само предплечье и часть кисти. В большинстве случаев гипс изначально накладывают неплотно, чтобы избежать компрессии тканей в случае развития отека, однако в дальнейшем его стягивают плотнее.
Как долго необходим гипс?
Время ношения гипсовой повязки зависит от локализации перелома, типа репозиции костных отломков, а также от общего состояния организма больного.
При переломе лучевой кости ношение гипсовой повязки необходимо в течение следующего временного промежутка: - при переломе головки и шейки лучевой кости – 2 – 3 недели;
- при переломе диафиза лучевой кости – 8 – 10 недель;
- при переломе локтевой кости в сочетании с вывихом головки локтевой кости (перелом-вывих Галеацци) – 8 – 10 недель;
- при переломе лучевой кости в типичном месте – 8 – 10 недель.
Следует отметить, что снятию гипсовой повязки должен предшествовать радиологический контроль, который позволяет выявить состояние костной мозоли (
структура, ответственная за первичное сращение костных отломков), и степень сращения костных фрагментов.
Необходимо понимать, что время полного восстановления нормальной работы конечности на 2 – 4 недели больше, чем время ношения гипсовой лонгеты. По этой причине, после снятия повязки крайне важной является лечебная физкультура, которая позволяет в наиболее короткие сроки восстановить двигательную активность.
Когда нужна операция?
Оперативное лечение перелома лучевой кости необходимо при невозможности ручной репозиции костных отломков, а также при наличии ряда осложнений. В большинстве случаев хирургическое лечение позволяет лучше и точнее сопоставить костные отломки, устраняет необходимость в долгом ношении гипсовой повязки, а также способствует быстрому восстановлению рабочего потенциала конечности.
Оперативное лечение перелома лучевой кости показано в следующих случаях: - открытый перелом лучевой кости;
- перелом обеих костей предплечья;
- перелом-вывих Галеацци;
- перелом диафиза лучевой кости со значительным смещением костных отломков;
- позднее обращение за медицинской помощью при наличии смещения костных отломков;
- переломы, сопряженные с синдромом сдавления нервов;
- переломы, сопряженные с повреждением нервов или сосудов;
- множественные переломы одной конечности, оскольчатые переломы, перелом локтевого отростка;
- патологический перелом.
Оперативное лечение предполагает сопоставление костных отломков с фиксацией их с помощью металлической пластины, спиц, или при помощи аппарата Илизарова (
спицы проходят через кость и кожные покровы и фиксируются к внешним кольцам). Выбор метода фиксации зависит от локализации перелома, от состояния костной ткани и окружающих мягких тканей и кожных покровов. Вне зависимости от выбранного метода при хирургической репозиции костных отломков производится довольно широкий разрез мягких тканей, осуществляется постепенное и тщательное сопоставление фрагментов.
Открытые переломы нуждаются в хирургическом лечении, так как открытая рана считается инфицированной, а соответственно, она нуждается в тщательной первичной обработке. Это включает иссечение некротизированных и загрязненных тканей, вскрытие и дренаж полостей. Кроме того, производится тщательная обработка костных фрагментов, которые после контакта с окружающей средой также считаются инфицированными. При недостаточной обработке открытый перелом может осложниться гнойно-некротическим процессом либо инфекционным поражением костного мозга – патологиями, которые требуют длительного и интенсивного лечения.
Какова длительность восстановительного периода после операции?
Длительность восстановительного периода после оперативного лечения перелома лучевой кости составляет в среднем 6 – 8 недель. Данный период во многом зависит от состояния организма оперированного человека, а также от масштабов хирургического вмешательства. Так как при оперативном лечении производится довольно широкое рассечение мягких тканей, процесс восстановления во многом зависит от времени заживления данной раны. Процесс срастания костей после хирургического лечения такой же, как и после ручной репозиции, однако за счет того, что костные отломки стабилизированы металлическими пластинами или спицами, восстановление работоспособности происходит несколько раньше.
Длительный период восстановления может быть вызван следующими состояниями: - инфекция мягких тканей;
- инфекционное поражение кости (остеомиелит);
- гормональные расстройства;
- сахарный диабет;
- пожилой возраст;
- остеопороз;
- патология почек, печени;
- злокачественные опухоли;
- лечение цитостатическими препаратами;
- лечение высокими дозами гормональных препаратов;
- лечение препаратами, подавляющими иммунитет.
Какие физиопроцедуры показаны после перелома?
![]()
С целью ускорения восстановления функции поврежденной конечности, для устранения некоторых неблагоприятных симптомов, а также для нормализации состояния кости и окружающих тканей пациентам назначают физиопроцедуры. Данный способ дополнительного лечения предполагает воздействие ряда физических факторов на поврежденную область с развитием положительного локального ответа.
Физиопроцедуры, назначаемые при переломе лучевой кости
| Вид процедуры | Механизм лечебного действия | Длительность лечения |
| Воздействие электромагнитного поля ультравысокой частоты. | Под действием электромагнитного поля ультравысокой частоты заряженные частицы клеток и межклеточного пространства организма начинают продуцировать тепло малой интенсивности, которое оказывает выраженное согревающее воздействие на глубокие ткани. В результате наблюдается обезболивающий и противовоспалительный эффект, а также ускоряется процесс регенерации тканей. | Длительность лечения составляет 8 – 10 дней. Назначают лечение, начиная со 2 – 3 дня после перелома. |
| Низкочастотная импульсная магнитная терапия. | Под действием низкочастотных магнитных импульсов в тканях формируются электрические токи, которые действуют на уровне молекул и ионов. В результате развивается противовоспалительный, обезболивающий и заживляющий эффект. | Лечение предполагает курс, состоящий из 10 сеансов, каждый из которых длиться 30 минут. |
| Ультрафиолетовое облучение места перелома. | Под действием ультрафиолета в кожных покровах происходит синтез витамина D, который необходим для всасывания кальция из кишечника. Кальций является основным минералом, входящим в состав костной ткани и необходим для нормального заживления переломов. | Облучение осуществляется один раз в 2 – 4 дня в течение 3 – 4 сеансов. |
| Электрофорез кальция в месте перелома. | Электрофорез основывается на явлении медленного направленного движения заряженных частиц лекарственных препаратов в постоянном электрическом поле. В результате лекарственный препарат через кожу может быть доставлен вглубь мягких тканей, а также к костям и внутренним органам. Препараты кальция способствуют укреплению костей, тем самым ускоряют заживление и сращение костных отломков. | Назначается, начиная со второй недели после перелома. Длиться 10 – 15 дней, каждый сеанс составляет не менее 20 минут. |
Несмотря на кажущуюся безобидность физиопроцедур, их некорректное или чрезмерное использование может иметь неблагоприятное воздействие на поврежденную область и на весь организм. По этой причине, прежде чем прибегать к использованию физиопроцедур, необходимо проконсультироваться у компетентного специалиста.