Мигрень — это неврологическое заболевание, характеризующееся периодическими или регулярными приступами головной боли с одной стороны (справа или слева). Однако иногда боль бывает двухсторонней.
Причем, какие либо серьёзные заболевания (опухоль, инсульт и другие), а также травмы отсутствуют.
Приступы могут возникать с частотой от 1-2 раз в год до нескольких раз в неделю или месяц.
По статистике около 10-14% (в некоторых странах до 30%) взрослого населения страдает от этого недуга. И у двух трети из них заболевание впервые дает о себе знать в возрасте до 30 лет. В этой структуре максимальное число впервые заболевших больных приходится на возраст от 18 до 20 лет, а также от 30 до 35 лет.
Однако описаны случаи начала заболевания и у детей в возрасте 5-8 лет. Причем мальчики и девочки страдают от этого недуга с одинаковой частотой.
У взрослых несколько иное распределение: у женщин мигрень встречается в два раза чаще, нежели у мужчин.
Доказано, что к мигрени имеется наследственная предрасположенность. К примеру, если от недуга страдали оба родителя, то у их детей в 60-90% случаев развивается заболевание, если только мама, то — в 72%, а если лишь отец, то — 20%.
Наиболее часто от мигрени страдают люди, которые активны, целеустремленны, ответственны. Однако это вовсе не означает, что всем остальным людям неведомы её муки.
Примечательно, что в каком бы возрасте не началась мигрень, как правило, её признаки ослабевают по мере взросления.
Интересные факты
Самые первые симптомы, которые напоминают мигрень, были описаны древними врачевателями времен шумерской цивилизации ещё до рождества Христова в 3000 г. до н.э.
Немного позднее (около 400 г. н.э) Гиппократ выделил мигрень, как болезнь и описал её признаки.
Однако своим названием мигрень обязана древнеримскому врачу — Клавдию Галену. К тому же он впервые выделил особенность мигрени — локализация болей в одной половине головы.
Примечательно, что мигрень нередко становится спутницей гениев. Этот недуг, как никакой другой, «любит» активных и эмоциональных людей, отдающих предпочтение умственному труду. К примеру, от неё страдали такие выдающиеся личности, как Понтий Пилат, Петр Чайковский, Эдгар По, Карл Маркс, Антон Павлович Чехов, Юлий Цезарь, Зигмунд Фрейд, Дарвин, Ньютон.
Не обошла мигрень стороной и современных знаменитостей. Мучаясь от приступов головной боли, живут и творят такие известные личности, как Вупи Голдберг, Джанет Джексон, Бен Аффлек и другие.
Еще один любопытный факт (правда, он не доказан научно): мигренью чаще страдают люди, которые стремятся к совершенству. Такие личности амбициозны и честолюбивы, их мозги постоянно работают. Им недостаточно всё выполнить идеально, у них должно быть лучше всех. Поэтому они очень ответственно и добросовестно относятся ко всему, работают «за себя и за того парня». По сути, это трудоголики.
Кровоснабжение головного мозга
![]() Для нормальной работы головного мозга необходимо большое количество энергии, питательных веществ и кислород. Все это доставляется к клеткам с кровотоком.
Для нормальной работы головного мозга необходимо большое количество энергии, питательных веществ и кислород. Все это доставляется к клеткам с кровотоком.
В головной мозг кровь поступает по двум парным позвоночным и двум внутренним сонным
крупным магистральным артериям.
Позвоночные артерии берут свое начало в грудной полости, а затем, дойдя до основания ствола головного мозга, сливаются в одну и образуют базилярную артерию.
Далее базилярная артерия разветвляется на:
- переднюю и заднюю мозжечковую артерии, которые поставляют кровь в ствол головного мозга и мозжечок
- заднюю мозговую артерию, снабжающую кровью затылочные доли головного мозга
Внутренняя сонная артерия берет свое начало с общей сонной артерии, а затем, дойдя до головного мозга, делится на две ветви:
- передняя мозговая артерия, снабжающая кровью передние отделы лобных долей головного мозга
- средняя мозговая артерия, поставляющая кровь в лобную, височную и теменную долю головного мозга
Подпишитесь на Здоровьесберегающий видеоканал


Механизм развития мигрени
На сегодняшний день плохо изучен. Имеются лишь некоторые теории на это счет. Каждая их них имеет право на существование.
Наиболее распространенные теории развития мигрени
Сосудистая теория Вольфа
Согласной ей, приступ мигрени вызывается внезапным сужением внутричерепных сосудов. В результате развивается ишемия (местное малокровие) и аура. Затем сосуды головного мозга расширяются, вызывая головную боль.
Тромбоцитарная теория
Считается, что тромбоциты изначально имеют патологию, что приводит к их склеиванию при определенных условиях.
В результате резко выделяется значительное количество серотонина (гормон удовольствия), который сужает сосуды головного мозга (возникает аура). К тому же в этот же период усиливается выработка гистамина (гормон, регулирующий жизненно важные функции организма) тучными клетками. Эти два момента приводят к тому, что понижается болевой порог стенок артерий (они становятся чувствительнее к боли).
Затем серотонин и гистамин начинают выделяться почками, а их уровень в организме уменьшается. Поэтому сосуды расширяются, понижается их тонус, а также возникает отек тканей, окружающих сосуды. Именно это и вызывает боль.
Теория распространяющейся депрессии
Считается, что через головной мозг проходит волна пониженной нервной активности (ползучая депрессия), вызывая сосудистые и химические изменения в нем. Что ведет вначале к сужению сосудов и возникновению ауры, а затем к расширению сосудов и появлению головной боли.
Комбинированная нейроваскулярная теория или тригеминально-васкулярная
В настоящее время именно она считается ведущей. Согласно ей, нарушена нормальная взаимосвязь между сосудами головного мозга и тройничным нервом.
Под воздействием провоцирующих факторов во время приступа чрезмерно активируется тройничный нерв. В результате его окончаниями выделяются сильные сосудорасширяющие вещества, которые понижают тонус сосудов и усиливают их проницаемость. Это ведет к отеку и набуханию тканей, находящихся рядом с сосудами.
Наряду с этими теориями существует ещё несколько: генетическая, аутоиммунная, гормональная и другие.
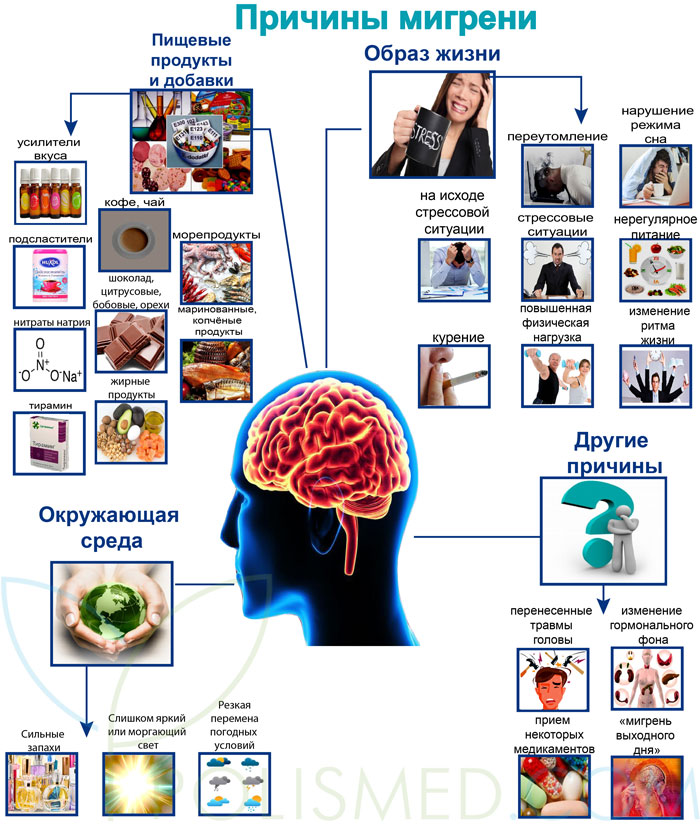
Причины мигрени
![причины мигрени]()
Речь идет не столько о самих причинах мигрени, сколько о пусковых (триггерных) факторах, которые могут привести к развитию самого приступа.
Группы факторов риска
Пищевые продукты и добавки![]()
- усилители вкуса, которые применяются в приправах, консервах, замороженных продуктах, быстрорастворимых супах
- подсластители, входящие в состав газированных напитков, соков, жевательной резинки
- тирамин, содержащийся в рыбе горячего копчения, выдержанных сырах, соленой сельди, алкогольных напитках, дрожжах
- нитраты натрия, которые используются для консервирования мясных продуктов
- кофе, чай
- шоколад, цитрусовые, бобовые, орехи
- продукты с высоким содержанием жира
- морепродукты
- маринованные и копченые продукты
Окружающая среда
- сильные запахи парфюмерии, чистящих средств, лаков и красок, табачный дым
- слишком яркий или моргающий свет
- резкая перемена погодных условий
Образ жизни
- нарушение режима сна (недосыпание или долгий сон)
- переутомление
- нерегулярное питание или злоупотребление диетами
- стрессовые ситуации (острые, хронические)
- на исходе стрессовой ситуации: после подписания договора, ответственного выступления, получения повышения на работе
- изменение ритма жизни и смена часовых поясов
- повышенная физическая нагрузка у малотренированных людей (особенно в начале тренировок)
- курение
Некоторые другие причины
- перенесенные травмы головы (даже очень давние)
- прием некоторых медикаментов
- изменение гормонального фона организма: начало менструации, менопауза, приём гормональных противозачаточных таблеток, беременность
- «мигрень выходного дня», когда приступ возникает в первый день отпуска или после выходных
Список довольно обширен. Однако из него каждый пациент методом проб и ошибок вместе с лечащим врачом должен определить «свои» факторы (очень часто сочетается несколько), а затем постараться устранить их. Тогда вероятность того, что больной убережется от очередных приступов мигрени, повышается в разы.
Однако тут имеется одна сложность: выявленный провоцирующий фактор не всегда приводит к развитию приступа у одного и того же больного.
Симптомы мигрени
![симптомы мигрени]()
Выраженная односторонняя головная боль — всего лишь одно проявление недуга. На самом деле признаки заболевания довольно разнообразны и во многом зависят от вида мигрени.
Формы мигрени
I. Мигрень с аурой. Классический вариант течения заболевания. Встречается лишь в 20-25% случаев.
Протекает в двух вариантах:
- с обычной аурой (длится от 5 до 60 минут)
- с длительной аурой (длится от одного часа до нескольких дней)
II. Мигрень без ауры. У 75-80% больных недуг протекает именно в этой форме.
Однако иногда у одного и того же больного наблюдаются оба вида приступов мигрени, чередуясь между собой.
Виды аур
![]() Аура — это комплекс обратимых неврологических нарушений, которые возникают до начала самого приступа или вместе с ним.
Аура — это комплекс обратимых неврологических нарушений, которые возникают до начала самого приступа или вместе с ним.
Зрительная
Эта форма встречается наиболее часто.
Больные видят линии, начинающиеся с небольшой точки, которая постепенно увеличивается. Далее точка превращается в мерцающие зигзагообразные линии, которые идут из центра к периферии (краям).
У больных часто возникает ощущение потери части зрения. Им может казаться, что они ослепли на один или оба глаза. У них иногда двоиться в глазах.
Часто им кажется, что они «видят» слепые пятна: возникает ощущение, что отсутствуют буквы в словах.
Иногда появляются пульсирующие линии вокруг предметов или пациентам кажется, что их взгляд устремлен сквозь разбитое стекло.
Нередко больным трудно сфокусировать зрение: предметы кажутся ниже или выше, чем на самом деле. Может искажаться их цвет и контуры, иногда появляются зрительные галлюцинации.
Гемипарестетическая (нарушения чувствительности)
Больные жалуются на появление с одной стороны туловища ощущения «ползания мурашек», покалывания и онемения, которые затем распространяются по руке. Далее они поднимаются выше, затрагивая половину языка и головы.
В ногах такие ощущения наблюдаются редко.
Гемипаретическая (нарушения движения)
Появляется слабость в руке или ноге с одной стороны, а иногда даже вплоть до обратимого пареза.
Дисфазия (расстройства речи)
Больные трудно подбирают слова для разговора. У них возникает ощущение, что они потеряли способность запоминать слова, не могут соединять предложения, не различают буквы и числа.
Смешанная
Когда одновременно отмечаются несколько симптомов из двух или трех видов аур.
Как протекает приступ мигрени?
В её течении присутствует несколько фаз, сменяющих друг друга:
- Продромальная (начальная)
- Аура
- Болевая фаза
- Фаза разрешения
- Восстановительная фаза
Мигрень с аурой
Её течение включает в себя все пять фаз:
Продромальная (начальная) фаза
Возникает за несколько часов или дней до приступа мигрени. У больных резко меняется настроение, они становятся раздражительными, у них появляется зевота, сонливость или бессонница, изменяется аппетит, повышается чувствительность к яркому свету, запахам и шуму. А некоторые больные просто «знают», что скоро у них разовьется приступ.
Однако продромальная фаза иногда отсутствует.
Аура
Наиболее частые симптомы ауры — зрительные, затрагивающие оба глаза. Все остальные признаки развиваются несколько реже.
Аура возникает сразу после окончания начальной фазы.
Тогда как между концом ауры и началом головной боли иногда присутствует интервал — не более шестидесяти минут. Причем некоторые пациенты утверждают, что их состояние немного улучшается в этот промежуток времени. Но они чувствуют себя немного отрешенными от действительности.
Однако головная боль может возникнуть и вместе с аурой либо сразу после окончания её.
Болевая фаза — собственно приступ ![]()
Длится от нескольких часов до трех дней. Для неё характерна односторонняя пульсирующая головная боль (реже бывает двухсторонняя).
Боль чаще всего возникает на противоположной стороне ауры, локализуясь в области лба, глазниц, виска или затылка. В начале приступа, как правило, боль невыраженная, однако она постепенно нарастает и захватывает всю половину головы. У больных возникает ощущение того, что голова вот-вот сейчас взорвется.
Далее, по мере нарастания интенсивности головной боли, стороны могут чередоваться.
Боль усиливается при движении, поэтому во время приступа рекомендуется сесть, а ещё лучше лечь.
У больных появляется повышенная чувствительность к свету, запахам и звукам.
Однако имеются и другие симптомы: многие пациенты жалуются на выраженную болезненность мышц шеи и плеч.
Кроме того, больные бледные, у них иногда возникает тошнота и рвота, которая приносит лишь временное облегчение.
Однако, несмотря на рвоту, у некоторых пациентов повышается аппетит. Причем их тянет к продуктам, которые содержат крахмал: хлебобулочные изделия, картофель.
Фаза разрешения — завершение приступа
Приступ мигрени заканчивается по-разному: у кого-то самостоятельно, а у кого-то только после приема лекарственных препаратов.
После затихания симптомов больные нередко засыпают глубоким сном.
Восстановительная фаза
После приступа учащается мочеиспускание, а также увеличивается объем выделяемой мочи (полиурия). Повышается аппетит.
Больные в течение суток после приступа мигрени чувствуют себя разбитыми. Однако у некоторых, наоборот, наблюдается повышенная активность и эйфория.
Мигрень без ауры
При этой форме отсутствует аура (третья фаза), тогда как все остальные фазы присутствуют и протекают так же, как и при мигрени с аурой.
Очень важно различать мигрень с аурой и без неё, поскольку от этого зависит лечение.
Диагностические критерии мигрени
| Мигрень с аурой | Мигрень без ауры |
- У больного должен присутствовать хотя бы один вид ауры, которая была зарегистрирована не менее двух раз.
- Симптомы ауры должны исчезать после завершения приступа.
- Приступы головной боли, а также остальные симптомы соответствуют таковым, как при мигрени без ауры. Они могут начинаться вместе с аурой или спустя не менее 60 минут после её окончания.
| - Приступообразная головная боль длиться от нескольких часов до трех суток.
- Присутствие хотя бы двух признаков из следующих:
- односторонняя головная боль, а по мере её нарастания стороны могут чередоваться
- головная боль носит пульсирующий характер
- боль может быть умеренной или выраженной, снижающей повседневную активность
- головная боль усиливается при незначительной физической нагрузке
- Присутствие хотя бы одного признака из следующих:
- тошнота
- рвота
- светобоязнь (фотофобия)
- боязнь громкого шума (фонофобия) |
Так протекает приступ мигрени в типичных случаях.
Однако иногда мигрень сопровождается вегетативными кризами. Поэтому присоединяется озноб, учащается сердцебиение, появляется чувство нехватки воздуха, артериальное давление «скачет», учащается мочеиспускание. Нередко появляется чувство тревоги, усугубляя течение заболевания.
Таким образом, практически все чувствительные системы участвуют в реализации приступа мигрени.
Особенности некоторых форм мигрени
Мигрень при месячных
Возникает у женщин за два дня до менструации или в течение трех дней после неё. Такие приступы должны быть зарегистрированы, по меньшей мере, в двух циклах.
От этой формы страдает около 2/3 женщин, больных мигренью. Либо они отмечают усугубление течения самих приступов в этот период.
Тут, по-видимому, имеет место резкое падение уровня эстрогена (женского полового гормона) перед началом физиологического кровотечения.
Состояние может облегчить использование накожного пластыря, выделяющего эстроген в течение 7 дней. Поэтому для предотвращения приступа его необходимо приклеить на кожу за три дня до менструации.
Детская мигрень
Провоцирующими факторами нередко становятся повышенная умственная нагрузка и переутомление в школе, длительное нахождение перед экраном монитора компьютера.
К сожалению, у детей не всегда мигрень протекает типично, что нередко вводит в заблуждение даже опытных врачей. Поскольку приступ боли чаще всего невыраженный.
Поэтому если ребенок (особенно терпеливый) увлечен игрой, он может не сразу обратить внимание родителей на ухудшение своего состояния. А когда головная боль уже нарастает и становится невыносимой, то малыша с ошибочным диагнозом (например, менингит) могут доставить в больницу на скорой помощи.
Причем боль нередко носит двухсторонний характер, локализуясь в области лба, темени или затылка.
Из других симптомов иногда появляется невыраженная тошнота и вялость. Кроме этого, нередко головная боль сопровождается болями в животе.
Приступ не всегда завершается рвотой и последующим сном, приносящим облегчение маленькому пациенту.
Мигрень при беременности
В большинстве случаев (60-80%) симптомы мигрени утихают во время беременности, поскольку изменяется гормональный статус женщины.
Дело в том, что уменьшается количество эстрогена (женского гормона, отвечающего за процессы возбуждения), а уровень прогестерона (гормона беременности, отвечающего за процессы торможения) повышается.
Однако иногда у некоторых женщин мигрень впервые дает о себе знать именно во время беременности.
Чаще всего приступы мигрени мучают женщин в первые три месяца беременности, затем постепенно их частота уменьшается либо они вообще исчезают.
«Обезглавленная» мигрень
Редкая форма, для которой характерно наличие предвестников и ауры, но типичного болевого синдрома с пульсирующей головной болью не наступает.
Глазная (офтальмоплегическая) мигрень
Для неё характерен паралич мышц, окружающих глаз, на высоте болей. Это проявляется опущением века с одной стороны, расширением зрачка на стороне болей, косоглазием. Больные жалуются на двоение в глазах.
Однако нередко у одного и того же больного типичные приступы мигрени чередуются с глазной формой.
Впервые возникшая глазная мигрень — повод для тщательного обследования больного с целью исключения инсульта или опухоли головного мозга.
Абдоминальная мигрень
Характеризуется приступообразной разлитой болью в животе, но иногда она локализуется в области пупка. Боль иногда сочетается с судорогами мышц передней брюшной стенки. Приступ может длиться от 40 минут до трех суток.
Важные моменты в диагностике абдоминальной мигрени:
- сочетание болей в животе с головными болями по типу мигренозных
- улучшение состояния больных после приема препаратов, используемых для лечения типичной мигрени
- боли в животе провоцируют те же факторы, что и мигрень
Мигренозный статус
Это состояние, при котором несколько приступов мигрени идут друг за другом (интервал менее 4 часов). Иногда между приступами наступают периоды просветления, во время которых состояние больных улучшается.
Либо развивается один приступ головной боли, который, несмотря на лечение, длится более трех суток.
К мигренозному статусу могут привести:
- длительные конфликтные ситуации
- продолжительный прием гормональных противозачаточных
- гипертонический криз (повышение артериального давления до высоких цифр).
Для мигренозного статуса характерна невыносимая распирающая головная боль.
Кроме того, появляется многократная рвота, которая препятствует нормальному принятию пищи и жидкости, а также приему медикаментов. Поэтому пациенты обезвоживаются, что ведет к развитию отёка и кислородного голодания головного мозга. В результате могут появиться судороги, развиться мигренозный инфаркт или инсульт.
Исходя из того, что мигренозный статус может привести к тяжелым осложнениям, больные должны быть госпитализированы в отделение для соответствующего лечения.
Лечение мигрени
Это длительный процесс, включающий в себя борьбу с болевым синдромом, а также прием лекарственных средств, которые предотвращают его развитие. Это дает возможность больным контролировать свое заболевание и жить полноценной жизнью.
Как избавиться от боли при мигрени?
На сегодняшний день лечение болевого синдрома при мигрени проводится с учетом того, как боль влияет на повседневную жизнь больного. Это оценивается по шкале MIDAS (Migraine Disability Assessment Scale)
В основу шкалы положена потеря времени из-за головной боли в трех основных жизненных сферах:
- в учебе и трудовой деятельности
- в работе по дому и семейной жизни
- в спорте и общественной деятельности
Таким образом, шкала MIDAS делит приступы мигрени на четыре степени:
I степень. Невыраженная головная боль без ограничения в повседневной жизни![]()
Практически не ухудшается качество жизни больных. Поэтому они редко обращаются к врачу, поскольку им помогают физические методы (холод) либо средства народной медицины.
Из медикаментов наиболее часто назначаются простые обезболивающие (Анальгин) либо нестероидные противовоспалительные препараты (НПВП): Ибупрофен (предпочтительнее), Напроксен, Индометацин.
II степень. Головная боль умеренная или выраженная, а ограничения в повседневной жизни незначительны![]()
При невыраженной головной боли назначаются НПВС либо комбинированные обезболивающие: Кодеин, Тетралгин, Пенталгин, Солпадеин.
Когда головная боль выражена, а способность больных адаптироваться к условиям внешней среды нарушена, то назначаются препараты триптанового ряда (Амигренин, Сумамигрен, Имигран, Нарамиг, Зомиг и другие).
III-IV степень. Выраженная головная боль с умеренным или выраженным (IV степень) ограничением в повседневной жизни
![]() При этих формах целесообразно сразу начинать с препаратов из группы триптанов.
При этих формах целесообразно сразу начинать с препаратов из группы триптанов.
Однако в некоторых случаях назначается Залдиар. В его состав входит Трамадол (сильное обезболивающее) и Парацетамол (слабое обезболивающее с жаропонижающими свойствами).
Если приступы тяжелые и упорные, то больному приписывают гормональные препараты. Например, Дексаметазон.
Для борьбы с тошнотой и рвотой применяются противорвотные средства: Метоклопрамид, Домперидон, Хлорпромазин и другие. Их рекомендуется принимать за 20 минут до приема НПВС или препарата из триптановой группы.
Что собой представляют препараты триптановой группы?
Они являются «золотым стандартом», поскольку разработаны специально для купирования болевого синдрома при мигрени. Их действие наиболее выражено, если принять необходимую дозу в самом начале приступа.
Рекомендации к применению
- Когда больной почувствовал приближение начала приступа, необходимо принять одну таблетку. Если через два часа боль прошла, то больной возвращается к своей обычной жизни.
- В случае, когда через два часа боль уменьшилась, но не прошла совсем, необходимо принять еще одну таблетку. А во время следующего приступа рекомендуется сразу принять две таблетки.
Если лекарственное средство было принято вовремя, но оно не помогло, то необходимо его заменить.
Существуют два поколения триптанов:
- Первое представлено Суматриптаном. Он выпускается в таблетках (Амигренин, Имигран и другие), виде свечей (Тримигрен), в виде спрея (Имигран).
- Второе — Наратриптаном (Нарамиг) и Золмитриптаном (Зомиг). Они более эффективные и вызывают меньше побочных эффектов.
Следует помнить, что у пациентов имеется индивидуальная чувствительность к препаратам одной и той же группы. Поэтому для каждого больного необходимо подобрать «свое» лекарственное средство и если оно найдено, то не следует далее экспериментировать.
На заметку!
Препараты, применяемые для предотвращения развития приступа, наиболее хорошо помогают в самом его начале. Поэтому больным рекомендуется носить лекарственное средство всегда при себе и принять его, как только появятся первые признаки. |
Перспективы лечения приступов мигрени
Сейчас проводится вторая фаза исследования препарата Олцегепант. При внутривенном введении он предотвращает расширение сосудов головного мозга в начале приступа мигрени. Также изучается и оценивается эффективность таблетированной формы Олцегепанта.
Кроме того, проводятся исследования препарата под кодовым названием AZ-001, который применяется для лечения тошноты и рвоты. Согласно последним данным он эффективен и в борьбе с мигренью.
Преимущество препарата в том, что он применяется при помощи ингаляторов системы «Стаккато». Суть работы этого ингалятора: в прибор встроена батарейка, которая, при нажатии на поршень, подогревает твердое лекарственное вещество, превращая его в аэрозоль.
Далее аэрозоль попадает в легкие, а оттуда уже — в кровоток. Таким образом, повышается эффективность лекарственного средства в разы, приравниваясь к внутривенному способу введения.
Какие лекарства помогают в лечении мигрени?
Кроме купирования приступов мигрени существует ещё одна важная составляющая в лечении самого заболевания — профилактика развития приступов.
Для этого применяются различные препараты, в том числе и те, в инструкции которых нет указания на их эффективность при лечении мигрени. Дело в том, что механизм развития мигрени пока ещё не до конца ясен. Поэтому остается необъяснимым факт, почему лекарственные средства, применяемые для лечения совершенно других заболеваний, помогают при мигрени.
В основном назначается один препарат, поскольку лечение длительное, а любое лекарственное средство может вызвать побочные эффекты.
![]() Препараты выбора (применяют в первую очередь) — бета-адреноблокаторы. Хотя, как они помогают предотвратить приступ мигрени, так и остается невыясненным до сих пор. Основной препарат — Пропранолол.
Препараты выбора (применяют в первую очередь) — бета-адреноблокаторы. Хотя, как они помогают предотвратить приступ мигрени, так и остается невыясненным до сих пор. Основной препарат — Пропранолол.
Используются антидепрессанты. Основание для их применения — хорошая эффективность в лечении хронической боли. Кроме того, они уменьшают депрессию, которая может развиваться у больных при длительном течении заболевания и частых приступах.
![]() К тому же антидепрессанты продлевают действие обезболивающих и триптанов. А некоторые антидепрессанты сами способны уменьшить головную боль. Наиболее эффективными и безопасными препаратами считаются антидепрессанты нового поколения: Венлафаксин (Велафакс), Милнаципран (Иксел), Дулоксетин (Симбалта).
К тому же антидепрессанты продлевают действие обезболивающих и триптанов. А некоторые антидепрессанты сами способны уменьшить головную боль. Наиболее эффективными и безопасными препаратами считаются антидепрессанты нового поколения: Венлафаксин (Велафакс), Милнаципран (Иксел), Дулоксетин (Симбалта).
![]() Хорошо себя зарекомендовали противосудорожные препараты: вальпортаты (Депакин, Апилепсин) и Топирамат (Топамакс). Причем проведенные исследования доказали, что наиболее эффективен Топирамат. Поскольку он снижает частоту приступов довольно быстро — в течение первого месяца применения. К тому же хорошо переносится больными.
Хорошо себя зарекомендовали противосудорожные препараты: вальпортаты (Депакин, Апилепсин) и Топирамат (Топамакс). Причем проведенные исследования доказали, что наиболее эффективен Топирамат. Поскольку он снижает частоту приступов довольно быстро — в течение первого месяца применения. К тому же хорошо переносится больными.
Как лечить мигрень при беременности?
Во время беременности многие препараты принимать нельзя, поскольку они могут повлиять на развитие плода. По этой причине профилактическое лечение мигрени не проводится, а купируются лишь её приступы.
Поэтому так важно, прежде всего, исключить триггерные факторы, чтобы не допустить развитие приступа.
Кроме того, необходимо нормализовать режим дня и вести здоровый образ жизни:
- Спать не менее 8 часов в день, но и не более.
- Можно заниматься йогой и медитацией, провести курс иглорефлексотерапии. Поскольку эти способы не нанесут вреда плоду и не повлияют течение беременности.
- Хорошо помогают легкие регулярные физические упражнения умеренной интенсивности, ведь они не нанесут вреда малышу.
- Питаться сбалансировано, употреблять пищу часто и в небольших количествах.
- Не рекомендуется ограничивать себя в питье, если нет других заболеваний. Например, повышенное артериальное давление или склонность к отёкам.
- Будущая мама должна избегать шума, гама, резких криков и конфликтных ситуаций.
![]() Хорошо помогает расслабляющий массаж в мигренозных точках:
Хорошо помогает расслабляющий массаж в мигренозных точках:
- между двумя вертикальными мышцами шеи — основание черепа
- между бровями на стыке переносицы и лобных костей (во впадине чуть выше переносицы)
- на стыке линии бровей и переносицы
- на стопе сверху во впадине между большим и вторым пальцами
- в углублениях под основанием черепа с наружной стороны двух вертикальных мышц шеи
Важно!
Точка на кистях рук между большим и указательным пальцем с тыльной стороны у беременных не массажируется. Поскольку такое действие может привести к преждевременным родам. |
Техника массажа
- Массаж проводится подушечками большого, указательного или среднего пальца.
- Давление должно быть достаточным, но не слабым и не сильным. Поскольку слабый нажим не даст эффекта, а сильный нажим может усилить мышечное напряжение.
- Массажировать необходимо круговыми движениями, постепенно углубляясь «внутрь».
- Переходить к другой точке можно только после того, как исчезнет мышечное напряжение, а также появится мягкость и тепло под подушечками пальцев.
- Необходимо заканчивать массаж каждой точки постепенно, уменьшая силу давления и замедляя движения.
Лекарственные средства для купирования приступа мигрени:
- При тяжелых случаях назначается Ацетаминофен в минимальной дозировке.
- Если приступы легкие, то применяется Парацетамол. Однако превышать его дозировку нельзя. Поскольку доказано, что у мам, принимавших его в последнем триместре беременности, дети чаще рождаются с расстройствами дыхания.
- Применяются препараты магния, которые никак не повлияют на плод и течение беременности.
На заметку!
Народные средства можно использовать во время беременности, но прежде чем прибегнуть к ним, необходимо посоветоваться с врачом. Поскольку некоторые из них могут повысить тонус матки, вызвать маточное кровотечение или нанести вред плоду. |
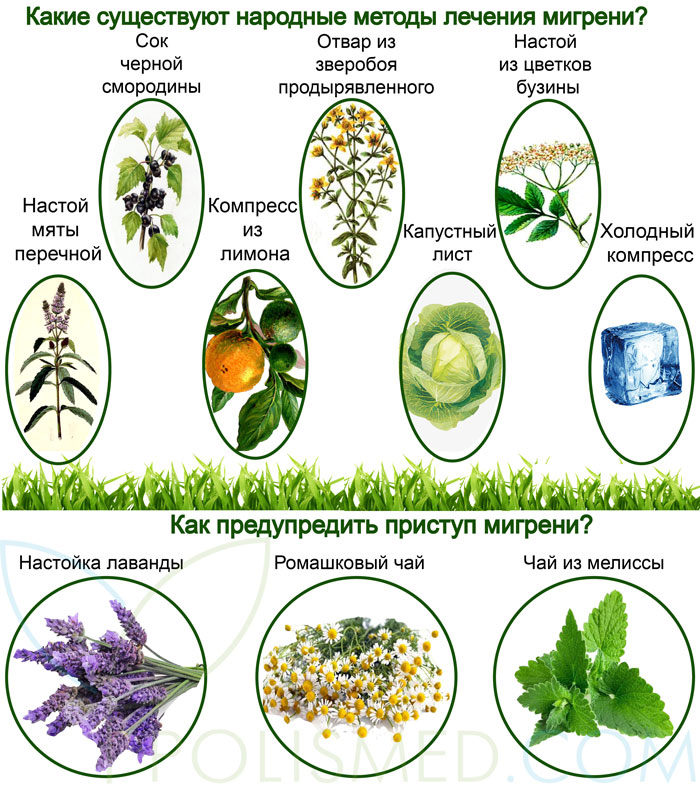
Какие существуют народные методы лечения мигрени?
![народные методы лечения]()
Для борьбы с головной болью применяйте:
- Настой мяты перечной. Пол столовой ложки мяты перечной и залейте 200 миллилитрами горячей (не кипящей!) воды и поместите на водяную баню на 10 минут, постоянно перемешивая. Затем снимите с огня, дайте остыть и сцедите. Принимайте трижды в день по 1/3 стакана до еды.
- Настой из цветков бузины. Столовую ложку цветков травянистой бузины залейте 200 мл кипятка, накройте крышкой и дайте настояться пол часа. Далее сцедите и принимайте трижды в день за 20 минут до еды вместе с медом (если на него нет аллергии) по 50 миллилитров.
- Отвар из зверобоя продырявленного. Одну столовую ложку измельченной сухой травы залейте одним стаканом воды и прокипятите на слабом огне. Оставьте настояться пол часа, затем сцедите. Принимайте по ¼ стакана трижды в день.
- Сок черной смородины принимайте три-четыре раза в день по 50 миллилитров.
- Компресс из лимона. Снимите кожуру с лимона и очистите от белой кожицы, затем нарежьте два кружочка и приложите к вискам.
- Холодный компресс. Лед оберните в полотенце или легкую ткань и приложите к больному месту.
- Капустный лист снимите со свежей капусты. Далее удалите толстую прожилку и приложите к голове, повязав косынкой.
![]() Однако лучше всего предупредить приступ мигрени, для этого применяйте:
Однако лучше всего предупредить приступ мигрени, для этого применяйте:
- Настойку лаванды. Две десертные ложки лаванды залейте 400 миллилитрами кипятка, оставьте настояться 30 минут. Затем сцедите и принимайте настой в течение дня небольшими порциями.
- Ромашковый чай пейте регулярно. Чайную ложку ромашки залейте стаканом кипятка, затем сцедите и выпейте чай. В течение дня можно до двух-трех чашек.
- Чай из мелиссы. Возьмите одну чайную ложку измельченной мелиссы в свежем или сухом виде и залейте стаканом кипятка. Затем дайте настояться, а спустя 10-15 минут сцедите. Если у вас нет аллергии, то можете добавить к чаю чайную ложку меда.
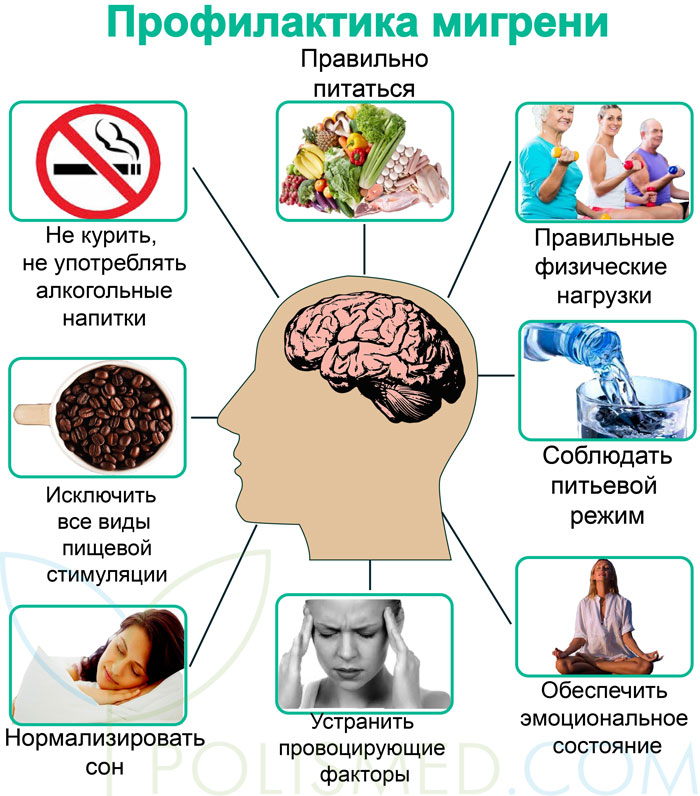
Профилактика мигрени
![профилактика мигрени]()
Имеется несколько правил:
- Выясните и по возможности устраните провоцирующие факторы мигрени именно у вас.
- Нормализуйте сон. Необходимо спать не менее 7-8 часов в сутки, но и не более. Причем с вечера исключите любые шумные мероприятия, а спать ложитесь за 1,5-2 часа до полуночи. Поскольку процесс образования энергии в нашем организме происходит во сне: большей частью в первой фазе сна до полуночи. А вот уже расход энергии начинается после трех часов ночи.
- Исключите все виды пищевой стимуляции — систематическое употребление кофе, крепкого чая и шоколада.
- Откажитесь от курения и приема алкогольных напитков.
- Питайтесь правильно. Не придерживайтесь сложных диет, принимайте пищу не реже чем один раз в пять часов, старайтесь употреблять натуральные продукты, уменьшите специи до минимума. Обязательно завтракайте.
Употребляйте продукты, богатые энергией, биологически активными веществами, витаминами: - нежирные сорта мяса и рыбы (особенно морская)
- кисломолочные продукты и яйца (желательно домашние)
- фрукты цельные (не соки!)
- свежие овощи (можно квашеные)
- Давайте на организм правильные физические нагрузки. Поскольку если они будут чрезмерными, то могут привести к мобилизации резервных сил организма, как при стрессе. В результате у вас разовьется очередной приступ мигрени. Поэтому занимайтесь спокойными видами спорта или выполняйте физические упражнения без дополнительных нагрузок: плавание (не на скорость), пилатес, пешая ходьба и так далее.
- Соблюдайте питьевой режим: выпивайте не менее 1,5-2 литров воды с сутки. Поскольку организм «решит», что он обезвожен и будет задерживать жидкость. В результате появятся отеки.
- Обеспечьте себе комфортное эмоциональное состояние. По возможности общайтесь только с приятыми вам людьми. И помните, что нет плохих или хороших людей, всё зависит от того, как вы будете относиться к ним. А с близкими будьте терпеливыми, но умейте сказать «нет». И обязательно занимайтесь своим любимым делом.
Что такое шейная мигрень?
![]() «Шейная мигрень» - термин, которым иногда называют одно из проявлений синдрома позвоночной артерии – мучительные боли, напоминающие мигренозные.
«Шейная мигрень» - термин, которым иногда называют одно из проявлений синдрома позвоночной артерии – мучительные боли, напоминающие мигренозные.
На самом деле шейная мигрень не имеет отношения к «настоящей» мигрени. Вдоль шейного отдела позвоночника справа и слева проходят две позвоночные артерии, которые обеспечивают головной мозг кровью примерно на 30%.
При остеохондрозе шейного отдела позвоночника и некоторых других заболеваниях кровоток в позвоночных артериях нарушается. Это приводит к мучительным приступам головных болей, во время которых нарушается зрение, слух, координация движений.
Как кодируется мигрень в МКБ 10?
Для обозначения разных форм мигрени в Международной классификации болезней 10-го пересмотра существует несколько кодов:
- G43 – мигрень;
- G43.1 - мигрень с аурой, или классическая форма мигрени;
- G43.0 – мигрень с аурой, или простая форма мигрени;
- G43.3 – осложненная мигрень;
- G43.2 – мигренозный статус;
- G43.8 – другая мигрень (ретинальная, офтальмоплегическая);
- G43.9 – неуточненная мигрень.
Какими могут быть последствия мигрени?
Осложнения, связанные непосредственно с заболеванием:
- Хроническая мигрень. Если мигренозные боли продолжались 15 или больше дней в течение месяца, 3 месяца или более, то в таком случае говорят о хронической мигрени.
- Мигренозный статус. Состояние, при котором приступы мигрени продолжаются 3 дня и более.
- Стойкая аура. Обычно после того как приступ мигрени проходит, аура тоже прекращается. Но иногда она сохраняется дольше недели после приступа. Симптомы длительной ауры могут напоминать инсульт (инфаркт головного мозга), поэтому такое состояние называют мигренозным инфарктом. Если аура после приступа продолжается более 1 часа, но меньше 1 недели, говорят о мигрени с удлиненной аурой. Иногда приступы мигрени проявляются только аурой без головной боли – такое состояние называют мигренозными эквивалентами.
![]() Осложнения мигрени, связанные с лечением:
Осложнения мигрени, связанные с лечением:
- Проблемы с органами пищеварения. Ибупрофен и другие нестероидные противовоспалительные средства могут стать причиной болей в животе, язв, желудочно-кишечных кровотечений и других осложнений, особенно если принимать эти препараты длительно и в больших дозах.
- Лекарственные головные боли (синонимы: абузусные головные боли, рикошетные головные боли). Возникают, если принимать лекарства против головной боли более 10 дней в месяц в течение 3-х месяцев и более в высоких дозах. При этом сами лекарственные препараты становятся причиной головных болей. Пациент как бы попадает в замкнутый круг: из-за частого приема лекарств боли становятся чаще и сильнее, а человек, считая, что болезнь прогрессирует, и лекарства в прежних количествах уже не помогают, снова принимает таблетки и увеличивает дозу. Ученые не могут до конца объяснить, почему возникают лекарственные головные боли. Для того чтобы избежать их, нужно принимать все лекарства строго по назначению врача, а если они начинают помогать хуже, нужно сразу проконсультироваться с доктором, вместо того чтобы увеличивать частоту приема и дозы.
- Серотониновый синдром. Редкое, потенциально опасное для жизни осложнение. Возникает, когда в организме сильно повышается количество серотонина – химического вещества, которое содержится в нервной системе. К серотониновому синдрому может приводить прием триптанов и антидепрессантов. В комбинации эти препараты повышают уровень серотонина намного сильнее, чем по отдельности.
Берут ли в армию с мигренью?
![]() Согласно «Расписанию болезней», вступившему в силу с 1 октября 2014 года, разные формы мигрени с частыми (один раз в месяц и чаще) и продолжительными (24 часа и дольше) приступами, которые требуют лечения в стационаре, должны стать причиной для присвоения призывнику категории «В» - «ограниченно годен к военной службе».
Согласно «Расписанию болезней», вступившему в силу с 1 октября 2014 года, разные формы мигрени с частыми (один раз в месяц и чаще) и продолжительными (24 часа и дольше) приступами, которые требуют лечения в стационаре, должны стать причиной для присвоения призывнику категории «В» - «ограниченно годен к военной службе».
Если приступы более редкие и менее продолжительные, призывнику присваивают категорию «Г» - «временно негоден к военной службе». Во время очередных медицинских осмотров эту отсрочку могут продлевать вплоть до наступления непризывного возраста.
Как проводится диагностика мигрени? На основании чего устанавливают такой диагноз?
![]() Чаще всего врач диагностирует мигрень на основании семейной истории, истории жизни и истории болезни, жалоб и симптомов, данных, полученных во время неврологического осмотра. Дополнительные исследования и анализы, как правило, не требуются.
Чаще всего врач диагностирует мигрень на основании семейной истории, истории жизни и истории болезни, жалоб и симптомов, данных, полученных во время неврологического осмотра. Дополнительные исследования и анализы, как правило, не требуются.
Однако иногда, например, если есть сомнения в диагнозе, у пациента возникают тяжелые или не совсем характерные для мигрени симптомы, врач назначает обследование, которое может включать:
Под маской мигрени могут скрываться такие заболевания, как инсульт, опухоль мозга, аневризма мозговых сосудов, глаукома, синусит и др.
Что такое мигрень напряжения?
«Мигрень напряжения» - неправильный термин, который иногда употребляют для обозначения головных болей напряжения – самой распространенной разновидности головной боли, основной причиной которой является чрезмерное напряжение мышц черепа.
Что такое гормональная мигрень?
![]() Существует гормональная теория мигрени, согласно которой приступы головной боли возникают в результате изменения гормонального фона – уменьшения или увеличения уровня определенных гормонов в организме.
Существует гормональная теория мигрени, согласно которой приступы головной боли возникают в результате изменения гормонального фона – уменьшения или увеличения уровня определенных гормонов в организме.
Особенно часто приступы мигрени связывают с женской эндокринной системой и месячными. На роль женских гормонов указывают некоторые факты:
- Распространенность заболевания среди женщин – 10-15%, среди мужчин оно встречается намного реже.
- У женщин мигрень может возникать в любом возрасте. Но часто это происходит с приходом первых месячных.
- В детском возрасте распространенность мигрени среди мальчиков и девочек примерно одинаковая. С началом полового созревания мигрень у девочек встречается уже в 2-3 раза чаще.
- Часто прослеживается связь между мигренозными приступами у женщин и месячными, беременностью, грудным вскармливанием, приемом гормональных контрацептивов.
В связи с этим несколько лет назад была отдельно выделена такая разновидность мигрени, как менструальная мигрень (менструально-зависимая мигрень). У многих женщин ее приступы возникают в течение двух дней, предшествующих месячным, либо в течение первых трех дней месячных. Но головные боли при менструальной мигрени могут возникать и в другие дни цикла, чаще всего во второй его половине.
Причины возникновения менструально-зависимой мигрени до настоящего времени до конца не ясны. Наиболее распространенные теории:
- Теория эстрогеновой отмены. Мигренозные приступы возникают в результате падения в начале месячных уровня одного из гормонов-эстрогенов – эстрадиола.
- Простагландиновая теория. Головные боли возникают из-за того, что перед месячными и в первые дни менструаций в организме повышено содержание простагландинов – биологически активных веществ, которые в норме находятся во всех клетках и тканях.
- Магниевая теория. Причиной головных болей становится низкий уровень в крови магния во второй половине месячного цикла.
У некоторых женщин течение мигрени ухудшается во время приема гормональных контрацептивов. Во время беременности и грудного вскармливания состояние, как правило (но не у всех женщин) улучшается, приступы могут прекратиться.
Что такое базилярная мигрень?
Базилярная мигрень возникает в результате нарушений в стволе или нижней части головного мозга.
Причины базилярной мигрени
«Спусковыми крючками» для приступов базилярной мигрени чаще всего являются следующие факторы:
- алкоголь;
- стрессы;
- недостаток сна;
- прием некоторых лекарственных препаратов;
- голодание;
- гормональные изменения в женском организме;
- яркий свет;
- кофеин;
- употребление пищи, содержащей нитриты;
- интенсивные физические нагрузки;
- изменение погоды, подъем на высоту.
Симптомы базилярной мигрени
Аура может продолжаться от 5 минут до 1 часа. Когда начинается головная боль, она все еще продолжается, либо уже заканчивается. Приступ продолжается от 4 до 72 часов. Базилярная мигрень начинается с одной стороны, затем распространяется и усиливается.
Возможные симптомы:
- тошнота и рвота;
- повышение чувствительности к свету и звукам;
- похолодание рук, ног;
- двоение в глазах;
- невнятность речи;
- временная слепота;
- нарушение равновесия;
- покалывание в разных частях тела;
- нарушение слуха;
- потеря сознания;
- сложности с речью.
Какие существуют альтернативные методы лечения мигрени?
![]()
- Иглоукалывание. Исследования показали, что эта процедура помогает справиться с головными болями различного происхождения, в том числе мигренозного. Но акупунктура эффективна и безопасна только в том случае, если ее проводит сертифицированный специалист, при помощи специальных стерильных игл.
- Биологическая обратная связь. Это особая разновидность релаксации при помощи специального оборудования. Во время процедуры человек учится контролировать физиологические ответы на различные воздействия, например, на стресс.
- Массаж. Эффективное средство профилактики, помогает сделать приступы мигрени более редкими.
- Когнитивная поведенческая терапия. Помогает некоторым людям, страдающим мигренью.
- Травы, витамины, минералы, биологически активные добавки. Предотвратить и сделать более редкими приступы мигрени помогают такие средства, как трава белокопытника, пиретрум, высокие дозы рибофлавина (витамина В2), коэнзим Q10, магний. Но перед их применением нужно обязательно посоветоваться с лечащим врачом.