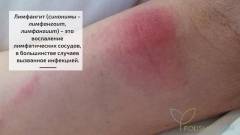
Что такое лимфангит?
Лимфангит (синонимы – лимфангоит, лимфангиит) – это воспаление лимфатических сосудов, в большинстве случаев вызванное инфекцией. Лимфангитом могут болеть люди всех возрастов. Тяжелому лимфангиту, как осложнению многих воспалительно-гнойных болезней, больше подвержены дети и пожилые люди, у которых имеется низкая сопротивляемость инфекциям. Лимфангит наблюдается чаще в области конечностей (нижних несколько чаще), особенно предплечий и голеней. Несколько чаще лимфангитом болеют мужчины, что связано с особенностями строения мужских половых органов и частой травматизацией и тяжелой работой, которая приводит к повреждению и инфицированию кожи.
Строение и функционирование лимфатических сосудов
Лимфатические сосуды составляют лимфатическую систему, которая структурно является частью сосудистой системы человека, а по выполняемой функции – частью иммунной системы. В отличие от кровеносных сосудов, по лимфатическим сосудам течет не кровь, а лимфа. «Lympha» переводится с латинского как «чистая вода», «влага» и представляет собой бесцветную жидкость, которая по своему составу похожа на плазму крови. Плазма крови – это ее жидкая часть, которая составляет 60% крови и состоит из воды и растворенных в ней веществ, но без клеточных элементов (эритроцитов, лейкоцитов, тромбоцитов), составляющих остальные 40% крови. По сравнению с плазмой крови, лимфа содержит меньше белков, а основным клеточным элементом являются лимфоциты – иммунные клетки. Лимфа образуется из тканевой жидкости, причем за сутки из тканевой жидкости образуется около 2 литров лимфы.
![]()
Лимфатическая система выполняет следующие функции:
- лимфопоэтическая – способность образовывать лимфоидные элементы или лимфатические узлы (скопления лимфоидных клеток или лимфоцитов);
- барьерная – обезвреживание микробов, инородных тел, токсинов, злокачественных клеток в лимфатических узлах.
Лимфатические сосуды – это трубки разных диаметров, которые с одной стороны имеют слепой конец, то есть они замкнуты в той части, где берут свое начало. Система лимфатических сосудов похожа на венозную систему, то есть продвигает жидкость от тканей к сердцу. Именно поэтому движение лимфы называется оттоком. Лимфатическая и венозная системы тесно взаимосвязаны. Лимфатические сосуды расположены вдоль вен. Основным отличием лимфатических сосудов от венозных является наличие на пути лимфатических сосудов лимфоузлов – образований, которые представляют собой фильтры, очищающие лимфу.
Лимфатические сосуды выполняют следующие функции:
- дренажная – выведение из тканей побочных продуктов обмена веществ (шлаков), воды, белков и других веществ;
- транспортная – перенос лимфы из тканей в кровеносную систему.
Лимфатические пути состоят из следующих отделов:
- Лимфатические капилляры – самые мелкие лимфатические сосуды, которые образуются из щелей, расположенных между клетками и заполненных межклеточной жидкостью.
- Внутриорганные сплетения – все мелкие капилляры образуют довольно густую сеть внутри органа или в коже.
- Лимфатические сосуды – более крупные пути, которые образуются после слияния лимфатических капилляров (именно эти пути участвуют в транспорте лимфы к лимфоузлам).
- Лимфатические стволы – образуются при слиянии крупных лимфатических сосудов, выносящих лимфу из лимфатических узлов.
- Лимфатические протоки – собирают лимфу из лимфатических стволов, которые уже вышли из лимфатических узлов. Существует два протока - грудной проток и правый лимфатический проток. Оба они впадают в крупные вены шеи справа и слева.
Лимфатические сосуды (крупные) состоят из следующих слоев:
- внутренний слой, состоящий из полулунных клапанов, препятствующих обратному току лимфы;
- средний слой, состоящий из мышечных клеток;
- наружный слой, состоящий из эластических и коллагеновых волокон.
Лимфатические сосуды могут быть:
- поверхностные – расположены между кожей и подкожной фасцией (пластинка под кожей, фиксирующая нервы, сосуды и подкожно-жировую клетчатку), собирают лимфу из кожи и подкожного слоя;
- глубокие – расположены под глубокой фасцией и собирают лимфу от внутренних органов, а также от мышц и суставов;
- внутриорганные – данные лимфатические сосуды образуют сплетения внутри органа;
- внеорганные – это лимфатические сосуды, которые направляются к лимфатическим узлам, а после выхода оттуда сливаются в крупные лимфатические стволы;
- прямые – это те лимфатические сосуды, которые не проникают в лимфатические узлы и сразу соединяются в более крупные лимфатические стволы.
Крупные лимфатические стволы называются также коллекторами, которые собирают лимфу из разных отделов тела, после чего они попадают в грудной и правый лимфатические протоки.
Существуют следующие коллекторы лимфатических сосудов:
- поясничные стволы (правый и левый) – собирают лимфу из органов таза, стенок живота и нижних конечностей;
- подключичные стволы (правый и левый) – собирают лимфу от верхних конечностей;
- яремные стволы (правый и левый) – собирают лимфу от головы и шеи;
- бронхомедиастинальные стволы (правый и левый) – собирают лимфу от органов грудной клетки и органов средостения;
- кишечный ствол – собирает лимфу от органов брюшной полости.
Лимфа движется по лимфатическим сосудам, благодаря действию следующих факторов:
- сокращение скелетных мышц (мышцы, прикрепляющиеся к костям);
- дыхательные движения грудной клетки, которые оказывают присасывающий эффект;
- работа сердечной мышцы и пульсационная волна в кровеносных сосудах;
- наличие клапанов во внутреннем слове лимфатических сосудов;
- наличие мышечных клеток в среднем слое лимфатических сосудов.
Подпишитесь на Здоровьесберегающий видеоканал


Что происходит в лимфатических сосудах при воспалении?
Воспалительный процесс при лимфангите возникает изначально не в самих лимфатических сосудах. Лимфангит – это всегда сопутствующая другому воспалительному процессу патология. Инфекция из первичного очага (так называется та часть, где воспаление развилось в первую очередь) попадает в межтканевые щели. Как было отмечено выше, межтканевые щели – это начальные отделы лимфатических капилляров. Из межтканевого пространства вместе с тканевой жидкостью микробы, токсины и злокачественные клетки проникают через тонкую стенку лимфатического капилляра в его просвет. Током лимфы все эти инфекционно-воспалительные элементы уносятся и попадают в более крупные лимфатические сосуды.
![]()
Каждое увеличение калибра лимфатического сосуда является неким барьером для инфекции. Обычно, доходя до ближайшего лимфатического узла, возбудители, токсины и другие вредные вещества подвергаются фильтрации и уничтожению в самом лимфатическом узле (он является частью иммунной системы). Однако, выраженный воспалительный процесс может распространиться на стенки лимфатических сосудов еще до того как все вредные вещества дойдут до лимфоузла. В других случаях тяжелая инфекция может «выйти» из лимфоузла необезвреженной и поразить лимфатические стволы и даже крупные протоки.
Воспалительный процесс при лимфангите начинается с внутреннего слоя лимфатического сосуда (эндолимфангит), постепенно распространяясь на остальные слои и даже на окружающие мягкие ткани. Воспаление стенки лимфатического сосуда вызывает образование фибрина – это белок, имеющий волокнистую структуру. Фибрин имеет способность склеивать стенки сосуда (поэтому он образуется при кровотечении). Выпадая внутрь лимфатического сосуда, фибрин может нарушать проходимость сосуда и вызывать застой лимфы (лимфостаз), что проявится отеком части, расположенной ниже места перекрытия.
Воспаление тканей вокруг крупного лимфатического ствола называется перилимфангитом (пери – вокруг). Если инфекция оказывается очень агрессивной, то в месте ее внедрения наблюдается выраженный отек лимфатических капилляров и окружающих тканей. Отек – это реакция на воспаление и следствие расширения мелких сосудов, приводящее к увеличению притока крови к месту инфекции. Данный механизм имеет цель доставить защитные клетки крови в большом количестве для борьбы с возбудителями, что называется лейкоцитарной инфильтрацией или «наводнением» лейкоцитами (лейкоциты – белые кровяные тельца, поглощающие микробы).
Лимфангит не всегда сопровождается воспалением лимфатических узлов (лимфаденит), но при тяжелой инфекции может наблюдаться их увеличение и болезненность.
В зависимости от размера пораженного лимфатического сосуды, выделяют 3 формы лимфангита:
- капиллярный (разлитой) – поражение самых мелких лимфатических сосудов;
- ретикулярный (сетчатый) – воспаление лимфатических сосудов, образующих лимфатические сплетения;
- трункулярный (стволовой) – поражение лимфатических стволов.
В зависимости от формы воспалительного процесса, лимфангит бывает:
- серозный (воспаление без гноя);
- гнойный.
Серозный лимфангит может быть:
- без тромбоза (проходимость лимфы сохранена);
- с наличием тромбоза (имеется закупорка лимфатического сосуда и нарушение оттока лимфы).
Гнойный лимфангит – это осложнение серозного лимфангита с поражением не только лимфатического сосуда, но и переходом гнойного процесса в подкожно-жировую клетчатку. Гнойное воспаление подкожно-жировой клетчатки характеризуется быстрым распространением, что связано с рыхлостью этого слоя и отсутствием каких-либо анатомических ограничений. Такое гнойное поражение подкожной клетчатки называется флегмоной. О развитии флегмоны свидетельствует резкое ухудшение общего состояния больного.
Причины лимфангита
При любом воспалительном процессе из тканей в лимфатические сосуды попадает инфекция, однако, чтобы вызвать воспаление лимфатических сосудов, нужно большое количество возбудителей, которые имеют достаточную агрессивность или высокую способность вызывать инфекционный процесс (в медицине это называется вирулентность), при этом защитные силы организма должны быть ослаблены. Таким образом, лимфангит теоретически может развиться во всех случаях местного инфекционного воспаления тканей. Так как лимфангит развивается вследствие воспалительного процесса, то его рассматривают вместе с основной формой воспаления.
Поражение лимфатических сосудов при воспалительном процессе указывает на распространение инфекции и ослабление местного иммунитета.
![]()
Непосредственной причиной лимфангита являются микроорганизмы, они же возбудители инфекции.
В зависимости от возбудителя инфекции лимфангит бывает:
- неспецифический – вызывается микробами, которые могут вызвать несколько видов инфекционно-воспалительного процесса (симптомы зависят от пораженного органа);
- специфический – развивается при самостоятельных заболеваниях, вызываемых одним возбудителем, которые имеют характерные симптомы, течение и осложнения.
Лимфангит чаще всего вызывают следующие неспецифические возбудители:
Неспецифические возбудители – это микробы, которые вызывают одинаковые симптомы.
Риск развития лимфангита повышается при наличии следующих хронических патологий:
Лимфангит может иметь острое и хроническое течение. Острый лимфангит в большинстве случаев не является самостоятельным заболеванием, он развивается на фоне других инфекционных и гнойных воспалений. Хронический лимфангит – это плохо леченый или недостаточно эффективно леченый острый лимфангит, симптомы которого становятся менее выраженными, но не проходят полностью.
Причинами неспецифического лимфангита могут быть следующие острые гнойно-воспалительные болезни мягких тканей:
- фурункул – воспаление волосяного фолликула (мешочка), расположенной рядом с ним сальной железы и окружающей ткани;
- карбункул – воспаление нескольких фолликулов и сальных желез, а также подкожной клетчатки, которое имеет склонность к быстрому распространению;
- абсцесс – гнойник, который образуется на месте воспалительного процесса в коже, содержит полость, заполненную гноем (ограниченное гнойное расплавление тканей);
- флегмона – разлитое (в отличие от абсцесса неограниченное полостью) гнойное воспаление пространств, заполненных клетчаткой (например, подкожно-жировой), которое не имеет четких границ и быстро распространяется;
- гидраденит – воспаление потовых желез;
- панариций – гнойное воспаление тканей пальцев, особенно вокруг ногтя.
Лимфангит также развивается при инфицировании раны на коже.
Специфический (связанный с одним возбудителем) лимфангит могут вызвать следующие болезни:
- Рожа (от французского «rouge» или «руж» – красный) – инфекционное заболевание, вызванное гемолитическим стрептококком группы A, заражение которым происходит через кожу (ссадины, расчесы, потертости). Очень редко инфекция проникает из какого-либо другого участка воспаления по лимфатическим сосудам в кожу.
- Сифилис – хроническое заболевание, которое относится к венерическим или передающимся половым путем инфекциям. Возбудителем является бледная трепонема. Поражаются все органы, но чаще всего половые органы (места, через которые возбудитель попадает в организм).
- Туберкулез – заразное инфекционное заболевание, которое вызывается микобактерией туберкулеза и вначале, в большинстве случаев, поражает легкие. Существуют также кожные формы туберкулеза.
- Лейшманиоз – тропическое паразитарное заболевание, вызываемое лейшманиями (их переносят комары и москиты). При лейшманиозе поражаются и внутренние органы, и кожа.
- Споротрихоз – грибковое заболевание (микоз), которое поражает глубокие слои кожи, подкожной клетчатки.
- Рак – злокачественный процесс, для которого характерно распространение по лимфатическим сосудам.
Формы лимфангита
Форма лимфангита, то есть его признаки, могут отличаться в зависимости от калибра пораженных лимфатических сосудов, возбудителя инфекции и активности воспалительного процесса. Важно знать, что лимфангит может наблюдаться не только в коже, но и во внутренних органах, которые также имеют развитую сеть лимфатических сосудов.
Формы лимфангита
| Название формы | Описание и признаки | Какие исследования назначаются для диагностики? |
| Капиллярный лимфангиит ![]() | Наблюдается при любом местном воспалении, представляя собой вторичный воспалительный процесс. Поражаются мелкие лимфатические капилляры. Проявляется выраженным покраснением без четких границ, припухлостью, потеплением кожи, болезненностью. | |
| Рожа (специфический капиллярный лимфангиит) ![]() | Лимфангит при рожистом воспалении – это единственный вариант первичного поражения лимфатических капилляров, то есть специфический капиллярный лимфангит. Характерна «ползучесть» воспалительного поражения, то есть выраженное покраснение и отек конечности (верхней или нижней), которые распространяются во все стороны от первичного очага. Покраснение имеет зубчатые, четкие контуры. При роже поражаются глубокие слои кожи, в отличие от обычного капиллярного лимфангита. | - осмотр;
- общий анализ крови;
- анализ крови на стерильность;
- биохимический анализ крови (глюкоза крови, маркеры воспаления);
- анализ крови на антитела к стрептококку;
- общий анализ мочи.
|
| Ретикулярный лимфангит (сетчатый, разлитой, поверхностный) ![]() | Покраснение в виде «сеточки», которая состоит из воспаленного сплетения лимфатических сосудов. Сеточка лимфатических сосудов направлена в разные стороны, поэтому воспаление имеет более или менее четкие очертания. | - осмотр;
- общий анализ крови;
- анализ крови на стерильность;
- биохимический анализ крови (глюкоза крови, маркеры воспаления);
- общий анализ мочи;
- бактериологическое исследование (бакпосев) гнойного отделяемого из раны.
|
| Стволовой (трункулярный) лимфангит ![]() | Яркая красная полоска или «дорожка» на коже, которая соединяет воспаленный участок и близлежащий лимфоузел. Кожа над воспалением теплая, может быть болезненность. При поражении глубоких лимфатических узлов красная полоска отсутствует. В таких случаях о лимфангите свидетельствует выраженная отечность конечности и болезненность по ходу сосудов. Болезненность усиливается при движении конечностью. Боль может быть распирающей при глубоком лимфангите. | - осмотр;
- общий анализ крови;
- анализ крови на стерильность;
- биохимический анализ крови (глюкоза крови, маркеры воспаления);
- анализ крови на антитела к возбудителям;
- общий анализ мочи;
- бактериологическое исследование (бакпосев) гнойного отделяемого из раны.
|
| Узловатый лимфангит ![]() | Узловатый лимфангит характеризуется образованием плотных узелков по ходу воспаленного лимфатического сосуда. Возникают такие узлы вследствие обсеменения возбудителями тканей вокруг лимфатического сосуда с развитием перилимфангита. Наблюдается при лейшманиозе, споротрихозе и поражении кожи атипичными микобактериями. Чаще всего поражаются кисть и предплечье. Кожная форма данных инфекций развивается при попадании микробов через поврежденную кожу. В месте внедрения возбудителя развивается выраженное покраснение и отечностью по ходу воспаленного лимфатического сосуда (как при стволовом лимфангите), при этом в некоторых местах над пораженным лимфатическим сосудом образуются узелки, которые представляют собой воспалительные бугорки под кожей, способные изъязвляться. | - осмотр;
- общий анализ крови;
- анализ крови на стерильность;
- биохимический анализ крови (глюкоза крови, белки острой фазы);
- общий анализ мочи;
- микроскопическое исследование мазка из очага воспаления (выделение из бугорков);
- бактериологическое исследование выделения из бугорков;
- серологический анализ крови на антитела возбудителей инфекции;
- рентгенография грудной клетки.
|
Важно отметить, что первичный капиллярный лимфангит (рожа) и вторичный капиллярный лимфангит отличаются тем, что при вторичном лимфангите имеется гнойно-воспалительный процесс, который сопровождается лимфангитом, а при рожистом воспалении фурункулы, карбункулы и другие местные инфекции отсутствуют, у больного сразу развивается рожистое воспаление.
Независимо от местных симптомов при лимфангите наблюдаются общие симптомы интоксикации организма (отравление продуктами воспаления и токсинами возбудителей инфекции).
Общими симптомами при любой форме лимфангита являются:
Если местные симптомы выражены сильно, а общие слабо, то это свидетельствует о высокой активности инфекции и слабой реакции организма. При выраженных местных и общих симптомах врачи подозревают гнойный лимфангит и развитие осложнений (лимфаденит, флегмона, абсцесс, заражение крови). Слабо выраженные симптомы указывают на начальную стадию лимфангита, то есть серозный лимфангит.
Красная полоска при стволовом лимфангиите на верхних конечностях идет от кисти до плеча, если очаг воспаления расположен в области кисти. Если воспаление расположено выше, то полоса опять идет до плеча и подмышечной области, но начинается с более верхних отделов. Если воспалена стопа, то лимфангит проявится красной полоской идущей от стопы до паха (протяженность красной «дорожки» зависит от степени поражения).
Выделяют следующие специфические формы лимфангита:
- Сифилитический лимфангит наружных половых органов (специфический регионарный лимфангит) – наблюдается при заражении сифилисом, проявляясь твердым шанкром (язва на коже) и развитием местного (регионарного) лимфангита. Твердый шанкр образуется чаще на половом члене у мужчин и на половых губах у женщин, то есть в месте внедрения инфекции. Лимфангит выглядит как полоска покраснения, идущая от язвочки на половом члене или половой губе до ближайшего лимфатического узла (стволовой лимфангит). При лимфангите полового члена пораженный лимфатический сосуд прощупывается как плотный, эластический, болезненный шнур. По ходу сосуда можно прощупать утолщения. Чаще всего такой «шнур» появляется на спинке полового члена или у его корня.
- Невенерический лимфангит полового члена (синонимы – лимфангит крайней плоти, склерозирующий лимфангит пениса) – в отличие от венерического лимфангита, невенерический лимфангит полового члена не связан с инфекцией. Его причина – застой лимфы и травмирование полового органа при частых и затяжных половых актах, неудобной позе во время полового акта, вызывающей перегиб полового члена или сдавление его основания, а также при мастурбациях. Склерозирующим данный лимфангит называется из-за возникновения уплотнения (склероза) пораженного лимфатического сосуда. Пораженный лимфатический сосуд может располагаться вокруг бороздки, которая отделяет головку полового члена от его ствола или вдоль ствола. Выглядит лимфангит как набухшая жила, поэтому часто напоминает венозное сплетение. Характерным для невенерического лимфангита является безболезненность набухшего лимфатического сосуда при ощупывании, что связано с отсутствием воспалительной реакции. Невенерический лимфангит, в отличие от других лимфангитов, может пройти самостоятельно в течение нескольких часов или дней после восстановления состояния тканей.
- Лимфангит после Манту – иногда повышенная реакция организма на введение туберкулина (белок, который вводится подкожно для диагностики туберкулеза) может вызывать возникновение лимфангита. Лимфангит бывает обычно ретикулярным.
- Раковый лимфангит – лимфангит, который развивается при злокачественной опухоли, который диагностируется с помощью рентгена грудной клетки или маммографии (рентген молочной железы). Лимфангит возникает, когда опухоль начинает распространяться из первичного очага опухоли в лимфатические узлы, что происходит по лимфатическим сосудам. На рентгене легких пораженные лимфатические сосуды легких видны как сеточки и тяжи, а на маммографии лимфатический сосуд идет по направлению от опухоли до соска. Жалобами при раковом лимфангите являются сухой кашель, боли в груди, одышка. При раке молочной железы лимфангит может никак себя не проявлять.
- Туберкулезный лимфангит – возникает при туберкулезном поражении легких. Лимфангит является частью первичного туберкулезного комплекса, который наблюдается при первом контакте (инфицировании) с возбудителем туберкулеза. Воспалительный процесс из легочной ткани распространяется по лимфатическим сосудам, вызывая застой лимфы и формирование туберкулезных воспалительных бугорков по ходу лимфатических сосудов легких. Это такой же стволовой лимфангит с «дорожкой» от воспалительного очага до лимфатических узлов корней легких, только формирующийся в легочной ткани. Такой же туберкулезный лимфангит наблюдается при поражении кишечника (если инфицирование происходит с пищей), миндалин или кожи. На коже туберкулезное поражение проявляется язвочкой и характерной «дорожкой» к ближайшему лимфоузлу. Туберкулезное поражение лимфатических сосудов часто вызывает фиброз (разрастание рубцовой, плотной ткани) туберкулезных бугорков, что приводит к формированию плотного тяжа на месте лимфатического сосуда.
Диагностика лимфангита
Диагностика лимфангита основывается, в первую очередь, на осмотре. Врач выявляет характерные внешние признаки лимфангита, а также, в большинстве случаев, может выявить его причину, то есть первичный очаг воспаления. Дальнейшие диагностические мероприятия направлены на выделение возбудителя инфекции, так как внешние симптомы лимфангита позволяют диагностировать только рожистое воспаление. Кроме выявления возбудителя лабораторные анализы позволяют уточнить антибиотик, который будет эффективен для ликвидации конкретного возбудителя (чувствительность возбудителя к антибиотикам). Эту информацию врач получает по данным бактериологического исследования.
![]()
Кроме того, анализы позволяют оценить общее состояние организма при воспалении, что называется реактивностью организма или способностью реагировать на внедрение инфекции. Данный момент также важен, потому что позволяет врачу определиться с тактикой лечения.
При поражении глубоких лимфатических сосудов внешние признаки, такие как «красная дорожка», могут отсутствовать, но конечность быстро отекает и отмечается выраженная болезненность. Такие симптомы могут навести врача на мысль о поражении глубоких вен. Чтобы уточнить диагноз назначается ультразвуковое исследование (УЗИ) сосудов конечностей (дуплексное исследование сосудов).
Для диагностики специфических форм лимфангита используются дополнительно следующие методы диагностики:
Как лечится лимфангит при различных патологиях?
Лимфангит считается хирургической патологией по той причине, что большинство патологий, которые вызывают лимфангит, нуждаются в оперативном лечении. Однако лимфангит на ранних стадиях, неосложненный гнойными скоплениями можно лечить, не прибегая к помощи хирурга. Важным фактором, определяющим подход к лечению, является своевременное начало терапии, так как лимфангит не может пройти самостоятельно.
При остром лимфангите конечности следует придать неподвижное положение, чтобы предупредить распространение инфекции. При лимфангите руки ставится шинная повязка, а при лимфангите нижних конечностей показан постельный режим и приподнятое положение пораженной ноге (так предупреждается застой лимфы).
Если имеется подозрение на венерический лимфангит, особенно при сифилисе, то врач назначает нужные препараты только после выделения возбудителя и установления диагноза, так как назначение лечения может вызвать обратное развитие симптомов и затруднить точную диагностику.
Невенерический лимфангит полового члена – единственная форма лимфангита, которая не требует применения лекарственных препаратов. Такой лимфангит проходит самостоятельно. Врач лишь может порекомендовать воздержаться от грубых способов полового акта во избежание повторного возникновения лимфангита.
![]()
Лечение лимфангита при различных патологиях
| Патология | Основные методы лечения | Механизм лечебного действия |
| Воспалительные болезни мягких тканей (фурункул, карбункул, панариций, абсцесс, флегмона) | Антибиотики – пенициллин, тетрациклин, цефалоспорины, сульфаниламиды, нитрофураны (выбор препарата зависит от чувствительности возбудителя). | Антибиотики уничтожают возбудителей лимфангита, повреждая их клеточную стенку или нарушая процесс ее образования, а также вмешиваясь в обмен веществ микроорганизмов, вызывая сбой в процессе деления и размножения клетки. |
| Местное лечение – мази, повязки с бальзамом, компрессы с 30% раствором димексида. | Димексид обладает обезболивающим, антисептическим (убивающим микробы) действием, также он способен уменьшать выраженность воспалительной реакции и повышать активность лейкоцитов, поглощающих токсины и возбудителей инфекции, улучшать кровоснабжение тканей. |
| Противовоспалительные препараты – ибупрофен, индометацин. | Данные препараты устраняют общие и местные симптомы, такие как повышенная температура тела, боль, что обусловлено способностью данных лекарств угнетать выработку веществ, стимулирующих воспалительную реакцию. |
| Антигистаминные препараты – супрастин, лоратадин. | Препараты способствуют снятию отечности и выраженного покраснения тканей, благодаря блокировке аллергического компонента воспалительной реакции. |
| Физиотерапия – ультрафиолетовое облучение (УФО), ультравысокочастотная терапия (УВЧ). | Применение физиотерапии позволяет предупредить дальнейшее развитие воспалительного процесса при условии, что отсутствует гной. |
| Хирургическое лечение – вскрытие гнойников, удаление гноя и дренирование полости. | Вскрытие гнойного очага позволяет эвакуировать гной и освободить местные ткани от сдавления и постоянной интоксикации (попадание токсинов в кровь). При образовании гноя такое лечение является единственно возможным, так как гнойные лимфангиты не могут пройти самостоятельно, они могут только осложниться распространением гнойного воспаления. |
| Рожа | Антибиотики – пенициллин, тетрациклин, цефалоспорины, сульфаниламиды, нитрофураны. | Антибиотики воздействуют на клеточную стенку бактерий, нарушают процесс ее образования, увеличивает ее проницаемость, что вызывает набухание бактерий и их разрушение. Некоторые антибиотики способны также нарушать обмен веществ бактерий, тем самым, нарушая процесс их деления (размножения). |
| Кортикостероиды – преднизолон. | Оказывают противовоспалительное действие, уменьшая выраженность симптомов. Назначаются на начальном этапе и при повторном возникновении (рецидиве) рожи, но их нельзя применять, если развилось гнойное осложнение в виде флегмоны или омертвения тканей (некроз). |
| Физиотерапия – УФО, УВЧ. | Воздействие УФО позволяет прекратить воспалительный процесс, благодаря губительному действию УФО на стрептококки на всей глубине поверхностного слоя кожи. Кроме того, УФО и УВЧ оказывают противовоспалительное действие, запускают процессы заживления, стимулируют местный иммунитет. |
| Хирургическое лечение – вскрытие пузырей, удаление омертвевших тканей (местное лечение повязками, растворами и ваннами противопоказано). | При образовании гноя или омертвении тканей единственным вариантом лечения является хирургическое удаление гноя и иссечение нежизнеспособных тканей. |
| Споротрихоз | Противогрибковые препараты – амфотерицин, итраконазол, кетоконазол, флуконазол. | Для лечения только кожной формы применяется итраконазол, который нарушает процесс образования клеточной стенки грибков, что приводит к их разрушению (остальные препараты назначаются для лечения споротрихоза, поражающего другие органы). |
| Местное лечение – йодид калия. | Повреждает клеточную стенку грибков, в итоге в ней образуются щели, и грибковая клетка гибнет. |
| Лейшманиоз | Местное лечение – лосьоны и мази, содержащие моноцин, мепакрин, уротропин. | Оказывают губительное действие на возбудителей лейшманиоза, нарушая процесс их размножения и жизнедеятельности. Препараты также позволяют устранить воспаление, разрушить токсины. |
| Физиотерапия – лазерное облучение, УФО. | Воздействие лазерного облучения и УФО на кожу улучшает кровоснабжение, снимает отек, вызванный воспалительной реакцией, ускоряет заживление, разрушает микробы, а также оказывает обезболивающее действие. |
| Противопротозойные препараты – пентамидин. | Противопротозойные средства разрушают возбудителей лейшманиоза, однако применяются в тяжелых случаях, при распространенной инфекции. |
| Сифилитический лимфангит | Антибиотики – пенициллин, тетрациклин, эритромицин, ципрофлоксацин. | Препараты воздействуют на бледную трепонему, нарушая процесс создания ее клеточной стенки. Препараты нарушают процесс деления возбудителя сифилиса, трепонема видоизменяется и распадается на части. |
| Местное лечение – ванночки с раствором бензилпенициллина в димексиде, мазь «Ацемин». | Местное лечение способствует ускорению заживления твердого шанкра, что уменьшает также признаки сопутствующего ему регионарного лимфангита. |
| Иммуностимуляторы – метилурацил, левамизол. | Повышают активность иммунной системы, что является важным моментом для борьбы с возбудителем сифилиса, способствуют заживлению твердого шанкра и устранению лимфангита. |
| Туберкулезный лимфангит | Противотуберкулезные препараты – изониазид, рифампицин, ПАСК. | Данные препараты повреждают различные участки возбудителя туберкулеза (генетический аппарат, бактериальную стенку) и нарушают процесс образования белков, необходимых для его жизнедеятельности. В итоге микобактерии перестают размножаться и погибают. |
| Иммуномодуляторы – нуклеинат натрия, тималин. | Повышают сопротивляемость организма, активируют разные звенья иммунной защиты, способствуя разрушению микобактерий туберкулеза и устранению хронического воспалительного процесса. |
| Физиотерапия – УФО. | Физиотерапия при туберкулезе оказывает противовоспалительное действие, в результате уменьшается выраженность туберкулезного лимфангита легких, и воспалительный отек рассасывается. |
| Раковый лимфангит | Химиотерапия – противоопухолевые препараты. | Препараты оказывают угнетающее действие не клетки злокачественной опухоли, нарушают процесс их деления или прямо их атакуют. |
| Лучевая терапия – облучение рентгеновскими лучами. | Радиация повреждает генетический аппарат злокачественных клеток, что уменьшает проявления опухолевого процесса и устраняет лимфангит. |
| Хирургическое лечение – удаление опухоли и местных лимфатических сосудов. | Удаление первичного опухолевого очага приводит к устранению возможности поражения близлежащих лимфатических сосудов и лимфоузлов. |
Что касается профилактики лимфангита, то предупредить распространение инфекции и воспаление лимфатических сосудов можно при своевременном и адекватном лечении основного очага инфекции и воспаления.
Народные методы лечения лимфангита
Народные методы лечения могут быть эффективными для смягчения симптомов воспаления, которое стало причиной лимфангита. Важно знать, что народные рецепты не могут полностью излечить лимфангит, так как в подавляющем большинстве случаев его возникновение связано с инфекцией и требует назначения антибиотиков. В то же время, народные средства позволяют повысить иммунитет и легче справиться с инфекцией. Лечить народными средствами гнойные лимфангиты нельзя. Гной должен быть удален хирургическим путем. В любом случае народные методы лечения лимфангита всегда являются дополнением к назначенной врачом лекарственной терапии.
![]()
При лимфангите, вызванном рожистым воспалением, можно применять следующие народные методы лечения:
- прикладывать к пораженной коже листья мать-и-мачехи 2 – 3 раза в день, можно посыпать пораженные части порошком из этих же листьев, а также принимать внутрь отвар (взять 10 грамм травы на 1 стакан воды);
- к воспаленной части 2 – 3 раза в день прикладывать свежие листья лопуха, предварительно смазав их сметаной;
- повязки с ржаной мукой, которой нужно посыпать кожу, после чего перевязать бинтом (каждый день менять повязку).
Вышеперечисленные способы оказывают противовоспалительное действие, помогают бороться с инфекцией.
При фурункулах можно использовать следующие народные способы лечение:
- пластырь с соком инжира и медом, с жеваной пшеницей, инжиром с горчицей или изюмом с горчицей;
- листья лопуха отварить в молоке и прикладывать к больным местам на ночь;
- хорошенько разжевать ржаной хлеб, обильно посолить, наложить на пораженный участок и перевязать;
- взять 2 столовые ложки травы кирказона на 1 стакан воды, варить 5 – 7 минут, после чего использовать полученный отвар для компрессов на пораженный участок;
- взять ржаную муку, смешать ее с медом, чтобы получилась консистенция глины (мокрой), сделать лепешку и приложить к воспаленному участку, сверху прикрыв компрессной бумагой и крепко завязав (лучше делать на ночь, менять каждые 5 часов);
- взять верхнюю пленку бересты или верхнюю пленку коры сосны (желтые веточки), обдать их кипятком, приложить к воспаленному участку и перевязать бинтом.
Вышеперечисленные способы способствуют быстрому созреванию фолликула (образование белого гнойного кончика или стержня). Белый гнойный кончик образуется, когда организм уничтожил инфекцию (гной состоит из погибших бактерий и лейкоцитов, которые поглотили эти бактерии).
Важно знать, что при множественных фурункулах нельзя использовать подобные методы. Дело в том, что множественные фурункулы (фурункулез) могут быть признаком сахарного диабета, и без применения антибиотиков такое воспаление вылечить не удастся (высокий сахар в крови – хорошая среда для размножения микробов). Кроме того, выдавливая фурункул самостоятельно можно распространить инфекцию.
![]()
Что такое невенерический лимфангит полового члена?
Невенерический лимфангит полового члена характеризуется возникновением на крайней плоти набухшей жилки, которая является пораженным лимфатическим сосудом. Развивается такое состояние вне связи с половой инфекцией (поэтому зовется невенерическим). Причиной невенерического лимфангита является травма мягких тканей пениса во время слишком жесткого полового акта, чрезмерно грубой мастурбации или при неудобной позе во время полового акта. Травматизация полового члена приводит застою лимфы, лимфатический сосуд расширяется и уплотняется, при этом отсутствует воспалительная реакция, поэтому не наблюдается ни покраснения, ни болезненности. Такой лимфангит обычно самостоятельно проходит в течение нескольких часов или дней. Лечение не требуется, однако невенерический лимфангит полового члена может возникнуть вновь при тех же условиях.
К какому врачу обратиться при лимфангите?
При лимфангите нужно обратиться к врачу хирургического профиля. Лимфангит является хирургической болезнью, так как сопутствует различным гнойно-воспалительным заболеваниям. Говоря о лимфангите, в первую очередь, имеют в виду воспаление лимфатических сосудов кожи. Данная форма наблюдается при кожных инфекциях, которые быстро приводят к образованию гноя. Именно риск возникновения гнойных осложнений позволяет называть лимфангит хирургической патологией. Соответственно, с таким лимфангитом следует обратиться к хирургу, который проконтролирует воспалительный процесс. Не факт, что, обратившись к хирургу, потребуется хирургическое лечение. Начальные стадии любого воспалительного процесса можно пресечь, если обратиться вовремя.
![]()
Существуют формы лимфангитов, которые развиваются при особых или специфических болезнях, поражающих не только кожу и лимфатические узлы, но и внутренние органы.
При специфическом лимфангите может потребоваться помощь следующих узких специалистов:
- миколог (специалист по грибковым инфекциям) – если лимфангит вызван грибками, например, споротрихозом;
- инфекционист (врач, который лечит инфекционные заболевание) – если лимфангит вызван лейшманиозом (паразитарное заболевание, переносчиками которого являются комары и москиты);
- фтизиатр (врач, который занимается лечением туберкулеза) – если имеется легочный лимфангит, то есть воспаление легочных лимфатических сосудов (это видно на рентгене);
- венеролог (врач, который лечит болезни, передающиеся половы путем) – если лимфангит вызван сифилисом;
- онколог (врач, лечащий злокачественные опухоли) – если у человека на рентгене легких видны признаки ракового лимфангита (поражение лимфатических сосудов при раке легкого);
- педиатр (детский врач) – если лимфангит наблюдается у ребенка.
Какие могут быть последствия лимфангита?
Лимфангит (воспаление лимфатических сосудов) является вторичной патологией, возникающей при воспалительном процессе (обычно в коже). Переход воспаления на лимфатические сосуды означает, что в организм попал очень агрессивный микроб или же защитные силы организма не справляются с инфекцией. В таких случаях лимфангит рассматривается как распространение инфекции через лимфатические сосуды.
Лимфангит может иметь следующие последствия:
- Лимфаденит – воспаление лимфатического узла. Если инфекция по лимфатическим сосудам направляется к близлежащему лимфатическому узлу, то развивается его воспаление или лимфаденит. Лимфатический узел – это фильтр, через который проходит лимфа (жидкость из тканей организма, которая течет по лимфатическим сосудам). В большинстве случаев, попадая в лимфатический узел, инфекция обезвреживается, так как в лимфоузлах имеются скопления иммунных клеток. Но иногда инфекция оказывается сильнее, развивается воспаление самого лимфатического узла. Лимфаденит проявляется увеличенным круглым и болезненным образованием под кожей, вблизи места воспалительного процесса. От зоны воспаления до лимфоузла можно проследить «дорожку» красного цвета, которая и является воспаленным лимфатическим сосудом.
- Абсцесс и флегмона – гнойные процессы в коже и подкожной клетчатке. Если гной образуется в ограниченной полости, то развивается гнойник или абсцесс. Если же гной попадает в подкожную клетчатку, то его распространение ничем не ограничивается, поэтому развивается неограниченное гнойное воспаление или флегмона.
- Сепсис – самое тяжелое осложнение лимфангита, которое представляет собой заражение крови. Если лимфатическая система не справляется с заразой, то инфекция попадает в кровь. Сепсис опасен для жизни, так как с током крови гной может попасть в любой орган.
- Хронический лимфангит – если острую инфекцию не лечить, она может перейти в хроническую форму. При ослабленной иммунной системе, особенно у пожилых больных, острый лимфангит также переходит в хроническую форму. Это проявляется тем, что воспаление вызывает образование плотного болезненного воспалительного отека тканей вокруг лимфатических сосудов.
Признаками возникновения осложнений лимфангита является резкое ухудшение состояния больного - у него сразу повышается температура тела, начинается озноб, возникают сильные боли, учащается дыхание, выступает холодный пот.
Что такое опухолевый лимфангит?
Опухолевый лимфангит – это поражение лимфатических узлов при злокачественной опухоли. Опухолевый лимфангит сопровождает практически все злокачественные опухоли, так как распространение злокачественных клеток происходит именно по лимфатическим путям. Все же, говоря об опухолевом или раковом лимфангите, имеют в виду изменения на рентгене грудной клетки, которые наблюдается при раке легких, или на изображении, полученном при маммографии (рентгенография молочной железы). При раке легкого рентгенологически выявляется сетчатый рисунок в области корней легкого, где и располагаются лимфатические узлы. Маммография выявляет саму опухоль и так называемый «раковый мостик», который представляет собой тень в виде дорожки, идущей от опухоли до соска.
Лимфангит и лимфаденит – это одно и то же?
Лимфангит и лимфаденит – это воспалительные заболевания разных отделов лимфатической системы. Лимфангитом обозначают воспаление лимфатических сосудов, а лимфаденитом – воспаление лимфатических узлов. Часто обе патологии сочетаются, при этом обычно сначала развивается лимфангит, а потом лимфаденит. Причина воспаления – инфекция или злокачественный процесс, так как именно лимфатическая система осуществляет разрушение инфекции и опухолевых клеток. Лимфангит проявляется чаще всего в виде красной полоски на коже, направление которой можно проследить. Она соединяет воспаленный участок и лимфатический узел. Лимфаденит проявляется увеличением лимфоузла, который при воспалении можно прощупать и даже увидеть (здоровые лимфоузлы не видны и практически не прощупываются).
![]()
Лимфангит и лимфаденит могут наблюдаться не только в коже, но и во внутренних органах. Чаще всего такое происходит при туберкулезе и раке легкого, а также при различных иммунных заболеваниях.
Почему развивается лимфангит стопы?
Стопа является частью тела, которая постоянно травмируется. При наличии мелких порезов, ран, снижении иммунитета, несоблюдении правил гигиены, а также при высоком содержании сахара в крови (сахарный диабет) имеется риск инфицирования и развития лимфангита стопы. Важно знать, что лимфангит стопы (воспаление лимфатических сосудов в области стопы) возникает не самостоятельно, а вследствие какого-либо воспалительного процесса в данной области. Проявляется лимфангит стопы красной полоской на коже, отечностью и болью при движении.
Какие причины лимфангита голени?
Причиной лимфангита голени могут быть обычные воспалительные процессы в данной области или же специфический лимфангит. Специфический лимфангит в области голени – это рожистое воспаление или воспаление лимфатических капилляров, вызванное особенным микробом – гемолитическим стрептококком группы A. Этот стрептококк легко проникает в кожу и вызывает воспаление, сильное покраснение, зуд и боль. Характерным является наличие четкой границы между пораженными тканями и здоровыми.
Проводится ли лечение лимфангита антибиотиками?
Антибиотики – это основные и самые важные препараты, используемые для лечения лимфангита. Так как лимфангит представляет собой инфекционно-воспалительное заболевание лимфатических сосудов, то для его лечения должны быть применены препараты, атакующие микробы, то есть антибактериальные препараты или антибиотики. Выбор антибиотика зависит от возбудителя инфекции. Чтобы определить возбудителя инфекции, берется немного выделений из раны, крови или воспалительной жидкости (гноя). Взятый материал в лаборатории используют для посева на питательную среду (бакпосев или бактериологическое исследование). На этой среде начинает расти микроб, который вызвал воспаление. На выросшую колонию в лаборатории начинают воздействовать различными видами антибиотиков. Так проверяется чувствительность к антибиотикам, то есть определяется препарат, который лучше всего справится с данным микроорганизмом.
![]()
Так как колония микробов может расти долго, то врачи поступают следующим образом. После взятия материала на бакпосев назначают антибиотики широкого спектра действия, а также противогрибковые препараты. В большинстве случаев они оказываются эффективными, и лимфангит быстро устраняется. После получения результатов бактериологического анализа, особенно если симптомы инфекции сохраняются или прогрессируют, врач может поменять антибактериальный препарат или назначить несколько антибиотиков.
Что такое лимфангит легких?
Лимфангит легких – это поражение лимфатических сосудов легких при туберкулезе или раке легкого. Выявляется такой лимфангит при рентгеновском исследовании грудной клетки. Симптомами легочного лимфангита является одышка, боль в грудной клетке, кашель, то есть признаки, которые возникают при поражении легких. Лимфангит легких является одним из компонентов первичного туберкулезного комплекса, который наблюдается, когда организм в первый раз контактирует с возбудителем туберкулеза. Так как в большинстве случаев первичное заражение происходит через дыхательные пути, то первичный комплекс образуется в легких. Появление лимфангита легких при раке является признаком распространения злокачественного процесса по лимфатической системе. Лечением легочного лимфангита при туберкулезе занимается фтизиатр. Раковый лимфангит легких лечит врач-онколог.
Что такое острый лимфангит?
Острый лимфангит – это воспаление лимфатических сосудов, которое сопутствует какой-либо острой воспалительной болезни (развивается быстро и имеет выраженные симптомы). Лимфангит может наблюдаться на коже, во внутренних органах. Острый лимфангит обычно наблюдается при гнойно-воспалительных болезнях мягких тканей кожи, таких как фурункул (воспаление волосяного мешочка), карбункул (воспаление нескольких волосяных мешочков и прилегающих тканей), панариций (воспаление мягких тканей пальцев рук и ног). Острый лимфангит сопровождается характерными симптомами воспаления - покраснение, болезненность, отечность и потепление тканей. Если лимфангит поражает конечности, то его наличие затрудняет движении в них, так как вызывает боль.
Плохо леченный или нелеченный острый лимфангит может перейти в хроническую форму. Самостоятельно разрешиться острый инфекционный лимфангит не может, требуется лечение.