![]() Отрыжка
Отрыжка – довольно распространенный и неприятный симптом, свидетельствующий об определенных нарушениях в работе желудочно-кишечного тракта. Отрыжка обычно появляется у тех пациентов, которые имеют те или иные проблемы с пищеводом,
желудком или двенадцатиперстной кишкой. Отрыжка часто сопровождается
вздутием живота, незначительными
болями в эпигастральной зоне (
область живота, расположенная ниже грудины),
изжогой,
икотой, дисфагией (
нарушением глотания), тяжестью в животе и др. Следует, однако, отметить, что в некоторых случаях отрыжка может возникать и при отсутствии заболевания в желудочно-кишечной системе. Это происходит в тех случаях, когда пациент, например, выпивает большое количество газированной воды, ест в спешку, разговаривает во время приема пищи, постоянно жует жвачку днем и др.
Анатомия и физиология пищевода, желудка и двенадцатиперстной кишки
![]()
Пищеварительная система у каждого человека начинается с ротовой полости, где происходит преимущественно механическая обработка пищи (
разжевывание, измельчение, перемешивание). Здесь также происходит смачивание пищи слюной и восприятие ее вкусовых качеств. После ротовой полости пищевой комок должен попасть в желудок. Чтобы это случилось, этот комок сначала должен пройти глотку и через нее проникнуть в пищевод, который является прямым каналом, ведущим в желудок.
Пищевод – это трубчатый мышечный орган, доставляющий пищевой комок, сформировавшийся в ротовой полости, в желудок. Его длина составляет порядка 25 - 30 см. Начинается этот орган на уровне шестого шейного позвонка. Именно здесь находится самый нижний отдел глотки, который снизу постепенно переходит в пищевод. На уровне 9 - 10 грудного позвонка пищевод проходит через диафрагму (
мышца, отделяющая грудную полость от брюшной) и впадает в желудок (
на уровне 10 – 11 грудного позвонка). Прободение диафрагмы пищеводом происходит в области пищеводного отверстия диафрагмы. Это место имеет слабые точки, в связи с чем в нем нередко возникают хиатальные или
диафрагмальные грыжи (
грыжи пищеводного отверстия диафрагмы).
В пищеводе можно выделить шейную, грудную и брюшную части. Шейная часть берет свое начало в месте перехода глотки в пищевод и заканчивается на уровне 1 – 2 грудного позвонка. В этом месте пищевод проникает в грудную клетку. В ней он спускается прямо вниз, находясь в ее центральной части и располагаясь в непосредственной близи от
позвоночника, трахеи и важных магистральных сосудов (
грудной аорты, верхней и нижней полых вен). Грудной отдел пищевода является самым протяженным и составляет 15 – 20 см.
После прохождения пищеводом диафрагмы начинается его брюшная часть. Она не очень длинная и, в среднем, равна 1 – 3 см. В этой части расположен нижний пищеводный сфинктер (
клапан) – функциональная анатомическая структура, перекрывающая доступ из пищевода в желудок. В пищеводе различают и верхний пищеводный сфинктер, который находится в шейной части пищевода. Он предотвращает обратный заброс пищи из него в глотку.
Изнутри пищевод выстлан многослойным плоским эпителием (
являющимся его слизистой оболочкой), расположенным на довольно внушительном слое рыхлой соединительной ткани (
подслизистая основа), содержащим большое количество желез пищевода. Протоки этих желез открываются на поверхности слизистой оболочки пищевода. Внутри этих желез вырабатывается слизь, которая необходима в полости пищевода для смачивания и обволакивания пищевого комка, что значительно улучшает его продвижение в желудок.
Немного глубже подслизистой основы находится мышечная оболочка пищевода. В верхней части пищевода она преимущественно состоит из поперечнополосатой, а в нижней – из гладкомышечной мускулатуры. В брюшной части пищевода его мышечная оболочка утолщается, вследствие чего образуется нижний пищеводный сфинктер. При поступлении пищевого комка в пищевод его мышечная оболочка начинает ритмично волнообразно сокращаться. В результате чего пища доставляется в желудок. Такие ритмичные движения характерны не только для пищевода, но и для всех остальных отделов желудочно-кишечной системы (
желудка, кишечника). Они называются перистальтикой (
пищевода, желудка, кишечника). Перистальтические движения в этих органах, в норме, всегда осуществляются только в направлении выходного отверстия (
ануса). Самым наружным слоем пищевода является адвентициальная оболочка, представленная рыхлой волокнистой соединительной тканью.
Желудок – это полый орган, принадлежащий к желудочно-кишечной системе и расположенный в верхней части живота. Он является продолжением пищевода, переходящего в него на уровне 10 – 11 грудного позвонка. Желудок локализуется спереди поджелудочной железы, слева и сзади от левой доли печени и справа от
селезенки. Внизу желудок переходит в двенадцатиперстную кишку, а сверху он прилежит к диафрагме и частично к селезенке. Желудок не является прямым органом (
как, например, пищевод), в брюшной полости он лежит косо и имеет крючкообразную форму, иногда он может быть похож на чулок или рог. Большая его часть (
верхняя и средняя) находится с левой стороны от срединной линии.
В желудке различают несколько отделов. Часть желудка, прилежащая к месту перехода в него пищевода, называется кардией (
или кардиальным отделом). С левого боку (
и снизу) от кардии находятся еще два отдела – дно желудка и тело желудка. Дно желудка похоже на купол и служит самой верхней его зоной. Ниже дна находится тело желудка – самый большой его отдел. Он занимает всю среднюю и частично верхнюю и нижнюю части желудка. В своей конечной части желудок суживается и здесь его тело переходит в пилорический отдел, заканчивающийся привратником.
Привратник желудка – это мышечный клапан (
сфинктер), разграничивающий желудок и двенадцатиперстную кишку. Он обеспечивает своевременное перемещение обработанной в желудке пищи в двенадцатиперстную кишку и препятствует обратным ее забросам (
из двенадцатиперстной кишки в желудок).
Стенка желудка состоит из трех слоев (
слизистой, мышечной и серозной оболочки). Слизистая оболочка желудка представлена однослойным призматическим железистым эпителием. Этот эпителий лежит на подслизистой основе, состоящей из рыхлой волокнистой соединительной ткани. В ней расположены железы желудка. Их подразделяют на кардиальные, собственные и пилорические в зависимости от отдела желудка, где они находятся. Кардиальные и пилорические железы локализуются в одноименных отделах желудка. Собственные железы желудка можно обнаружить в области его тела и дна.
Железы желудка занимаются выработкой желудочного сока, содержащего пищеварительные
ферменты (
пепсин, гастриксин, амилаза, липаза, химозин и др.), соляную кислоту и другие вещества. Снаружи желудок покрыт серозной оболочкой. Между ней и подслизистой основой в стенке желудка располагается мышечный слой.
В желудке происходит механическая (
смешивание) и химическая (
разложение) переработка пищи. Механическая обработка пищи обеспечивается за счет желудочной перистальтики, а химическая - за счет вырабатывающегося внутри него желудочного сока богатого ферментами и соляной кислотой.
Сразу же за привратником желудка начинается тонкий кишечник. Происходит это под печенью на уровне 12 грудного или 1 поясничного позвонка. Начальный отдел тонкого кишечника называется двенадцатиперстной кишкой. Ее длина приблизительно составляет 27 – 30 см. Стенка двенадцатиперстной кишки состоит из слизистого, мышечного и серозного слоев. Слизистая оболочка данного отдела кишечника представлена однослойным призматическим каемчатым эпителием.
Под ним располагается подслизистая основа из рыхлой соединительной ткани. В ней расположены дуоденальные железы (
бруннеровы железы), вырабатывающие компоненты кишечного сока и секретирующие их в просвет двенадцатиперстной кишки. Другая часть компонентов этого сока производится в люберкюновых железах, расположенных в глубине слизистой оболочки двенадцатиперстной кишки.
Кроме кишечного сока в просвет двенадцатиперстной кишки также попадает секрет поджелудочной железы (
содержит ферменты – химотрипсин, трипсин, липазу, амилазу, эластазу и др.), желчь (
желчные кислоты, пигменты, холестерин и др.) и другие вещества. Сок поджелудочной железы и желчь попадают в двенадцатиперстную кишку через Фатеров сосок (
отверстие в стенке двенадцатиперстной кишки), открывающийся в ее просвет чуть ниже привратника (
происходит это, приблизительно, на 7 - 8 см ниже него). Фатеров сосок является общим отверстием для общего желчного (
выносящего всю желчь из печени и желчного пузыря) и главного панкреатического (
который транспортирует сок поджелудочной железы в двенадцатиперстную кишку) протоков.
Сразу же за подслизистой основой двенадцатиперстной кишки следует ее мышечная оболочка, а за ней – серозная, которая состоит из рыхлой соединительной ткани. Двенадцатиперстная кишка имеет много важных функций. Основными из них являются секреторная (
выработка кишечного сока), всасывательная (
всасывание питательных веществ), нейтрализующая (
нейтрализация соляной кислоты, поступающей из желудка), эвакуаторная (
транспортировка кишечной массы с помощью перистальтики в следующий отдел тонкого кишечника) функции.
Кровоснабжение и иннервация пищевода, желудка и двенадцатиперстной кишки
| Орган | Кровоснабжение | Иннервация |
| Пищевод | Кровоснабжение пищевода осуществляется за счет ветвей грудной части аорты,
нижней щитовидной артерии, а также левой нижней диафрагмальной и левой желудочной артерий. Венозный отток обеспечивается нижней щитовидной, левой желудочной, непарной и полунепарной венами. | Пищевод иннервируют симпатические (симпатический ствол) и парасимпатические (блуждающий нерв) нервные окончания. |
| Желудок | Желудок получает артериальные ветви от чревного ствола (левая желудочная артерия), собственной печеночной артерии, гастродуоденальной и селезеночной артерий. Венозная кровь оттекает из желудка по одноименным венам, впадающим в нижнюю полую вену. | Желудок иннервируется ветвями блуждающего нерва и симпатического ствола. |
| Двенадцатиперстная кишка | Артериальная кровь доставляется к двенадцатиперстной кишке по четырем поджелудочно-двенадцатиперстным артериям. Транспорт венозной крови происходит по одноименным венам. | К двенадцатиперстной кишке подходят нервы от почечного, верхнего брыжеечного, печеночного и чревного нервных сплетений. |
Причины отрыжки воздухом
![]()
Отрыжка – это состояние, при котором определенный объем воздуха выходит из желудка в ротовую полость через пищевод. Внезапный выброс воздуха из пищевода приводит к появлению хорошо всем знакомого звука отрыжки, всегда имеющего различную интенсивность и продолжительность.
Существует несколько видов отрыжек: - отрыжка воздухом;
- отрыжка с кислым;
- отрыжка с горечью;
- отрыжка с тухлым запахом.
Отрыжка воздухом – это разновидность отрыжки, при которой происходит отрыгивание обычного воздуха, не имеющего неприятного запаха и/или привкуса. Такая отрыжка не сопровождается болью или жжением за грудиной (
изжогой). Отрыжка воздухом – частый признак аэрофагии (
заглатывания больших объемов воздуха в желудок).
В норме при глотании человек заглатывает какое-то незначительное количество воздуха. Этого нельзя избежать. В определенной степени это необходимо для выравнивания желудочного давления и поддержания формы желудка. Остатки заглатываемого в желудок воздуха (
если такие существуют) обычно удаляются через кишечник (
путем частичного всасывания внутрь стенки кишечника и частичного удаления через заднепроходное отверстие).
При аэрофагии человек заглатывает намного больше воздуха при глотании. Попадая в желудок, этот воздух сначала растягивает стенки желудка, а затем, в какой-то момент, он высвобождается из него, из-за открытия нижнего пищеводного сфинктера, преграждающего доступ из пищевода в желудок. Этот воздух далее быстро попадает из пищевода в ротовую полость через верхний пищеводный сфинктер, что сопровождается отрыжкой (
отрыжкой воздухом).
Заглатывание больших объемов воздуха (
аэрофагия) может произойти при быстром употреблении еды,
курении, постоянном жевании жевательной резинки, простом разговоре (
особенно во время еды),
стрессе (
ссорах с кем-либо), неправильно установленных зубных протезах в ротовой полости,
заложенности носа,
неврозе, истерии.
Аэрофагия может сопровождаться следующими симптомами: - отрыжка воздухом без вкуса и запаха (как до, так и после еды);
- вздутие живота;
- дискомфорт в верхней части живота;
- одышка (редко);
- снижение аппетита;
- незначительные боли в эпигастральной зоне (область живота, расположенная ниже грудины).
Некоторые исследователи относят аэрофагию к психологическим расстройствам, так как больные этой патологией пациенты довольно часто не контролируют глотательные движения, что приводит к заглатыванию лишних количеств воздуха. Причем происходит это не только при употреблении пищи, но и в покое (
при глотании слюны). Такие пациенты нередко лечатся у невролога либо психиатра.
Довольно часто отрыжка воздухом может наблюдаться при употреблении газированных напитков. Ее возникновение в таких случаях связано с повышенным выделением газов из таких напитков внутри желудка. Газированные напитки обычно насыщены углекислым газом, поэтому при их выпивании основная часть этого газа высвобождается из жидкости (
напитка), накапливается в желудке и затем выбрасывается в ротовую полость через пищевод.
Подпишитесь на Здоровьесберегающий видеоканал


Причины отрыжки кислым и изжоги
![]()
Основной причиной отрыжки кислым и изжоги считается
гастроэзофагеальная рефлюксная болезнь (ГЭРБ), которая представляет собой одну из разновидностей патологий желудочно-кишечной системы. При гастроэзофагеальной рефлюксной болезни происходят периодические забросы содержимого желудка обратно в пищевод. Эти забросы называются желудочно-пищеводными (
гастроэзофагеальными) рефлюксами. Появление таких рефлюксов, в основном, вызвано расслаблением нижнего пищеводного сфинктера, а также нарушением моторики пищевода, желудка, кишечника.
При частых желудочно-пищеводных рефлюксах в стенках (
обычно в слизистой оболочке) пищевода развивается воспаление, из-за того что желудочное содержимое (
в основном, соляная кислота, пепсин, желчь, ферменты поджелудочной железы) обладает выраженным раздражающим воздействием на его слизистую оболочку. Так возникает
рефлюкс-эзофагит, то есть воспаление слизистой оболочки пищевода, вызванное гастроэзофагеальными рефлюксами. Желчь и ферменты поджелудочной железы могут попадать в желудок при обратных забросах в него кишечного содержимого.
Развитию гастроэзофагеальной рефлюксной болезни способствуют определенные предрасполагающие факторы. Ими могут быть продукты питания (
томаты, цитрусовые фрукты, шоколад, кофе, сладкое), лекарственные препараты (
нитраты, прогестерон, дофамин, фентоламин, эуфиллин, морфин и др.), образ жизни (
пониженная двигательная активность, отсутствие занятий спортом, работа, связанная со стрессом, переедание, употребление еды в положении лежа), вредные привычки (
употребление алкоголя, курение).
Когда пациенты жалуются на отрыжку кислым, то они, скорее всего, подразумевают под этим появление отрыжки, сопровождающейся кислым привкусом во рту. Механизм появления отрыжки при гастроэзофагеальной рефлюксной болезни связан с нарушением тонуса нижнего пищеводного сфинктера. После поступления пищи в желудок этот сфинктер не смыкается надежно, из-за чего часть пищи вместе с газами проникает обратно в пищевод. Газы эти, обычно поднимаются в верхние отделы пищевода, ну а затем и в ротовую полость, что сопровождается отрыжкой.
Желудочно-пищеводные рефлюксы при ГЭРБ обычно имеют небольшую высоту и достигают только нижней части пищевода. Однако встречаются и те, которые достигают верхней части пищевода. В таких случаях нередко желудочное содержимое забрасывается не только в пищевод, но и в глотку, вследствие чего происходит раздражение нервных окончаний на поверхности ее слизистой оболочки. Именно поэтому у пациентов с гастроэзофагеальной рефлюксной болезнью появляется кислый привкус во рту (
так как желудочное содержимое имеет кислую реакцию, из-за соляной кислоты), который нередко сочетается с отрыжкой. В связи с чем они и называют такую отрыжку – отрыжка кислым.
Отрыжка кислым довольно часто появляется одновременно с изжогой. Изжога – это симптом, свидетельствующий о раздражении чувствительных к соляной кислоте рецепторов слизистой оболочки пищевода. Субъективно изжогу можно описать как приступ жжения и дискомфорта за грудиной. Изжога регулярно возникает при желудочно-пищеводных рефлюксах, причем степень ее выраженности, всегда зависит от концентрации и объема соляной кислоты, попавшей в пищевод вместе с остальным желудочным содержимым.
Причинами отрыжки кислым и изжоги также могут быть следующие патологии: При всех этих патологиях отрыжка кислым и изжога появляются ровно по тем же причинам, что и при гастроэзофагеальной рефлюксной болезни. То есть эти симптомы являются следствием желудочно-пищеводных рефлюксов, которые могут наблюдаться при этих патологиях (
склеродермии, язве желудка и др.) и, таким образом, ГЭРБ в таких случаях, является всего лишь их осложнением.
Грыжа пищеводного отверстия диафрагмы
Пищевод, перед попаданием из грудной полости в брюшную, проходит через диафрагму (
тонкая мышца, которая локализуется между брюшной и грудной полостями). Это место в диафрагме называется пищеводным отверстием диафрагмы. Иногда в области этого отверстия могут образовываться грыжи (
которые так и называются – грыжи пищеводного отверстия диафрагмы). При них некоторые органы (
конечная часть пищевода, желудок, кишечник и др.) из брюшной полости проникают в грудную полость.
Появление таких грыж может быть связано с определенными врожденными аномалиями развития диафрагмы, а также с травмами брюшной или грудной полостей, повышением внутрибрюшного давления (
например, при высоких физических нагрузках, беременности), воспалительными процессами в брюшной полости,
ожирением, эндокринными болезнями и др.
Выхождение органов из брюшной полости сопровождается нарушением их нормальной функции, так как при этом эти органы изменяют свое расположение в пространстве. Кроме того у них при этом нарушается перистальтика и начинают плохо работать сфинктеры, регулирующие поступление пищи из одного отдела в другой. Особенно это касается нижнего пищеводного сфинктера, который наиболее часто вовлекается в патологический процесс. Нарушение его нормальной работы приводит к частым желудочно-пищеводным рефлюксам, приводящих к появлению отрыжки кислым и изжоги.
Склеродермия
Склеродермия – это тяжелое системное заболевание соединительной ткани, появляющееся в результате неадекватной работы иммунной системы и характеризующееся поражением большого количества тканей (
суставная, мышечная ткань, кожа и др.) и органов (
сердце, легкие, почки и др.) в организме. Повреждение желудочно-кишечной системы при этом заболевании одно из самых частых и серьезных осложнений. В патологический процесс могут вовлекаться все отделы желудочно-кишечного тракта – пищевод, желудок, тонкий и толстый кишечник.
Поражение этих органов сопровождается разрастанием в их стенках соединительной ткани и развитием внутри них фиброза, в результате чего они теряют форму (
суживаются, расширяются), в них нарушается перистальтика (
из-за повреждения болезнью мышц). На слизистой оболочке этих органов появляются язвы, эрозии, рубцы. При склеродермии довольно часто наблюдается поражение сфинктеров (
клапанов), разделяющих отделы желудочно-кишечной системы. Такое часто может отмечаться в области нижнего пищеводного сфинктера и привратника желудка (
сфинктер, отделяющий желудок от двенадцатиперстной кишки).
Поэтому у таких пациентов нередко происходят забросы желудочного содержимого в пищевод (
гастроэзофагеальный рефлюкс) и кишечного содержимого в желудок (
дуоденогастральный рефлюкс). Замедленное продвижение пищи в желудочно-кишечной системе, которое наблюдается при склеродермии (
из-за нарушения перистальтики в пищеводе, желудке, кишечнике), только способствует этим забросам. Таким образом, у пациентов со склеродермией может наблюдаться гастроэзофагеальная рефлюксная болезнь, которая симптоматически будет проявляться отрыжкой кислым и изжогой.
Неатрофический гастрит
Неатрофический гастрит – это заболевание, при котором происходит воспаление слизистой оболочки желудка, не сопровождающееся снижением ее секреторной функции. Основной причиной этого вида гастрита является болезнетворная
бактерия - хеликобактер пилори (
Helicobacter pylori). Проникая в желудок, этот микроб повреждает его слизистую оболочку, вызывая в ней воспаление. Одним из важных механизмов патогенного воздействия данной бактерии считается стимуляция желудочной секреции (
через стимулирование выделения клетками желудка гастрина и пепсиногена), что приводит к повышенной кислотности в желудке.
Увеличение кислотности в желудке вместе с нарушением работы нижнего сфинктера приводит к частым забросам сильно закисленного желудочного содержимого в пищевод, что служит причиной появления отрыжки кислым и сильной изжоги.
Другими причинами неатрофического гастрита могут быть стресс, употребление алкоголя, курение, продолжительный прием некоторых лекарственных препаратов (
например, нестероидных противовоспалительных средств), нарушение режима
питания. Все эти факторы также могут вызывать гиперсекрецию (
повышенную секрецию) желудочного сока и нарушать защитные механизмы в слизистой оболочке желудка. В результате этого она теряет способность противостоять действию различных агрессивных факторов (
высокая кислотность в желудке, лекарственные препараты, микроорганизмы и др.), что приводит ее повреждению и воспалению.
Язва желудка
Язва желудка – хроническая патология желудочно-кишечной системы, при которой, в момент ее обострения, на поверхности слизистой оболочки желудка образуется язва (
ограниченный дефект) различной формы и размеров. Обострение язвенной болезни происходит в тот момент, когда возникает дисбаланс между факторами агрессии (
соляная кислота, бактерии, алкоголь, стресс, употребление нестероидных противовоспалительных средств) и защиты (
слизь, вырабатываемая клетками желудка). Когда факторы агрессии начинают преобладать над защитными, то тогда и происходит повреждение стенки желудка, поэтому на ней возникает язвенный дефект.
К факторам агрессии также можно отнести неправильный режим питания (
нерегулярный прием пищи, питание всухомятку), употребление соленной, перченной, жесткой, термически необработанной пищи, газированных напитков, курение,
сахарный диабет,
ВИЧ-инфекция,
болезнь Крона,
рак кишечника,
рак желудка и др. Язва желудка нередко возникает на фоне повышенной кислотности в желудке. Поэтому если такое состояние сочетается с нарушением работы нижнего пищеводного сфинктера, то довольно часто при ней встречается отрыжка кислым и изжога.
Стеноз привратника желудка
Стеноз привратника желудка – это патология, при которой возникает нарушение продвижения пищевого комка из желудка в двенадцатиперстную кишку, вследствие существенного, стойкого сужения (
стеноза) или полного перекрытия просвета его привратника (
сфинктер, перекрывающий доступ из желудка в тонкий кишечник). Такое часто наблюдается при раке желудка, тонкого кишечника, а также в процессе заживления язвенного дефекта (
язвы) при язвенной болезни желудка.
Появление стеноза привратника при опухолях обычно связано с их экзофитным ростом (
рост по направлению к просвету органа), в результате чего они попросту перерывают просвет органа, в котором они растут. Стеноз при язвах желудка появляется вследствие образования рубцовых спаек, формирующихся при их (
язв) заживлении. Стеноз привратника наиболее часто наблюдается после язв пилорической части желудка.
Нарушение проходимости привратника приводит к значительному замедлению продвижения пищи из желудка в тонкий кишечник (
двенадцатиперстную кишку), в результате чего она застаивается в желудке вместе с желудочным соком. Желудок переполняется. Все это, постепенно способствует возникновению желудочно-кишечных рефлюксов (
обратных забросов желудочного содержимого в пищевод), так как нижний сфинктер пищевода не всегда выдерживает давление, создающееся в переполненном желудке. Именно поэтому при стенозе привратника желудка встречается отрыжка кислым и изжога.
Отрыжка горечью
![]() Горечь во рту
Горечь во рту при отрыжке довольно распространенный симптом. Он встречается из-за того что в глотку частично попадает желчь из пищевода, которая проникает туда вместе с желудочным и кишечным содержимым при дуодено-гастроэзофагеальном рефлюксе (
то есть обратном забросе кишечного и желудочного содержимого в пищевод). Собственно говоря, такой значительный рефлюкс состоит из двух следующих друг за другом рефлюксов – дуоденогастрального (
кишечно-желудочного) и гастроэзофагеального (
желудочно-пищеводного).
Дуоденогастральный рефлюкс – это патология, при которой часть содержимого двенадцатиперстной кишки попадает в желудок. Такой рефлюкс может являться как самостоятельной патологией, так и осложнением других заболеваний желудочно-кишечной системы (
например, язвы желудка, двенадцатиперстной кишки, хронического гастрита, рака желудка, кишечника, холецистита, панкреатита, дуоденита, дискинезии желчевыводящих путей, желчнокаменной болезни и др.). Основным механизмом появления дуоденогастрального рефлюкса является нарушение желудочно-кишечной моторики, а также слабость привратника желудка и увеличение давления в двенадцатиперстной кишке.
Нарушение проходимости в двенадцатиперстной кишке (
дуоденостаз) является одним из самых важных факторов, способствующих ретроградному (
обратному) увеличению давления в начальных отделах самой кишки, а также в отделах ЖКС (
желудочно-кишечной системы) расположенных выше нее (
желудке, пищеводе). Дуоденостаз может наблюдаться при опухолях кишечника, аномалиях развития двенадцатиперстной кишки, новообразованиях брюшной полости, гельминтозах (
паразитарных инфекциях),
энтеритах (
воспаление слизистой оболочки кишечника), после хирургических вмешательств на двенадцатиперстной кишке (
ушивание язвы, удаление опухоли) и др.
Увеличение давления в кишечнике при дуоденостазе приводит к тому, что пища, переработанная в желудке, оказывается не в состоянии перейти в следующий отдел кишечника, то есть в двенадцатиперстную кишку, вследствие чего она застаивается в желудке. Более того, повышенное давление в двенадцатиперстной кишке способствует выталкиванию из нее части ее содержимого, обратно, в желудок и, соответственно, появлению дуоденогастрального рефлюкса. Такому выталкиваю нередко способствуют аномальные перистальтические движения мышечной стенки желудка и двенадцатиперстной кишки.
Нарушение работы привратника желудка также служит очень важным фактором появления дуоденогастрального рефлюкса, так как именно это анатомическое образование является единственной преградой между желудком и двенадцатиперстной кишкой. Дуоденогастральный рефлюкс довольно часто встречается при комбинировании вышеперечисленных трех факторов (
нарушение перистальтики и работы привратника желудка, и присутствие дуоденостаза) и редко наблюдается при наличии только одного из них.
Обратный заброс кишечного содержимого в желудок благоприятствует увеличению в нем внутриполостного давления, вследствие чего может появиться гастроэзофагеальный (
желудочно-пищеводный) рефлюкс. Этому может способствовать несостоятельность работы нижнего пищеводного сфинктера и патологическая моторика (
например, обратные перистальтические движения) в стенках желудка. Стоит отметить, что если до гастроэзофагеального рефлюкса произошел дуоденогастральный рефлюкс, то в пищевод попадает не только содержимое желудка, но и содержимое двенадцатиперстной кишки. Таким образом, по сути, возникает два рефлюкса подряд (
сначала – дуоденогастральный, а затем - гастроэзофагеальный). Их можно объединить и назвать дуодено-гастроэзофагеальном рефлюксом.
Возникновение дуодено-гастроэзофагеального рефлюкса сопровождается отрыжкой (
из-за того что определенный объем газов из желудка проникают в пищевод, а затем и ротовую полость) и неприятным привкусом во рту (
так как часть содержимого желудка и кишечника, забрасываемого в пищевод, может достичь глотки). При таких рефлюксах неприятный вкус во рту может быть либо кислым (
это значит, что содержимое желудка преобладает над кишечным), либо горьким, что является признаком попадания желчи в пищевод, а значит и преобладания кишечного содержимого над желудочным.
Таким образом, комплекс нарушений, происходящих в желудочно-кишечной системе, может привести к появлению дуодено-гастроэзофагеального рефлюкса, который служит основной причиной появления отрыжки горьким.
Причины отрыжки с тухлым запахом
![]()
Одной из главных причин отрыжки с тухлым запахом считается атрофический гастрит. Это заболевание представляет собой воспаление слизистой оболочки желудка, при котором в ней развиваются необратимые патологические процессы, приводящие к замещению ее эпителия соединительной тканью. При атрофическом гастрите в желудке происходит снижение выработки соляной кислоты, вследствие чего желудочный сок теряет свои бактерицидные свойства (
то есть способность убивать микроорганизмы).
Микробы, попадающие в желудок вместе с пищей, начинают интенсивно в нем размножаться, из-за чего возникают процессы гниения и брожения, при которых выделяется большое количество сероводорода. Сероводород – это бесцветный газ, имеющий резкий, неприятный запах протухших яиц. Избытки этого газа из желудка обычно удаляются через пищевод и затем, непосредственно, через рот. Быстрое высвобождение из пищевода газа, попавшего в него из желудка, в ротовую полость через глотку сопровождается характерным для отрыжки звуком.
Стоит отметить, что при отрыжке из желудка выводиться не только сероводород. В большинстве случаев, это смесь газов (
сероводорода, азота, кислорода, углекислого газа и др.). Проще говоря, при отрыжке с тухлым запахом в ротовую полость попадает воздух с примесью сероводорода.
Атрофический гастрит чаще всего может возникнуть либо в результате аутоиммунной патологии, либо при инфицировании слизистой оболочки желудка бактерией хеликобактер пилори, служащей также основной причиной развития и неатрофического гастрита. При аутоиммунном атрофическом гастрите иммуноциты (
клетки иммунной системы) периодически атакуют и повреждают слизистую оболочку желудка, так как они считают, что она является инородным телом в организме. Во втором случае, при инфицировании слизистой оболочки желудка хеликобактер пилори, этот микроб самостоятельно повреждает клетки данного полого органа.
Следующей причиной отрыжки с тухлым запахом может быть хронический панкреатит. При этом заболевании ткань поджелудочной железы постепенно замещается соединительной, вследствие чего возникает функциональная недостаточность этого органа. Поджелудочная железа постепенно теряет способность секретировать пищеварительные ферменты (
экзокринная недостаточность поджелудочной железы) в просвет кишечника и некоторые гормоны (
инсулин, глюкагон др.) в кровь (
эндокринная недостаточность поджелудочной железы).
Недостаточность экзокринной функции поджелудочной железы приводит к нарушению переваривания пищи и замедлению ее эвакуации из кишечника. Это способствует размножению различных микроорганизмов и развитию процессов гниения и брожения. Вследствие таких биохимических процессов образуется большое количество газов (
в том числе и сероводорода), имеющих неприятный запах. Эти газы затем поступают в желудок и далее - в пищевод, после чего происходит их выброс в ротовую полость. Такой выброс сопровождается отрыжкой с тухлым запахом.
Хронический панкреатит также может появляться в результате чрезмерного употребления алкоголя, при наличии у пациента хронических заболеваний желчевыводящих путей (
дискинезии желчевыводящих протоков, желчекаменной болезни и др.), травм брюшной стенки, вирусных и аутоиммунных заболеваний, употребления им некоторых препаратов (
антибиотиков, иммунодепрессантов, нестероидных противовоспалительных средств и др.) и др.
Третьей причиной отрыжки является рак желудка. Эта патология представляет собой злокачественное новообразование из эпителия слизистой оболочки желудка. Рак желудка возникает при воздействии на его слизистую оболочку канцерогенных факторов (
нитриты, нитраты, нитрозамины и др.), которые вызывают патологические изменения в генетическом материале ее клеток, вследствие чего они начинают неправильно расти и размножаться. Он также может появляться при хронических болезнях желудка (
гастрите, язве желудка и др.),
Наличие опухоли в желудке нарушает его нормальную перистальтику. Кроме того опухоль может уменьшать просвет этого органа, вследствие ее роста вовнутрь желудка. Снижение перистальтики и обтурация (
закупорка) просвета желудка приводит к затруднению оттока его содержимого в двенадцатиперстную кишку. Из-за этого пища длительное время задерживается в желудке и подвергается бактериальному разложению, в результате чего в нем образуется большое количество дурнопахнущих газов. Эти газы затем удаляются из желудка через пищевод, ну а дальше - через ротовую полость, что сопровождается отрыжкой с тухлым запахом.
Причины отрыжки во время и после еды
![]()
Отрыжка, в большинстве случаев, возникает после приема пищи. Это объясняется тем, что большая часть газов, выделяющихся при ней в ротовую полость, образуется в желудке (
и тонком кишечнике) во время пищеварения (
переваривания пищи) либо во время патологических процессов гниения и брожения (
как это бывает при атрофическом гастрите, стенозе привратника желудка, раке желудка, хроническом панкреатите). После еды отрыжка также встречается у пациентов с неатрофическим гастритом, склеродермией, грыжей пищеводного отверстия диафрагмы, дуоденогастральным рефлюксом.
При этих патологиях нарушается нормальный процесс пищеварения, образуется чрезмерное количество газов в желудке и кишечнике, наблюдается слабость клапанов (
сфинктеров), разделяющих пищевод с желудком и желудок с кишечником, возникает нарушение моторики. Все это способствует выходу газов в пищевод, а затем в ротовую полость, что сопровождается отрыжкой.
Во время еды отрыжка может иметь место при аэрофагии, то есть заглатывании большого объема воздуха при проглатывании пищи, что часто наблюдается при торопливом питании, при разговорах во время еды, употреблении газированной воды. Время появления отрыжки может быть нестабильным. При одной и той же патологии отрыжка может возникать как во время, так и после еды. Такое часто отмечается у пациентов с раком желудка, неврозом,
психозом, гастроэзофагеальной рефлюксной болезнью. У них же отрыжка может возникать и в покое (
до приема пищи).
Диагностика причин отрыжки
![]()
Отрыжка не является специфичным симптомом для какого-либо одного заболевания желудочно-кишечной системы. Она может появляться при патологии пищевода (
склеродермия, функциональная недостаточность нижнего пищеводного сфинктера и др.), желудка (
гастрит, язва желудка, стеноз привратника желудка и др.) или двенадцатиперстной кишки (
рак, язва кишечника и др.). Отрыжка также может возникать при заболеваниях поджелудочной железы, печени и желчевыводящих путей, которые сопровождаются снижением секреции различных пищеварительных субстанций в полость двенадцатиперстной кишки. Данный симптом может встречаться при аэрофагии – состоянии, характеризующимся избыточным заглатыванием воздуха в покое или во время еды.
В зависимости от типа отрыжки диагностику ее причин можно разделить на следующие категории: - диагностика причин отрыжки воздухом;
- диагностика причин отрыжки кислым и изжоги;
- диагностика причин отрыжки горечью;
- диагностика причин отрыжки с тухлым запахом.
Диагностика причин отрыжки воздухом
Аэрофагия обычно диагностируется на основании анамнестических данных и осмотра пациента, так как, порой, другие жалобы (
кроме отрыжки воздухом) появляются не часто, и все они являются неспецифичными (
то есть по ним не удается предположить наличие какой-то определенной болезни). Этими жалобами могут быть вздутие живота, незначительные болевые ощущения в верхней части живота, одышка, снижение аппетита, дискомфорт в верхней части живота.
Анамнестические данные врач получает при расспросе пациента о симптоматике заболевания, условиях ее появления (
например, торопливое употребление пищи, жевание жевательной резинки). Также лечащий врач спрашивает пациента о наличии у него стоматологических операций (
присутствие зубных протезов), заболеваний желудочно-кишечного тракта (
гастрит, язва желудка, грыжа пищеводного отверстия диафрагмы и др.), дыхательной системы (
болезни носа), центральной нервной системы (
невроз, истерия).
Во время опроса пациента врач, как правило, его осматривает. Это является неотъемлемой частью клинического обследования. При осмотре у пациента с отрыжкой воздуха редко можно выявить какие-либо отклонения. Однако встречаются пациенты с неврологическими и психическими нарушениями, которые часто неадекватно контролируют глотательные движения, в результате чего заглатывают излишний воздух.
Иногда таким пациентам могут назначить рентгенографию. Этот метод позволяет выявить скопление чрезмерного количества воздуха в желудке, его расширение и увеличение в размерах. Нередко такой увеличенный желудок своим верхним отделом (
дно желудка) сдвигает вверх левый купол диафрагмы (
плоская дыхательная мышца, расположенная между грудной и брюшной полостями).
Диагностика причин отрыжки кислым и изжоги
Гастроэзофагеальная рефлюксная болезнь (
ГЭРБ) сопровождается не только кислой отрыжкой и изжогой. Ее клиническими проявлениями также могут быть дисфагия (
нарушение глотания), боль за грудиной, ощущение
комка в горле, одышка,
кашель, охриплость голоса,
тошнота,
рвота, икота,
боли в области сердца и
боли в горле.
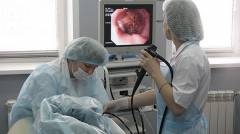
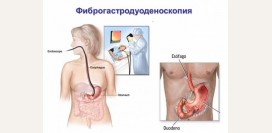
Для определения высоты, частоты и продолжительности желудочно-пищеводных рефлюксов пациентам с ГЭРБ проводят внутрипищеводную pH-метрию. Она же помогает выяснить уровень кислотности забрасываемого в пищевод содержимого желудка. Степень выраженности гастроэзофагеальной рефлюксной болезни определяется при помощи эндоскопического исследования (
эзофагогастродуоденоскопии) пищевода. Это исследование позволяет установить различные патологические изменения (
отек и покраснение слизистой оболочки пищевода, язвы, эрозии, рубцы и др.) на слизистой оболочке пищевода.
При этой патологии наиболее часто наблюдается изжога, отрыжка кислым, боли за грудинной, тошнота, рвота, вздутие живота, нарушение аппетита, ощущение комка в горле. Болевые ощущения, которые, в основном, локализуются за грудинной, могут иррадиировать (
распространяться) в соседние анатомически области – левое плечо, руку, спину, шею.
Для подтверждения диагноза грыжи пищеводного отверстия диафрагмы таким пациентам проводят контрастную рентгенографию, внутрипищеводную pH-метрию, эзофагоманометрию и эндоскопическое исследование пищевода. Контрастная рентгенография позволяет выявить патологическое смещение органов из брюшной полости в грудную. С помощью внутрипищеводной pH-метрии можно подтвердить присутствие желудочно-пищеводных рефлюксов и определить их характеристики (
длительность, частоту, высоту).
Эзофагоманометрию проводят с целью оценки функционирования пищеводной перистальтики, которая при такой грыже может быть нарушена. Эндоскопическое исследование пищевода необходимо для выявления патологических процессов на его слизистой оболочке и оценки степени ее поражения.
Кроме отрыжки кислым и изжоги при склеродермии могут встречаться другие признаки, свидетельствующие о поражении желудочно-кишечной системы, такие как дисфагия (
нарушение глотания), боли за грудиной, в животе, ощущение комка в горле, тошнота, рвота, снижение веса, вздутие живота.
Также при склеродермии у пациентов могут появляться и другие симптомы, так как склеродермия поражает не только желудочно-кишечную систему. Ими могут быть
боли в суставах, в мышцах,
в пояснице, в области сердца, одышка, кашель, охриплость голоса, сердцебиение, патологические изменения в
коже (
отек, уплотнение, побеление и др.) и др.
Для склеродермии характерен лейкоцитоз (
увеличение количества лейкоцитов в крови),
анемия (
снижение количества эритроцитов в крови) и увеличение
СОЭ (скорости оседания эритроцитов) в
общем анализе крови. Из лабораторных анализов таким пациентам также назначают иммунологической исследование крови на наличие антинуклеарного фактора, антител к центромере и к Scl-70. Патологические изменения, происходящие в пищеводе, желудке или кишечнике при склеродермии можно выявить с помощью контрастной рентгеноскопии и эндоскопического исследования этих органов.
При неатрофическом гастрите у пациентов обычно встречаются
боли в середине живота или в эпигастральной области (
зона живота, находящаяся ниже грудины), отрыжка кислым, изжога, тошнота, рвота. Болевой синдром чаще всего появляется при приеме пищи и не имеет сезонного характера. Боль может быть слабой ноющей или, наоборот, острой схваткообразной. Болевые ощущения могут появляться и натощак, однако, в таких случаях, они, как правило, имеют меньшую выраженность.
Для диагностики неатрофического гастрита используются инструментальные (
эзофагогастродуоденоскопия, интрагастральная pH-метрия) и лабораторные (
цитологические, иммунологические, микробиологические, генетические) методы исследований. Эзофагогастродуоденоскопия является эндоскопическим исследованием, позволяющим врачу визуально оценить выраженность воспалительных процессов на поверхности слизистой оболочки желудка. При неатрофическом гастрите слизистая оболочка желудка обычно блестящая, красного цвета, немного отечна, на ней возможно наличие мелких кровоизлияний, эрозий, фибрина.
Интрагастральная pH-метрия необходима для оценки уровня кислотности внутри желудка. При неатрофическом гастрите кислотность часто повышена. Во время проведения эзофагогастродуоденоскопии у пациента могут отобрать кусочек слизистой оболочки его желудка (
то есть провести биопсию). Этот кусочек ткани затем доставят в лабораторию и исследуют (
с помощью генетических, цитологических, биохимических, микробиологических методов) на присутствие в ней вредоносных бактерий (
хеликобактер пилори), которые чаще всего являются причиной неатрофического гастрита. Также возможно проведение иммунологического исследования крови на наличие антител (
защитные белковые молекулы, циркулирующие в крови) к хеликобактер пилори.
Основным симптомом язвы желудка являются
боли в верхней части живота. Если язва локализуется в кардиальном или фундальном (
дно желудка) отделах желудка, то боли возникают сразу после приема пищи. Если болевой синдром развивается после приема пищи (
спустя 30 – 60 минут), а затем нарастает и постепенно убывает в течение 1,5 – 2,5 часов, то это свидетельствует о наличии язвы желудка в области его тела.
Если боли в животе возникают спустя 1,5 - 2 часа после употребления пищи, то это означает, что язвенный дефект находится в пилорической части желудка. Иногда при язвах пилорической части желудка болевой синдром может развиваться чуть позже – через 2,5 - 4 часа после очередного приема пищи. Интенсивность болей всегда индивидуальна и в большей степени зависит от размеров и локализации язвы. Боли, появляющиеся при язве желудка, могут иррадиировать (
распространяться) в различные области тела (
левое плечо, лопатку, позвоночник, поясницу и др.). Болевые ощущения нередко могут сочетаться с другими симптомами – тошнотой, рвотой, отрыжкой кислым, изжогой, снижением аппетита, тяжестью в животе.
Основными инструментальными методами, которые применяются в диагностике язвы желудка, являются эзофагогастродуоденоскопия, интрагастральная pH-метрия, контрастная рентгеноскопия. С помощью интрагастральной pH-метрии у пациента определяют кислотность в его желудке. При контрастной рентгеноскопии пациенту дают выпить немного рентгеноконтрастного вещества (
контраст), а затем просвечивают рентгеновским излучением его тело, для того чтобы выявить, как это вещество проходит по желудочно-кишечному тракту. Попадая на стенки желудка, рентгеноконтрастное вещество их обволакивает и, тем самым, показывает форму желудка. При наличии язвы в стенке желудка контрастное вещество там задерживается. На снимке (
рентгенограмме) это выглядит в виде ниши.
Эзофагогастродуоденоскопия является значительно более информативным методом диагностики язв желудка, чем контрастная рентгеноскопия, так как она позволяет визуально обнаружить язву, достоверно оценить ее размеры, наличие осложнений, охарактеризовать состояние слизистой оболочки желудка.
Для обнаружения хеликобактер пилори, служащей частой причиной язв желудка, при эндоскопическом исследовании желудка (
эзофагогастродуоденоскопии) делают биопсию его слизистой оболочки (
то есть забирают ее кусочек). Далее патологический материал доставляется в лабораторию и тестируется различными методами (
биохимическими, генетическими, бактериологическими) на наличие этой болезнетворной бактерии.
Стеноз привратника желудка характеризуется появлением болей в животе после приема пищи, отрыжки кислым, изжоги, тошноты, рвоты, чувства переполнения в животе. Рвота часто приносит пациенту облегчение. Также может наблюдаться снижение веса, истощение,
обезвоживание,
головная боль,
головокружение, недомогание, побледнение кожных покровов.
Подтвердить диагноз помогают эзофагогастродуоденоскопия и контрастная рентгеноскопия. Первый метод позволяет визуально разглядеть закупорку привратника желудка, установить причину (
наличие спаек, опухоли). Второй метод также может выявить наличие стеноза привратника желудка, о чем в процессе исследования будет свидетельствовать замедление эвакуаторной способности желудка, увеличение его размеров, сужение его пилорического отдела и нарушение его перистальтики.
Диагностика причин отрыжки горечью
Отрыжка с горечью может сочетаться с другими важными симптомами, такими как изжога, боли в животе (
в его верхней части), вздутие живота, снижение веса, тошнота, рвота, болезненные ощущения в груди, чувство переполнения желудка, потеря аппетита. Все эти симптомы не являются специфичными для какой-либо болезни, однако свидетельствуют о нарушении работы желудочно-кишечной системы.
Кроме расспроса пациента о его жалобах, также немаловажным является выяснение у него определенных анамнестических данных, касающихся перенесенных им в прошлом хронических заболеваний (
гастрита, язвенной болезни, холецистита, панкреатита и др.), операций (
на желудке, кишечнике, желчном пузыре и др.), вредных привычек (
курение, употребление алкоголя), образа жизни (
неправильный режим питания, гиподинамия), которые в той или иной степени могли бы послужить причиной появления отрыжки горечью.
Важным также является клинический осмотр пациента и, в частности, пальпация, которая позволяет врачу выяснить точную область болезненности. Если заболевание, вызывающее отрыжку горечью, поражает желудок или двенадцатиперстную кишку (
например, гастрит, дуоденит, язвенная болезнь и др.), то боль обычно локализуется в верхней центральной части живота, чуть ниже грудины. Болевые ощущения могут возникать и справой стороны вверху живота. Наличие таких болей и отрыжки горьким чаще всего свидетельствует о патологии желчевыводящих путей (
желчнокаменной болезни, холецистите, дискинезии желчевыводящих путей, опухоли Фатерова соска и др.).
При дуоденостазе (
застое содержимого двенадцатиперстной кишки, в результате нарушения ее проходимости) с помощью пальпации (
и визуально) можно выявить вздутие живота в области проекции двенадцатиперстной кишки, а также в области желудка.
Обнаружить дуоденогастральный и желудочно-пищеводный рефлюкс можно с помощью контрастной рентгеноскопии и эзофагогастродуоденоскопии. Эти же методы в большинстве случаев, позволяют выявить причину (
неправильная перистальтика, нарушение работы нижнего пищеводного сфинктера или привратника, присутствие дуоденостаза) появления таких рефлюксов. Эндоскопический метод исследования (
эзофагогастродуоденоскопия) также необходим для оценки состояния слизистых оболочек пищевода, желудка, кишечника и обнаружения на них патологических изменений (
язв, эрозий, опухолей, рубцов и др.).
При наличии дуоденостаза эзофагогастродуоденоскопия позволяет врачу выяснить его причину, то есть обнаружить в просвете кишечника опухоли, инородные тела,
спайки (
сращения), гельминтов, которые могут просто блокировать просвет кишечника и нарушать нормальный отток его содержимого в следующие отделы тонкого кишечника. Если причину дуоденостаза не удалось выяснить с помощью эзофагогастродуоденоскопии, то пациенту назначают
компьютерную томографию и
магнитно-резонансную томографию.
Для подтверждения наличия дуоденогастральных и желудочно-пищеводных рефлюксов используют внутрипищеводную и интрагастральную pH-метрию. Эти исследования позволяют оценить уровень кислотности в пищеводе и в желудке соответственно. Кроме них могут назначить холецистографию и ультразвуковое исследование для оценки состояния желчного пузыря и желчевыводящих путей.
Диагностика причин отрыжки с тухлым запахом
При атрофическом гастрите у пациентов обычно встречается снижение аппетита, отрыжка с тухлым запахом, неприятный вкус во рту, ощущение тяжести после еды в животе, вздутие живота, неустойчивый стул, недомогание, головная боль, головокружение, побледнение кожи, одышка,
слабость, снижение трудоспособности. Болевой синдром не характерен для этого заболевания, однако иногда он все-таки появляется в виде невыраженных, тянущих, тупых болей в эпигастральной области (
зона живота, локализующаяся ниже грудины).
Во время проведения эзофагогастродуоденоскопии у пациента могут быть выявлены некоторые патологические изменения на поверхности его слизистой оболочки (
побледнение, истончение, сглаженность рельефа). Также данное исследование необходимо для взятия участка ткани желудка для дальнейших лабораторных обследований, которые могут выявить определенные морфологические изменения, характерные для атрофического гастрита (
гибель желез слизистой оболочки желудка, значительное уменьшение количества эпителиальных клеток внутри нее, разрастание соединительной ткани и др.).
Кроме того лабораторными методами (
биохимическими, генетическими, бактериологическими и др.) можно выявить присутствие в слизистой оболочке желудка хеликобактер пилори. Таким образом, эзофагогастродуоденоскопия позволяет оценить состояние слизистой оболочки желудка и заподозрить ее атрофию, а лабораторные исследования необходимы для подтверждения диагноза и установления этиологической причины атрофического гастрита.
Также важным в диагностике атрофического гастрита является интрагастральная pH-метрия. Она позволяет определить уровень кислотности в желудке, оценить степень тяжести патологии и выбрать необходимую тактику лечения.
Хронический панкреатит сопровождается болями в животе, отрыжкой с тухлым запахом (
иногда она может быть и без запаха), тошнотой, рвотой,
метеоризмом (
вздутием живота), снижением аппетита, веса, урчанием в животе, изжогой,
диареей (
поносом). Болевые ощущения при данном заболевании могут появляться в эпигастральной области, в зоне пупка или в левом подреберье. Иногда они носят опоясывающий характер. Боли могут иррадиировать (
распространяться) в левое плечо, лопатку, в область сердца или левый угол живота (
левую подвздошную область). Появление или усиление болевого синдрома при хроническом панкреатите обычно связано с приемом пищи (
боли возникают через 30 – 60 минут после приема еды).
Для оценки состояния поджелудочной железы, определения ее размеров, формы и обнаружения возможных патологических изменений (
склероз, опухоль, киста и др.) внутри нее пациенту назначают ультразвуковое исследование, компьютерную томографию, магнитно-резонансную томографию. Для исследования функции и состояния большого сосочка (
та область, где в двенадцатиперстную кишку открывается общий проток желчных и панкреатических путей) в двенадцатиперстной кишке применяют эзофагогастродуоденоскопию.
В общем анализе крови при хроническом панкреатите можно выявить лейкоцитоз (
увеличение количества лейкоцитов в крови), анемию (
снижение количества эритроцитов и гемоглобина), увеличение СОЭ (
скорости оседания эритроцитов). В
биохимическом анализе крови при этой патологии обнаруживают повышение уровня глюкозы в крови, увеличение активности альфа-амилазы, липазы, трипсина, щелочной фосфатазы, гамма-глутамилтранспептидазы (
ГГТП), снижение количества общего белка, альбуминов, факторов свертывания крови, гормонов поджелудочной железы (
соматостатина, инсулина, глюкагона).
Анализ кала позволяет обнаружить большое количество непереваренной или частично переваренной пищи. В нем выявляют повышенное содержание жиров (
стеаторея), мышечных и соединительных волокон (
креаторея) и крахмала (
амилорея).
При раке желудка может встречаться боль в верхней части живота, тошнота, рвота, изжога, отрыжка с тухлым запахом, снижение аппетита, массы тела, ощущение тяжести и дискомфорта в животе после приема пищи, неприятный вкус во рту, головная боль, головокружение, снижение трудоспособности, неустойчивый стул, вздутие живота, слабость, лихорадка, нарушение глотания,
желтуха, увеличение печени и селезенки в размерах, отеки на ногах и руках, побледнение кожи.
Рак желудка диагностируется на основе результатов лучевых, эндоскопических и лабораторных методов исследований. Главными лучевыми методами, которые используются в диагностике рака желудка, являются компьютерная томография, магнитно-резонансная томография, контрастная рентгеноскопия и ультразвуковое исследование.
Немаловажным у таких пациентов является проведение эзофагогастродуоденоскопии. Этот метод позволяет не только обнаружить объемное образование в полости желудка, как это делают лучевые методы исследований, но также провести биопсию (
взять кусочек) опухолевой ткани. Биоптат (
кусочек опухолевой ткани, взятый при биопсии) далее доставляется в лабораторию на цитологическое исследование, которое может подтвердить наличие опухоли и установить ее тип.
Лечение причин отрыжки
![]()
Все патологии, которые вызывают отрыжку, в подавляющем большинстве случаев лечатся с помощью медикаментов. В некоторых случаях (
например, при аэрофагии) врачи совсем их не назначают. Хирургическое лечение применяет очень редко и только при наличии у пациента тяжелого заболевания желудочно-кишечной системы (
опухоль желудка, кишечника, грыжа пищеводного отверстия диафрагмы и др.). Так как существует несколько типов отрыжки (
отрыжка кислым, отрыжка горечью и т. п.), то для удобства все лечение причин отрыжки можно разделить на категории или разделы.
Выделяют следующие разделы лечения причин отрыжки: - лечение причин отрыжки воздухом;
- лечение причин отрыжки кислым и изжоги;
- лечение причин отрыжки горечью;
- лечение причин отрыжки с тухлым запахом.
Лечение причин отрыжки воздухом
Специфического медикаментозного лечения у аэрофагии нет. Для избавления от отрыжки воздухом пациенту следует придерживаться определенных правил приема пищи. Употреблять ее необходимо небольшими порциями по 4 – 6 раз в день. При этом необходимо кушать не торопясь. В момент приема пищи не стоит разговаривать. Из рациона нужно исключить газированные напитки, продукты содержащие ментол (
мяту), кофе, шоколад, сильно приправленные мясные продукты (
колбасы, сосиски), цитрусовые фрукты.
Желательно не употреблять сухую пищу. Если такое приходиться делать, то ее нужно запивать достаточным количеством жидкости. Рекомендуется прекратить курить, использовать жевательную резинку, употреблять алкоголь. Если отрыжка воздухом у пациента является симптомом заболевания желудочно-кишечной системы (
гастрит, язва желудка, грыжа пищеводного отверстия диафрагмы и др.), то следует его вылечить с помощью соответствующего лечения.
Пациентам с психическими и неврологическими расстройствами иногда назначают седативные (
успокоительные средства) и
антидепрессанты. Таким пациентам важно контролировать глотательный акт - реже глотать слюну или
мокроту, лучше их сплевывать, мысленно подавлять отрыжку, а также избегать стрессовых и конфликтных ситуаций.
Лечение причин отрыжки кислым и изжоги
Лечение причин отрыжки кислым и изжоги включает в себя консервативные и оперативные методы. Консервативное лечение состоит из назначения пациенту специальной
диеты, которая немного разгружает пищеварительный тракт и лекарственных препаратов.
Оперативное вмешательство при лечении изжоги и отрыжки кислым применяется довольно редко. Его могут назначить, например, при грыже пищеводного отверстия диафрагмы или при стенозе привратника желудка.
Гастроэзофагеальная рефлюксная болезнь Лечение гастроэзофагеальной рефлюксной болезни состоит из общих лечебных мероприятий и медикаментозного лечения. Общие лечебные мероприятия включают в себя обычные рекомендации, которые врач дает пациенту перед назначением медикаментов. Они касаются соблюдения определенного режима питания (
дробный прием пищи, еду следует употреблять как минимум за 3 - 4 часа до сна, необходимо избегать горячих и холодных напитков), образа жизни (
прекращение курения, занятия спортом, применение диет, снижающих массу тела и др.), исключения из пищевого рациона определенных продуктов (
кофе, шоколада, томатов, цитрусовых фруктов, сладкого, алкоголя, копченных колбасных изделий и др.).
Пациенту запрещается прием препаратов, способствующих расслаблению нижнего пищеводного сфинктера (
антагонисты кальция, нитраты, антидепрессанты и др.), а также тех, которые оказывают повреждающее действие на слизистую оболочку пищевода (
нестероидные противовоспалительные средства, препараты калия и др.).
В качестве медикаментозного лечения таким пациентам обычно назначают антисекреторные средства, антациды и прокинетики. Первые две группы средств назначаются с целью снижения выработки соляной кислоты в желудке (
антисекреторные препараты) и понижения кислотности в желудке (
антациды и антисекреторные препараты). Прокинетики прописывают для улучшения моторики в желудочно-кишечной системе.
Грыжа пищеводного отверстия диафрагмы Выбор метода лечения зависит от тяжести патологии. В легких клинических случаях назначают медикаментозное лечение, блокирующее агрессивное воздействие желудочного сока на слизистую пищевода. Для этого выписывают антисекреторные препараты и
антациды. Кроме них иногда прописывают прокинетики, которые стимулируют перистальтику в желудочно-кишечном тракте. Медикаментозное лечение, в большинстве случаев, является компенсаторным. Оно не может вылечить полностью пациента от грыжи пищеводного отверстия диафрагмы, а лишь снимает или снижает интенсивность ее симптоматики.
В некоторых случаях медикаментозное лечение может быть неэффективным. Тогда прибегают к оперативному вмешательству, целью которого является восстановление нормального анатомического взаиморасположения органов в грудной и брюшной полостях. То есть, простыми словами, перемещение органов брюшной полости (
нижняя часть пищевода, желудок, кишечник) на свое место и укрепление пищеводного отверстия диафрагмы для предотвращения рецидива (
повторения) грыжи.
Склеродермия Основными группами препаратов, которые используются в лечении склеродермии, являются иммунодепрессанты (
подавляют иммунные реакции) и глюкокортикоиды (
стероидные противовоспалительные средства). В качестве дополнительного лечения врач может назначить антисекреторные препараты (
снижают выработку соляной кислоты в желудке), антациды (
нейтрализуют соляную кислоту) и прокинетики (
стимулируют моторику в желудочно-кишечной системе).
Дополнительное лечение является симптоматическим и направленно на ликвидацию негативного действия желудочного содержимого на слизистую оболочку пищевода при гастроэзофагеальных (
желудочно-пищеводных) рефлюксах, появляющихся при склеродермии и вызывающих отрыжку кислым и изжогу.
Неатрофический гастрит При неатрофическом гастрите назначают дробное питание, из рациона исключают продукты, раздражающие слизистую оболочку желудка (
соленное, перченное, жирное, маринады, копченые блюда и др.). Пищу для своего питания пациенту следует готовить путем варки, парки или выпечения. Не рекомендуется употреблять жаренное, консервы, различные соусы (
майонез, кетчуп, горчица и др.), алкоголь, кофе, изделия из сдобного теста, газированную воду, некоторые молочные продуты (
кефир, молоко, сметану).
Помимо диеты пациентам с таким гастритом назначают медикаментозное лечение. Оно состоит из антисекреторных препаратов, которые подавляют секрецию желудочного сока в желудке и антацидов (
нейтрализуют соляную кислоту и пепсин, а также защищают слизистую оболочку желудка). Также могут быть назначены гастропротекторы (
средства, обволакивающие и защищающие слизистую оболочку желудка) и антибиотики. Антибиотики выписывают в том случае, если в желудке с помощью лабораторных исследований была выявлена хеликобактер пилори.
Язва желудка При язве желудка назначается диета, исключающая употребление пищи (
соленное, перченное, копченное, жаренное, консервы и т. п.), раздражающей слизистую оболочку кишечника и вызывающую повышенную секрецию желудочного сока. Всю пищу рекомендуется готовить на пару или варить. Так как язвенная болезнь желудка в 90 – 95% случаев связана с инфекцией хеликобактер пилори, то основу лечения данного заболевания составляет назначение антибиотиков. Для снижения образования желудочного сока в желудке назначают антисекреторные препараты. Для повышения защитных свойств слизистой оболочки желудка назначают гастропротекторы и антациды.
Стеноз привратника желудка При стенозе привратника желудка необходимо оперативное вмешательство с целью устранения его причины и восстановления нормальной проходимости между двумя отделами желудочно-кишечной системы – желудком и тонким кишечником.
Лечение причин отрыжки горечью
Для лечения причин отрыжки горечью используются различные группы препаратов. Выбор каждой группы зависит от самой причины. Однако в большинстве таких случаев назначают антациды (
нейтрализуют соляную кислоту), антисекреторные препараты (
снижают образование в желудке соляной кислоты), ингибиторы желчных кислот (
связывают свободную желчь), прокинетики (
улучшают моторику желудка и кишечника). Если отрыжка горечью вызвана дискинезией желчных протоков, то в таких случаях назначают желчегонные средства и спазмолитики. Эти препараты улучшают отток желчи в двенадцатиперстную кишку из желчевыводящих путей.
В определенных случаях назначают хирургическое лечение для устранения дуоденостаза. Это необходимо при опухолях желудка, кишечника, паразитарных инвазиях, присутствии аномалий развития или спаек внутри тонкого кишечника. Оперативное вмешательство также порой необходимо при желчекаменной болезни.
Лечение причин отрыжки с тухлым запахом
Тактика лечения причин отрыжки с тухлым запахом всегда зависит от патологии желудочно-кишечной системы, которая способствует ее появлению.
Атрофический гастрит Если атрофический гастрит был вызван хеликобактер пилори, то назначаются различные антибиотики. Для аутоиммунного атрофического гастрита этиотропного лечения на сегодняшний день не разработано. Также при атрофическом гастрите назначают противовоспалительные средства растительного происхождения (
настой зверобоя, подорожника, ромашки и др.), витамины и заместительную терапию, то есть препараты, в состав которых входят компоненты желудочного сока.
Хронический панкреатит При хроническом панкреатите пациенту может быть назначено большое количество разнообразных препаратов, в связи с тем, что при данной патологии возникает много нарушений как в желудочно-кишечной системе, так и за ее пределами.
Для лечения хронического панкреатита используют следующие группы препаратов: - Анальгетики . Анальгетики или обезболивающие (баралгин, анальгин, промедол и др.) назначают для устранения болевого синдрома, появляющегося при хроническом панкреатите.
- Антиферментные препараты. Так как при хроническом панкреатите собственные ферменты поджелудочной железы повреждают ее ткань, то назначают их ингибиторы (антиферментные препараты) – контрикал, апротинин, гордокс.
- Антисекреторные препараты. Одним из важных стимуляторов поджелудочной секреции является желудочный сок, поэтому для успешного лечения хронического панкреатита необходимо уменьшить его выделение в желудке, для чего, собственно говоря, и назначаются антисекреторные препараты (лансопразол, омепразол и др.).
- Ферменты поджелудочной железы. Так как при хроническом панкреатите присутствует экзокринная недостаточность поджелудочной железы, то при нем назначают заместительную терапию в виде препаратов (мезим форте, панкреатин, панзинорм и др.), содержащих ее ферменты.
- Антациды. Антациды применяются с целью нейтрализации избыточных количеств соляной кислоты в желудке.
- Прокинетики. Эти лекарственные средства (метоклопрамид, домперидон и др.) стимулируют моторику в желудочно-кишечной системе и способствуют ускорению процессов пищеварения.
Рак желудка Рак желудка лечат хирургически. Другие методы противоопухолевого лечения (
лучевая терапия и химиотерапия) обычно применяют при 3 и 4 стадии данного заболевания. При 3 стадии комбинируют хирургическое лечение с лучевой и химической терапией. При четвертой стадии хирургическое лечение, в большинстве случаев, неэффективно, поэтому назначают только химическую и лучевую терапии.
![]()
Почему отрыжка сопровождается тяжестью в животе?
![]()
В некоторых случаях отрыжка может сочетаться с тяжестью в животе. Обычно такое наблюдается при заболеваниях (
рак желудка, атрофический гастрит, грыжа пищеводного отверстия диафрагмы, хронический панкреатит и др.), сопровождающихся нарушением продвижения пищи по желудочно-кишечной системе. При этих заболеваниях пища застаивается в желудке и кишечнике, вследствие чего в этих органах повышается внутриполостное давление (
то есть давление внутри органа).
Высокое давление воздействует на нервные окончания, иннервирующие слизистую оболочку желудка и кишечника, из-за чего у пациента возникает ощущение тяжести в животе. Эти два симптома могут возникнуть и при отсутствии у человека какой-либо патологии в желудочно-кишечной системе. Такое часто встречается при сочетании переедания и аэрофагии (
то есть заглатывания в момент приема пищи лишнего воздуха), а также при употреблении большого количества газированной воды.
Почему при отрыжке болит верх живота?
![]()
Боли вверху живота при отрыжке чаще всего свидетельствуют о наличии у пациента патологии в желудочно-кишечной системе. Если эта патология желудка, то боль вверху живота, в большинстве случаев, вызвана повреждением и воспалением его слизистой оболочки, что часто встречается при опухоли или язве желудка, гастрите (
воспаление слизистой оболочки желудка). Если это патология двенадцатиперстной кишки (
например, опухоль, язва кишечника, дуоденит и др.), то болевые ощущения в таких случаях спровоцированы поражением ее слизистой оболочки и растяжением ее стенки.
При гастроэзофагеальной рефлюксной болезни, грыже пищеводного отверстия диафрагмы и склеродермии возникает поражение слизистой оболочки пищевода в результате заброса желудочного содержимого в пищевод, оказывающего на нее агрессивное воздействие. Такое поражение часто сопровождается болью и жжением вверху живота и за грудиной.
Почему возникает отрыжка при беременности, что делать?
![]()
Появление отрыжки при беременности вполне нормальная реакция со стороны органов желудочно-кишечного тракта. Она возникает из-за увеличения внутрибрюшного давления, вследствие увеличения
матки в размерах. Во время роста плода матка беременной начинает сдавливать кишечник, что приводит к замедлению продвижения каловых масс по нему, формированию дуоденостаза (
застоя в двенадцатиперстной кишке) и нарушению эвакуации пищи из желудка в кишечник. Все это вызывает образование чрезмерного количества газов под действием
микрофлоры, находящейся в желудочно-кишечной системе.
Следует отметить, что газообразованию также способствует расстройство моторики органов пищеварительного тракта, которое появляется в результате гормональных перестроек в организме беременной. Отрыжка в таких случаях является не постоянной, не сочетается с другими симптомами (
боль в животе, изжога, рвота и др.) и нередко возникает при погрешностях в питании.
Если отрыжка у беременной женщины возникает периодически и при этом она сопровождается изжогой, дисфагией (
нарушением глотания), одышкой, кашлем, охриплостью голоса, ощущением комка в горле, тошнотой, рвотой, икотой, болями в области сердца, горла, груди, животе, повышением температуры или вздутием живота, то необходимо отправиться на консультацию к курирующему данную пациентку врачу. Самолечением в таких случаях опасно заниматься, так как, во-первых, неизвестно какая именно патология могла вызвать эти симптомы и, во-вторых, многие препараты имеют определенные противопоказания и не все из них можно употреблять при беременности.
Почему возникает отрыжка и вздутие живота, что делать?
![]()
Отрыжка довольно часто сочетается с вздутием живота. Этот симптом обычно свидетельствует о наличии избыточного количества газов внутри желудка или кишечника. Газообразование в этих органах происходит либо вследствие пищеварения (
то есть в норме), либо в результате появления в них патологических процессов гниения или брожения, которые часто встречаются при заболеваниях органов желудочно-кишечной системы (
поджелудочной железы, печени, желчевыводящих путей, желудка, тонкого кишечника).
В норме вздутие живота и отрыжка могут наблюдаться при переедании, выпивании значительного количества газированной воды, при случайном заглатывании воздуха во время курения, жевания жевательной резинки, разговорах во время приема пищи и при быстром приеме еды. В таких случаях эти два симптома являются не постоянными и, как правило, четко связаны с одним из перечисленных факторов (
курением, употреблением газировки и т. п.). Устранение этого фактора (
например, своевременный прием еды, прием пищи молча и др.) обычно предотвращает появление новых эпизодов отрыжки и вздутия живота.
При появлении постоянной отрыжки и вздутия живота желательно сразу же обратиться за медицинской помощью к врачу-гастроэнтерологу. Сделать это необходимо за тем, чтобы достоверно выяснить точную причину этих двух симптомов и правильно подобрать необходимое лечение, так как не все заболевания желудочно-кишечной системы лечатся одинаково.
Почему возникает тошнота при отрыжке?
![]()
Тошнота – это довольно неприятное и безболезненной ощущение, которое часто является предвестником появления рвоты. Этот симптом также служит непременным признаком расстройства функции желудочно-кишечной системы. Возникновение тошноты, при одновременном присутствии у пациента отрыжки, обычно связано с нарушением моторики желудка и снижением в нем выработки и секреции желудочного сока. Считается что чувство тошноты у таких пациентов вызвано антиперистальтическими (
обратной перистальтикой) движениями желудка.
При каких патологиях возникает ком в горле и отрыжка?
![]()
Ком в голе и отрыжка наиболее часто могут встречаться при грыже пищеводного отверстия диафрагмы, системной склеродермии и гастроэзофагеальной рефлюксной болезни. При грыже пищеводного отверстия диафрагмы и гастроэзофагеальной рефлюксной болезни комок в горле появляется из-за того что при данных патологиях нередко наблюдается рефлюкс-эзофагит (
воспаление слизистой оболочки пищевода, возникающее в результате гастроэзофагеальных рефлюксов) и частые забросы пищи из желудка в пищевод, а иногда и в горло.
При системной склеродермии происходит поражение мышечного и слизистого слоев пищевода, в результате чего нарушается его моторика и секреция слизи, что способствует затруднению продвижения проглоченной пищи. Она порой застревает в горле, из-за чего у таких пациентов возникает ощущение в нем комка.
Почему появляется боль в правом подреберье и отрыжка?
![]()
Боль в правом подреберье и отрыжка обычно служат признаками патологии гепатобилиарной (
печеночно-желчевыводящей) системы (
холецистита, желчекаменной болезни, дискинезии желчевыводящих путей др.). Появление боли в правом подреберье в таких случаях вызвано воспалительными и деструктивными процессами в тканях, которые отмечаются при этих патологиях (
например, болевые ощущения при холецистите вызваны воспалением слизистой оболочки желчного пузыря).
При заболеваниях печени и желчевыводящих путей также наблюдается нарушение доставки желчи в двенадцатиперстную кишку. Это связано либо с обструкцией желчевыводящих путей, либо с тем, что желчь мало производиться в клетках печени. Так как желчь играет важную роль в пищеварении (
она эмульгирует жиры, стимулирует кишечную перистальтику, активирует некоторые пищеварительные ферменты, обладает бактерицидными свойствами и др.), то ее отсутствие не проходит для организма не заметно.
В кишечнике замедляются процессы пищеварения, начинают размножаться вредоносные микробы. В процессе своего роста они начинают вырабатывать большое количество газа, который частично удаляется через желудок и частично проходит дальше в другие отделы кишечника. Газ, который попадает в желудок, в какой-то момент может проникнуть в пищевод и далее в ротовую полость. Попадание газов из пищевода в ротовую полость сопровождается отрыжкой.
Почему возникает отрыжка и жжение в горле и/или в пищеводе?
![]()
Отрыжка и жжение в горле и/или пищеводе связаны с гастроэзофагеальными (
желудочно-пищеводными) рефлюксами (
обратными забросами пищи), которые могут наблюдаться при определенных патологиях желудочно-кишечной системы (
гастроэзофагеальной рефлюксной болезни, системной склеродермии, неатрофическом гастрите, стенозе привратника желудка, грыже пищеводного отверстия диафрагмы, язве желудка и др.).
При этих рефлюксах содержимое желудка проникает в пищевод. Если они (
рефлюксы) появляются у пациента периодически, то содержимое желудка вызывает повреждение слизистой оболочки (
а также содержащихся в ней нервных окончаний) пищевода и вызывает в ней воспаление. При таком воспалении наблюдается только жжение в груди (
пищеводе).
Иногда гастроэзофагеальные рефлюксы могут быть довольно высокими и достигать глотки. В таких случаях жжение уже наблюдается не только в области пищевода (
грудины), но и в горле (
из-за воспаления его слизистой оболочки и повреждения нервов, которые ее иннервируют). Проникновение газов из желудка в пищевод, а затем в ротовую полость при гастроэзофагеальных рефлюксах, объясняет механизм возникновения у таких пациентов отрыжки.
При каких болезнях может встречаться отрыжка и диарея?
![]()
Отрыжка и диарея (
понос) довольно часто встречаются при болезнях, сопровождающихся нарушением секреции пищеварительных веществ (
ферментов, соляной кислоты, желчи и др.) и замедлением продвижения пищи по пищеварительной системе. Такое наблюдается при атрофическом гастрите, хроническом панкреатите, раке желудка, дискинезии желчевыводящих путей, холецистите, дуодените (
воспалении слизистой оболочки двенадцатиперстной кишки).
При этих болезнях возникает
дисбактериоз, при котором в желудочно-кишечной системе начинают размножаться вредоносные микробы. В процессе их жизнедеятельности в желудке и кишечнике образуется много
токсинов, неблагоприятно воздействующих на слизистую оболочку последнего, вследствие чего он воспаляется и начинает усиленно секретировать воду в его просвет. Поэтому у таких пациентов появляется диарея. При дисбактериозе также образуется большое количество газов. Одним из механизмов их удаления из желудочно-кишечного тракта является их выброс в ротовую полость (
сюда они проникают через пищевод из желудка), который сопровождается отрыжкой.