Радикулит — это воспалительный процесс в нервных корешках, которые отходят от спинного мозга (от греч. Radix — «корень», it is — «воспаление»). В зависимости от уровня поражения, различают шейный, поясничный, крестцовый радикулит. В основном радикулит встречается у лиц старшего возраста, после 30 лет.
Как показывает статистика, наиболее подвержены радикулиту наиболее подвижные отделы позвоночника — шейный и поясничный. Особенно часто страдает поясница, так как она испытывает наибольшие нагрузки в связи с прямохождением человека.
Анатомия позвоночного столба, спинного мозга, спинномозговых нервных корешков![]()
Позвоночный столб состоит из отдельных позвонков, которых всего в теле человека насчитывается около 33. Позвоночный столб делится на отделы, причем позвонки в каждом отделе имеют собственные особенности.
Отделы позвоночника: - Шейный — состоит из 7 позвонков, которые являются самыми маленькими. Шейный отдел позвоночного столба является подвижным, поэтому в нем относительно часто возникают патологические изменения.
- Грудной отдел включает 12 позвонков, которые соединены с ребрами и поэтому жестко фиксированы. В этом сегменте позвоночника возникновение патологических изменений менее вероятно.
- Поясничный отдел — это 5 позвонков, которые более массивны, чем все вышележащие, и подвижно соединены между собой. Поясничный сегмент позвоночника подвижен и принимает на себя основную массу тела, поэтому он подвержен поражениям больше, чем остальные.
- Крестцовый отдел представляет собой 5 сросшихся позвонков.
- Копчик — обычно 3 – 5 самых мелких позвонков.
Каждый
позвонок состоит из тела — передней массивной части, — и дуги, которая находится позади. От дуги отходят отростки с суставами для сочленения с соседними позвонками, а между телом и дугой остается свободное пространство в виде отверстия круглой, овальной или треугольной формы. Когда все позвонки соединены между собой в позвоночный столб, эти отверстия образуют спинномозговой канал, в котором находится спинной мозг.
В дугах позвонков есть специальные вырезки. Когда вырезки вышележащего позвонка соединяются с вырезками нижележащего, они образуют отверстия, через которые наружу выходят корешки спинного мозга.
Между телами всех соседних позвонков находятся
межпозвоночные диски.
Строение межпозвоночного диска: - пульпозное ядро — центральная часть, которая пружинит и смягчает колебания позвоночного столба во время ходьбы;
- фиброзное кольцо — служит внешним обрамлением пульпозного ядра и, имея высокую жесткость и прочность, не позволяет ему выходить за пределы своей нормальной формы.
Спинной мозг представляет собой нервное образование, которое в виде шнурка проходит вдоль всего спинномозгового канала и отдает вправо и влево симметричные нервные корешки. Корешки выходят через межпозвоночные отверстия, затем образуют нервные сплетения (шейное, плечевое, поясничное, крестцовое, копчиковое), от которых отходят чувствительные и двигательные нервы.
Спинной мозг окружен оболочками, которые состоят из соединительной ткани.
Причины радикулита
![]()
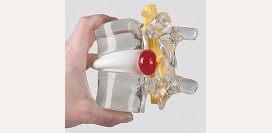
Межпозвоночная грыжа
Межпозвоночная грыжа является самой распространенной причиной развития радикулита. Обычно она возникает у людей после 30 – 40 лет.
Причины межпозвоночных грыж:
- Длительные интенсивные физические нагрузки
- Работа, связанная с постоянным пребыванием в положении стоя, особенно в неудобной позе, интенсивные статические нагрузки на позвоночник.
- Травмы
- Врожденные пороки позвоночника
- Остеохондроз и другие дегенеративные заболевания
При межпозвоночной грыже происходит разрыв фиброзного кольца и смещение пульпозного ядра. В зависимости от места разрыва, оно может смещаться кпереди, кзади, вбок. Оно сдавливает спинномозговые корешки и приводит к возникновению симптомов радикулита. Постепенно к сдавлению присоединяется воспалительный процесс.
Остеохондроз
Остеохондроз — это дегенеративное заболевание позвонков и межпозвоночных дисков, которое характеризуется их разрушением и преждевременным старением. В основном он распространен в возрасте после 40 лет, но в клинической практике встречаются случаи и у 6 – 7 — летних детей.
Причины возникновения сдавления спинномозговых корешков и радикулита при остеохондрозе:
- из-за дегенерации межпозвоночных дисков уменьшается их высота и, как следствие, размеры межпозвоночных отверстий, через которые наружу выходят корешки спинного мозга;
- при длительном течении заболевания на позвонках образуются костные разрастания — остеофиты, которые также могут сдавливать корешки;
- присоединяется воспалительный процесс, который приводит к отеку и еще большему сдавлению.
Перенесенные травмы позвоночника
Радикулит может стать следствием перенесенного в прошлом перелома или вывиха позвонка. Особенно высока вероятность в том случае, если травма была достаточно тяжелой, и сращение костей произошло не совсем правильно.
К сдавлению спинномозгового корешка в данном случае приводят имеющиеся деформации и рубцовый процесс.
Пороки развития позвоночника
Согласно статистике, у 50% детей определяются те или иные врожденные аномалии развития позвоночного столба. И они сохраняются у 20 – 30% взрослых людей.
Пороки развития позвоночного столба, которые выявляются у больных с радикулитом: - деформация или расщепление тела позвонка, когда он с одной стороны становится выше, а с другой — ниже, и тем самым создаются предпосылки для его соскальзывания с вышележащего позвонка;
- расщепление дуги позвонка и ее несращение с телом — при этом позвонок плохо удерживается на своем месте и может соскальзывать вперед – это состояние называется спондилолистезом.
Опухоли позвоночного столба
Опухоли, которые могут приводить к развитию радикулита:
- доброкачественные и злокачественные опухоли, происходящие из позвонков;
- доброкачественные и злокачественные опухоли, происходящие из межпозвоночных дисков;
- доброкачественные и злокачественные опухоли, происходящие из спинного мозга и его оболочек;
- невриномы – опухоли, которые развиваются из самих корешков спинного мозга;
- метастазы в позвоночник из других опухолей;
- опухоли в позвонках, которые имеют иное происхождение — например, гемангиомы — сосудистые опухоли.
Если опухоль находится недалеко от спинномозгового корешка, то, увеличиваясь в размерах, она постепенно сдавливает его. Позже присоединяется воспалительный процесс.
Воспалительные и инфекционные процессы
Часто когда пациента просят сказать, после чего у него возникли симптомы радикулита, он отвечает, что его «продуло».
Иногда развитие этого патолгогического состояния, на самом деле, сильно напоминает развитие простуды. Воспалительный процесс в корешке возникает в результате проникновения в организм болезнетворных бактерий и вирусов во время инфекционных заболеваний:
- гриппа, а иногда и других острых респираторных инфекций;
- при инфекциях, передающихся половым путем: сифилисе, трихомониазе, герпесвирусной инфекции и пр.;
- при гнойно-воспалительных заболеваниях: сепсисе (генерализованной инфекции, распространяющейся по всему организму), остеомиелите позвонков, абсцессах (гнойниках) в области позвоночника;
- при различных хронических очагах инфекции в организме.
Заболевания межпозвоночных суставов
В редких случаях радикулит является следствием патологий суставов, при помощи которых отростки позвонков соединяются между собой.
Суставные заболевания, способные приводить к радикулиту:
- ревматизм — аутоиммунное поражение суставов, спровоцированное бета-гемолитическим стрептококком;
- спондилоартрит — воспалительные изменения в межпозвоночных суставах, вызванные инфекцией или аутоиммунными реакциями;
- спондилоартроз — дегенеративные поражения межпозвоночных суставов;
- болезнь Бехтерева анкилозирующий спондилоартрит.
Заболевания сосудов
Поражение корешков спинного мозга при радикулите может быть вызвано нарушением их питания из кровеносных сосудов. Например, при сахарном диабете, васкулитах (аутоиммунных поражениях сосудов) и пр.
Подпишитесь на Здоровьесберегающий видеоканал


Признаки радикулита
![]() Боль при радикулите
Боль при радикулите Боль при радикулите — основной симптом. Она возникает в разных местах, в зависимости от того, какой отдел позвоночника был поражен.
Виды радикулита в зависимости от пораженного отдела позвоночника и распространения боли:
- шейный радикулит
- шейно-плечевой радикулит
- шейно-грудной радикулит
- грудной радикулит
- поясничный радикулит
Боль при радикулите может иметь разный характер. Иногда она хроническая, ноющая, тянущая, а в других случаях — острая, жгучая, настолько сильная, что больной вообще не может встать. Из-за боли нарушается тонус мышц поясницы, спины или шеи. Пациент старается занять такое положение, в котором болевые ощущения были бы выражены минимально. Он может принимать полусогнутую позу, наклоняться или поворачиваться в сторону.
Боль при радикулите провоцируется физическими нагрузками, длительным пребыванием в однообразной позе, переохлаждением. Она отмечается в пояснице, спине или шее и отдает в другие области тела по ходу крупных нервов. При шейном и грудном радикулите боль отдает в плечевой пояс, руки, голову, под лопатку. Иногда пациенту может показаться, что у него болит сердце, хотя на самом деле это – проявление радикулита. При поясничном радикулите — в ноги. Иногда болевые ощущения настолько сильны, что человек не может нормально двигаться и встать с постели, у него нарушен сон.
Нарушение движений и чувствительности
Нервные корешки спинного мозга, которые выходят из позвоночника, содержат в себе и двигательные, и чувствительные нервы. Они образуют нервные сплетения, а затем переходят в нервные стволы. Если корешок сдавливается, то возникают нарушения движений и чувствительности в зоне его иннервации. Например, при шейно-плечевом радикулите расстройства отмечаются со стороны рук, а при поясничном — ног.
Нарушения движений и чувствительности при радикулите:
- Ослабление мышц. Их сила снижается, и во время осмотра невролог это может легко выявить. Снижается мышечный тонус. Если радикулит сопровождается сильным повреждением нервных корешков и продолжается в течение достаточно длительного времени, то наступает атрофия мышц — они уменьшаются в размерах.
- Снижение всех видов чувствительности кожи: тактильной, температурной, болевой и пр.
- Возникновение чувства онемения в той области, которая иннервируется пораженным корешком;
- Возникновение неприятных ощущений: «ползание мурашек», покалывание, чувство похолодания.
Эти расстройства отмечаются при радикулите практически всегда только с одной стороны, там, где поражен нервный корешок. Двухстороннее поражение не встречается практически никогда.
Неврологический осмотр при радикулите
Во время осмотра пациента с радикулитом врач-невролог может выявить много симптомов, явно указывающих на наличие заболевания. Все их можно разделить на две большие группы: симптомы натяжения и ослабление рефлексов.
Симптомы натяжения
При определенных положениях тела натягиваются определенные нервы, в связи с чем возникают или усиливаются болевые ощущения.
Симптомы натяжения, которые может проверить врач:
- Пациент лежит на спине, при этом доктор просит его поднять выпрямленную ногу или поднимает ее сам. Возникает боль в пояснице и по задней поверхности бедра, которая вызвана поясничным радикулитом.
- Пациент лежит на животе, врач поднимает его ногу. Если возникает боль по передней поверхности бедра, значит, имеет место поясничный радикулит.
- У пациента, лежащего в постели, поднимают голову так, чтобы шея согнулась, а подбородок был приведен к груди. Возникает тянущая боль в шее и спине.
Ослабление рефлексов
В неврологии часто проверяют рефлексы — ответные реакции мышц, которые возникают, как правило, в ответ на удары молоточком в разных областях тела. При радикулите нервы сдавлены, поэтому рефлексы всегда оказываются более слабыми в той или иной области. Для удобства сравнения рефлексы всегда проверяют справа и слева.
Рефлексы, которые проверяют для выявления разных форм радикулита:
- Коленный рефлекс: при легком ударе по сухожилию коленного сустава согнутая нога разгибаете в колене.
- Ахиллов рефлекс — аналогичная реакция стоп при удара по ахиллову сухожилию.
- Сухожильный лучевой рефлекс — сгибание и поворот предплечья внутрь при ударе по надкостнице лучевой кости в области лучезапястного сустава;
- Бицепс- и трицепс-рефлекс: при ударе молоточком по сухожилию двуглавой и трехглавой мышцы, которые находятся соответственно на передней и задней поверхности плеча, возле локтевого сустава, осуществляется сгибание и разгибание руки в локте.
Обследование при подозрении на радикулит
![]()
Рентгенография
Рентгенография — это исследование, при помощи которого можно исследовать все отделы позвоночного столба. Обычно снимки позвоночника делают в двух проекциях: прямой и боковой.
Причины радикулита, которые помогает выявить рентгенография:
- грыжа межпозвоночного диска
- травмы позвонков (переломы, вывихи)
- пороки развития позвонков
- смещения позвонков относительно друг друга
Противопоказанием к проведению рентгеновского исследования является беременность. Рентгеновские лучи негативно влияют на состояние плода и приводят к врожденным порокам развития.
ЯМРТ
ЯМРТ, или ядерно-магнитно-резонансная томография — исследование, которое помогает получать четкое изображение исследуемой области. Причем, на нем видны не только позвонки и межпозвоночные диски, но и другие ткани. Это позволяет выявлять те причины радикулита, которые не видны во время проведения рентгена.
Компьютерная томография
Компьютерная томография помогает выявлять те же причины радикулита, что и рентгенографии. Но она позволяет получать более точные и четкие снимки, во время этого исследования меньше лучевая нагрузка на организм пациента.
Компьютерная томография назначается в том случае, когда при помощи обычного рентгена не удается выявить причины радикулита.
Лечение радикулита
| Применение лекарственных препаратов |
| Вид лечения | Цель лечения | Как производится лечение? |
| Новокаиновые блокады | Новокаин — анестетик, который угнетает чувствительность нервных окончаний. Цель новокаиновых блокад — устранение боли, вызванной радикулитом. | Манипуляция может проводиться только врачом. Новокаин должен быть введен в ткани в таких местах и на такую глубину, при которых он достигает нервных окончаний и вызывает выраженный анестезирующий эффект. |
| Диклофенак | Противовоспалительное и обезболивающее средство. Может применяться в виде уколов, таблеток или мазей. | Применение в виде мази:
Берут небольшое количество мази Диклофенака и втирают в том месте, где пациента беспокоят болевые ощущения. Выполняют 3 – 4 раза в сутки.
Применение в виде инъекций:
В уколах диклофенак применяют в дозировке 75 мг — это количество препарата нужно ввести глубоко в ягодичную мышцу. Если боль возникает снова, то повторную инъекцию можно осуществлять не ранее, чем через 12 часов после первой. Применение препарата в инъекционной форме возможно не дольше 2- 3 дней.
Применение в таблетках:
Принимать по 100 мг Диклофенака один раз в сутки.
|
| Витаминные препараты | Многие витамины, в частности, группы B, активно принимают участие в процессах, которые происходят в нервной системе. Поэтому они способствуют уменьшению степени выраженности неврологических расстройств, которые характерны для радикулита. | Применение в драже, таблетках, капсулах:
Назначают любые поливитаминные препараты.
Применение в виде внутримышечных инъекций:
Обычно внутримышечно назначают витамины группы B. Это стандартное назначение для пациентов, которые проходят лечение в неврологических стационарах. |
| Обезболивающие препараты (анальгин, аспирин и пр.) | Являются методом симптоматического лечения, так как не устраняют причины заболевания, а всего лишь борются с болью. Способны существенно улучшить состояние пациента. | Обезболивающие препараты могут назначаться в виде таблеток, внутримышечных и внутривенных инъекций. Часто их добавляют в системы для внутривенного капельного введения лекарственных растворов.
Дозировка зависит от вида обезболивающего препарата и степени выраженности болевого синдрома. Например, для анальгина средняя суточная доза составляет 1 грамм, максимальная – 2 грамма.
(Каталог лекарственных средств РЛС) |
| Физиопроцедуры |
| Лечение радикулита при помощи лазера | Лучи лазера проникают в глубь тканей и оказывают в них свой лечебный эффект: они снимают боль и воспаление, патологически повышенный тонус мышц. Иногда лазерное лечение разных видов радикулита показывает более выраженный положительный результат, чем применение медикаментозных средств. | Показанием к применению лазера является болевой синдром при радикулите.
Продолжительность курса лечения — 10 процедур.
Противопоказания к применению лазерной терапии:
- туберкулез легких
- злокачественные опухоли
- индивидуальная непереносимость кожей человека лазерных лучей.
|
| Лечение радикулита при помощи УВЧ-волн | УВЧ-волны способствуют снятию отека и воспаления, уменьшению боли, улучшению кровотока в пораженной области. | Показание к УВЧ — боль и воспаление при радикулите.
Продолжительность курса лечения — 10 процедур.
Противопоказания — гнойничковые процессы, злокачественные и доброкачественные процессы на коже в месте воздействия, другие поражения. |
| Электрофорез | Электрофорез — это введение лекарственных веществ через кожу при помощи электрического тока. При этом лекарство доставляется непосредственно к очагу воспаления и действует эффективнее. | Во время электрофореза применяют обезболивающие и противовоспалительные препараты. Средняя продолжительность одной процедуры — 15 минут. Средняя продолжительность курса лечения — 10 сеансов. |
| Иглоукалывание |
| | Иглоукалывание — это метод лечения радикулита при помощи специальных иголок, которые вводятся в особые биологически активные точки на теле человека. Оказывая рефлекторное воздействие, иглоукалывание способствует снятию боли, отека, повышенного мышечного тонуса. | Радикулит является прямым показанием к иглоукалыванию.
Продолжительность курса лечения — 10 сеансов.
Противопоказание — поражение кожи в месте введения игл (опухоли, дерматологические, гнойничковые заболевания). |
| Массаж |
| | Массаж способствует улучшению кровообращения и лимфоотока в пораженной области, повышает тонус и сопротивляемость ткани. Разминание и вибрация мышц снимают повышенное напряжение и нормализуют их функции. Во время массажа в коже и тканях, которые расположены глубже, выделяется большое количество биологически активных веществ. | Обычно курс массажа состоит из 10 сеансов. Он может выполняться в стационаре, в поликлинике или на дому. В зависимости от уровня поражения, выполняется лечебный массаж шеи, спины или поясницы.
При поражении шейного и грудного отделов позвоночника осуществляется массаж плечевого пояса, рук, груди.
При поражении поясничной области может быть назначен массаж ягодицы, бедра и голени.
При шейном радикулите, который сопровождается головными болями, проводится массаж головы.
Массаж шеи всегда стоит выполнять с особой осторожностью: шейные позвонки имеют небольшие размеры, а мышцы шеи достаточно тонкие и слабые, поэтому неаккуратные действия массажиста способны привести к дополнительному смещению и ухудшению состояния. |
| Народные средства лечения радикулита |
| Растирания пораженного отдела позвоночника | Наиболее распространенные виды растираний: - фруктовым, например, яблочным столовым уксусом, разведенным в воде
- эфирными маслами: розмариновым, хвойным.
| Эти средства усиливают кровоток в пораженной области, способствуют снятию воспаления.
Эфирные масла обладают приятным ароматом и успокаивающим эффектом, способствуют снятию повышенного мышечного тонуса. |
| Применение лечебных чаев | При радикулитах используются лекарственные чаи из коры вербены, ятрышника, листьев березы. | Обладают успокаивающим, противовоспалительным, обезболивающим действием. |
| Ношение пояса из собачьей шерсти | Обладает согревающим эффектом. | |
Профилактика радикулита
![]() Основные меры профилактики при радикулите
Основные меры профилактики при радикулите:
- Соблюдение оптимального режима труда и отдыха. На состоянии позвоночника очень плохо сказывается длительный тяжелый физический труд, постоянное пребывание в однообразной неудобной позе, в которой мышцы спины находятся в напряжении.
- Достаточные физические нагрузки. Для сохранения здоровья позвоночного столба нужно хотя бы раз в неделю, по выходным, посещать спортивный зал.
- Правильное питание. Нельзя допускать избыточной массы тела, так как лишние килограммы оказывают дополнительные нагрузки на позвоночный столб.
- Удобная кровать. Если человек постоянно спит в неудобном положении, то мышцы его спины во сне постоянно напряжены. Итогом является боль в спине и чувство разбитости по утрам.
- Своевременное лечение заболеваний, которые являются причинами развития радикулита: сколиоза, остеохондроза, межпозвоночных грыж, инфекций и пр. Справиться с любой патологией всегда намного проще на начальных стадиях, пока она еще не перешла в хроническую форму и не привела к выраженным изменениям в организме.
Острый и хронический радикулит, каковы особенности?
![]()
По своему течению
радикулит может быть острым и хроническим. Острый радикулит, как правило, возникает неожиданно после какой-то травмы позвоночника или усиленной физической нагрузки, резкого поворота туловища и так далее. После лечения такая форма радикулита проходит и больше не возникает. Обычно боль в спине сохраняется не более 3-х недель.
Хроническое течение радикулита встречается чаще и сопровождает человека всю жизнь. Обычно хроническое течение имеет периоды обострений и ремиссий. Обострение протекает с острой болью, как при остром радикулите, а количество обострений может быть нескольких раз в год. К обострению хронического радикулита могут привести даже самые малые физические нагрузки, любое инфекционное заболевание или незначительные
переохлаждения. Некоторых боли в спине не покидают вовсе (например, при выраженном остеохондрозе или множественных межпозвоночных грыжах).
Все же в развитии острого или хронического течения радикулита основой является причина болезни. Как известно, радикулит – это зачастую не отдельная патология, а последствие или проявление других заболеваний позвоночника или нервной системы. При остром радикулите причиной выступают «поправимые» состояния позвоночника (травма, контрактура мышц, операбельная
опухоль и так далее), тогда как при хроническом радикулите – хронические
патологии позвоночника, которые никуда не деваются (остеохондроз,
остеопороз, межпозвоночные грыжи, пороки развития, прогрессирующий
сколиоз и так далее).
Принципы лечения острого и обострений хронического радикулита одинаковые. Очень важно правильно вылечить острый радикулит, ведь он может стать хроническим. Так, при остром радикулите всегда есть спазм мышц, что нарушает кровообращение межпозвоночных суставов и, как следствие, это может привести к остеопорозу (разрушению позвонков), который может стать причиной хронического радикулита.
При хроническом радикулите необходимо лечить и основное заболевание позвоночного столба, так как его прогрессирование будет учащать приступы болей в спине, вплоть до развития постоянной боли и скованности движений. Кроме того, тяжелые формы заболеваний позвоночного столба могут привести и к параличам нижних конечностей, к заболеваниям
сердца и легких. В тяжелых случаях, при поражении шейных и грудных отделов позвоночника, может развиться паралич дыхательных мышц.
Межреберная невралгия при радикулите грудного отдела позвоночника, как отличить от других заболеваний и как лечить?
![]() Межреберная невралгия
Межреберная невралгия – это одно из проявлений радикулита грудного отдела позвоночника. Невралгия означает боль по ходу периферического нерва. Межреберные нервы питают одноименные мышцы, располагающиеся в промежутках между ребрами. Все межреберные нервы отходят от грудного отдела позвоночника. При расположении остеохондроза, травм, грыжи и других патологий в грудном отделе позвоночного столба происходит защемление или воспаление всего межреберного нерва.
Клиническая картина межреберной невралгии очень схожа с другими заболеваниями органов грудной полости и даже
почечной коликой. И часто пациенты считают, что у них случился
инфаркт или другая «авария».
Попробуем разобраться, как распознать межреберную невралгию и дифференцировать ее от других заболеваний органов грудной клетки.
Симптомы межреберной невралгии и дифференциальная диагностика с другими заболеваниями. | Симптом | Как может проявляться | С какими другими заболеваниями можно спутать? |
| Боль | Характер боли:
- острое начало;
- постоянная или приступообразная;
- колющая или ноющая;
- острая и жгучая или тупая.
Локализация боли:
- по ходу нерва с одной или с двух сторон (опоясывающая боль);
- часто отдает в область сердца, почек, диафрагму, подлопаточную область и так далее, маскируя радикулит под другие заболевания.
Особенности боли:
- усиливается при надавливании на точку в области между ребрами, по ходу нерва, при этом может появиться боль в точке проекции корешка нерва (в области позвоночника);
- усиливается при глубоком вдохе, кашле, чихании, поворотах туловища и других движениях грудной клетки;
- сопровождается болью и напряженностью мышц спины в грудном отделе.
| 1. Стенокардия, ишемическая болезнь сердца, инфаркт, перикардит (жидкость в перикарде): часто невозможно сразу отличить невралгию от болезней сердца, поэтому необходимо срочно вызвать скорую помощь, доктор при помощи ЭКГ может определить, есть ли сердечные проблемы или нет. Также пробный прием Нитроглицерина часто помогает в диагностике – при стенокардии этот препарат быстро купирует боль, при невралгии нет.
2. Плеврит (жидкость в плевральной полости) в большинстве случаев сопровождается симптомами интоксикации (повышение температуры, слабость, рвота и так далее), часто протекает с одышкой. Но последнюю точку в диагнозе может поставить доктор, прослушав дыхание над легкими, при плеврите с пораженной стороны дыхание глухое или не прослушивается, можно услышать шум трения плевры.
3. Пневмоторакс (воздух в плевральной полости) всегда сопровождается одышкой и сердцебиением. При прослушивании легких – отсутствие дыхания с пораженной стороны, изменения при перкуссии (простукивании) над легкими.
4. Перелом ребер развивается после травмы, боль локализуется на определенном участке в области перелома, часто можно прощупать «неровности» в ребре.
5. Почечная колика часто отдает в живот и бедра, наблюдается положительный симптом поколачивания или Пастернацкого (при постукивании в области проекции почек боли резко усиливаются).
6. Печеночная колика – резкие боли в правом подреберье, которые отдают в живот, правую руку и даже в область сердца. Почечная колика часто сопровождается тошнотой, рвотой, повышением температуры тела, пожелтением кожи и видимых слизистых.
7. Прободная язва желудка развивается на фоне язвенной болезни желудка, проявляющейся, помимо болей, тошнотой, рвотой, нарушением стула и прочими симптомами. При прободной язве желудка развивается перитонит, при этом будет нарушено общее состояние пациента. |
| Потеря чувствительности и онемение | По ходу пораженного нерва может отсутствовать чувствительность кожи, больной не чувствует болевых раздражителей (покалываний, щекотаний, тепло, холод). Некоторые пациенты ощущают онемение в определенном участке кожи (ощущение мурашек). | Симптом, характерный для поражения межреберных нервов, не встречается при других случаях. |
| Подергивание межреберных мышц | Видно невооруженным глазом, обычно это локальное подергивание. Связано с гипервозбудимостью нерва и спазмом мускулатуры. | Симптом, характерный для патологии межреберных нервов. |
| Усиленная потливость и повышение или понижение артериального давления. | Это характерные симптомы для межреберной невралгии, связанные с поражением вегетативной части межреберного нерва. Вегетативная нервная система отвечает за работу сердца, сосудов, желез и прочее. | Вегетососудистая дистония сопровождается данными симптомами, и возможны ноющие сжимающие боли в области сердца. Вегетососудистая дистония часто протекает хронически, а не носит острый характер. |
Кроме острых симптомов, межреберная невралгия очень сильно ухудшает качество жизни пациента, и при приобретении хронического течения заболевания у больного часто наблюдаются
психозы (даже острые),
депрессии,
апатии,
нарушение сна, как результат – хронический
стресс. Некоторые для купирования боли прибегают к сильнодействующим, и даже наркотическим препаратам (так невыносима эта боль). Но важно, по возможности, устранить причину межреберной невралгии, а не глушить боль таблетками и уколами.
![]() Лечение межреберной невралгии
Лечение межреберной невралгии проводится по тем же схемам, по которым лечат и другие виды радикулита. В качестве первой помощи для уменьшения боли проводят блокаду нерва новокаином или лидокаином. Данная манипуляция не должна проводиться часто, она может со временем привести к хроническому течению межреберной невралгии и усугубить воспалительный процесс в нервном волокне.
Важно не ошибиться в диагнозе, ведь помощь при невралгии и заболеваниях внутренних органов кардинально отличаются. Желательно сразу обратиться к врачу, чтобы не пропустить инфаркт или колики, ведь эти заболевания могут привести к необратимым последствиям.
Может ли при радикулите повыситься температура тела?
![]()
Для большинства случаев радикулита
повышение температуры тела не типично и может наблюдаться у небольшого числа пациентов, причем температура обычно невысокая, субфебрильная (от 37,1 до 37,5
0С) и в большинстве случаев является реакцией на воспалительный процесс в организме (а именно в нерве).
Но гипертермический синдром могут вызвать другие заболевания, которые стали причиной развития радикулита: При болях в спине повышение температуры тела также может указывать на
наличие у пациента не радикулита, а других заболеваний: Поэтому повышение температуры тела при наличии симптомов радикулита должно натолкнуть человека для обращения к врачу, чтобы исключить вышеперечисленные заболевания.
Радикулит при беременности, как выявить и лечить?
![]() Беременность
Беременность – это особенный период для любой женщины и вполне физиологическое состояние. Но не у всех она протекает гладко и без проблем. Радикулит при беременности это достаточно частое явление.
Причины развития радикулита во время беременности: 1.
Вес плода с околоплодными водами, плацентой и увеличенной маткой на 38-40-й неделе беременности (перед родами) составляет больше 10 кг.
2. Возможные
отеки мягких тканей, часто сопровождающие женщин (при
токсикозе второй половины беременности их объем может составить и 5-10 литров).
3.
Набранный лишний вес.
4.
Смена центра тяжести и осанки.
5. В норме у любой женщины, готовящейся к
родам, происходят
изменения в костях таза, и практически все беременные в последнем триместре постоянно ощущают
тазовые боли. При этом происходит расширение внутреннего таза, расхождение в суставе между крестцовым и поясничным отделами позвоночника. И все это дает огромную нагрузку на позвоночник, таз, нижние конечности и их сосуды.
6.
Гормональный фон беременных способствует уменьшению тонуса мышц и связок, так организм готовится к родам и более легкому прохождению малыша через родовые пути. Снижается и тонус мышц и ослабляется связочный аппарат позвоночника, что может привести к развитию сколиоза, межпозвоночных грыж и так далее, а как результат – радикулит.
7.
Стресс, снижение иммунитета, недостаток кальция и так далее.
Нагрузка большим весом и все эти факторы значительно повышают риск развития острого радикулита у женщины, который может приобрести хроническое течение и после родов. Ведь с рождением малыша женщина продолжает нагружать свой позвоночник тяжестями (ребенок, живущий на руках, налитые молоком
молочные железы, коляски и домашний быт).
![]() Фото: схематическое изображение причин тазовых болей у беременных.
Фото: схематическое изображение причин тазовых болей у беременных. Итак, боли в спине испытывают практически все беременные, но лишь некоторые из них страдают радикулитом.
Радикулит при беременности можно спутать с другими причинами боли в спине: - расширение таза;
- растяжение мышц спины и связок малого таза (нормальное состояние во второй половине беременности);
- повышенный тонус матки (ее задней части) при угрозе преждевременных родов и предвестниках родов;
- заболевания почек, например, при хроническом пиелонефрите;
- остеопороз позвоночника (вследствие дефицита кальция);
- сдавливание нервных корешков увеличенной маткой при движениях или сменах позы плода;
- обострение хронического панкреатита;
язвенная болезнь желудка и двенадцатиперстной кишки; - обострения хронического воспаления яичников и маточных труб.
Как видно, боли в спине у беременных имеют большое количество возможных причин, одни из них – нормальные физиологические состояния, а другие – тяжелые патологии, требующие обязательного лечения. Поэтому любая боль в спине – это повод для обращения к врачу и проведения дополнительного обследования.
Характерные признаки и особенности радикулита при беременности: - женщина еще до беременности страдала хроническим радикулитом – большая вероятность того, что боли в спине связаны с радикулитом;
- у беременных чаще бывает радикулит поясничного отдела позвоночника, при этом боль в пояснице может отдавать вниз живота и в ноги, то есть возникает ишиас – повреждение седалищного нерва;
- боли носят острый характер, часто простреливающие, приступообразные;
- мышцы спины в пораженном отделе напряжены;
- более быстрое прекращение приступов, что связано с особенностью гормонального фона беременной женщины;
- нет данных за другие заболевания (панкреатит, пиелонефрит, язва желудка, гипертонус матки и так далее).
Как лечить радикулит во время беременности? Как известно, многие препараты противопоказаны во время беременности, особенно на ранних сроках. Поэтому лечить любую патологию в период беременности всегда проблематично и должно проводиться только под контролем врача, самолечение может привести к угрозе
выкидыша или появлению у ребенка аномалий
развития.
![]() Схема лечения радикулита в период беременности:
Схема лечения радикулита в период беременности: - покой и постельный режим (обязательно);
- использование утепленных бандажей для частичной разгрузки мышц поясницы и теплового воздействия на нервные корешки;
- витамины группы В (Нейровитан, Неуробекс по 1 таблетке в сутки после завтрака);
- Диклофенак во время беременности используют только при выраженном болевом синдроме, лучше использовать в виде мазей, гелей, крема, а в III триместре (после 27-ми недель) беременности Диклофенак абсолютно противопоказан в любом виде (и для наружного применения тоже);
- Ибупрофен, Нимесулид и многие другие нестероидные противовоспалительные препараты в период беременности и лактации не используют из-за возможных побочных эффектов в отношении плода, из этой группы возможен только прием парацетамола и аспирина в малых дозах (аспирин можно только до 35-ти недель);
- избегать переохлаждений и сквозняков;
- на любых сроках беременности нельзя перегреваться, особенно в области поясницы, это может привести к угрозе выкидыша или преждевременным родам;
- физиотерапия в первой половине беременности не рекомендована;
- в последующем – избегать тяжелых физических нагрузок, длительного пребывания на ногах, переохлаждаться, резкого подъема с кровати, необходимо носить только удобную обувь (каблучки противопоказаны), спать на удобном матрасе;
- после 12-ти недель беременности возможно занятие йогой, ЛФК и расслабляющий массаж;
- следить за весом и отеками, не переедать и ограничить количество жидкости, так как лишний вес дополнительно увеличивает риск развития повторных обострений радикулита.
Какой врач лечит радикулит, показан ли больничный лист и на сколько?
![]()
Радикулитом занимаются в большей степени
врачи невропатологи.
Если радикулит является проявлением заболеваний позвоночника (межпозвоночные грыжи или дискогенный радикулит, травмы позвоночника и так далее),
могут помочь врачи: - вертебрологи;
- травматологи-ортопеды;
- нейрохирурги.
Также лечением радикулита (но не диагностикой) занимаются врачи: - рефлекотерапевты;
- физиотерапевты;
- мануальные терапевты.
Как неоднократно было замечено, при радикулите очень важно соблюдать постельный режим. Понятное дело, что работающие люди должны быть освобождены от работы до выздоровления, особенно если человек связан с тяжелой физической работой (поднятие грузов, длительное пребывание на ногах и прочее). Да и сидячая работа тоже негативно сказывается на состоянии позвоночника и нервных корешков.
Поэтому государство, а именно служба государственного страхования, предоставляет больничный лист на время радикулита.
![]() Больничный лист или листок нетрудоспособности выдается при временной потере трудоспособности
Больничный лист или листок нетрудоспособности выдается при временной потере трудоспособности лечащим врачом, а при длительности больничного листа более 10-ти дней лечебно-консультативной комиссией или ЛКК. При постоянной (стойкой или длительной) потере трудоспособности
медико-социальной экспертной комиссией (МСЭК или ВТЭК) назначается инвалидность.
Показания к выдаче больничного листа: - острый радикулит;
- обострение хронического радикулита.
Сроки временной нетрудоспособности при радикулите. Определенных ограничений в сроках освобождения от работы не существует. Но лечение радикулита обычно длится не менее 2-х недель, и выдача больничного листа на меньший срок бессмысленна, потому что ранний выход на работу при радикулите может привести к развитию хронического радикулита.
Рекомендуемые минимальные сроки листа нетрудоспособности при радикулите: 1.
острый радикулит и обострение хронического радикулита легкой и средней степени тяжести – не менее чем на 14 дней;
2.
радикулит и невралгия (невралгия седалищного нерва или ишиас, межреберная невралгия и другие виды невралгий) – минимум 18-20 дней;
3.
затянувшийся радикулит (быстрое наступление повторного обострения) – 28-30 дней.
Средний срок нетрудоспособности при радикулите составляет 18-20 дней.
Характер работы также влияет на длительность нетрудоспособности. Так, на тяжелых производствах срок больничного листа увеличивается в среднем на 10 дней.
Если человек с хроническим радикулитом занят на работе, предусматривающей тяжелые физические нагрузки, то специальная комиссия рассматривает необходимость перевода работника на менее тяжелую работу (временно или постоянно).
![]() Когда больной радикулитом направляется на МСЭК для назначения инвалидности?
Когда больной радикулитом направляется на МСЭК для назначения инвалидности? - Неудача лечения на протяжении 4-х месяцев;
- часто повторяющиеся обострения радикулита, связанные с основной профессией человека;
- невозможность перевести на работу, которая посильна больному радикулитом;
- развитие параличей;
- состояние после оперативного вмешательства по поводу заболеваний позвоночника, ставших причиной развития радикулита.
Инвалидность при радикулите назначается временно, некоторым всего лишь на год, а другим продлевают пожизненно.
Какова первая помощь при радикулите?
![]() 1.
1. Уложить больного в удобную, жесткую кровать. Часто это проблематично, необходимо больного придерживать и дать опереться рукой, после проведения всех процедур больному лучше занять положение лежа на спине с приподнятыми на подушку ногами или на боку, надо укрыть одеялом. В дальнейшем ограничить движение в позвоночнике, то есть, обеспечить постельный режим.
2. Обезболивание. Для этого более эффективны анальгетики: Ибупрофен,
Индометацин, Нимесулид, Пирамидон, Диклофенак и другие. Предпочтительно инъекционное введение препаратов, они быстрее снимают болевой синдром, но при невозможности сделать укол дают препараты внутрь.
3. Доктор в качестве первой помощи проводит новокаиновую блокаду нервных корешков (эта процедура требует квалифицированной руки). Возможны аппликации с анестетиками, а именно Лидокаином (готовая форма – пластырь), но только при отсутствии
аллергии на Новокаин или Лидокаин.
4. Дать препараты группы В (Нейровитан, Нейрорубин).
5. Фиксация позвоночника при помощи бандажей, поясов, простыни или полотенца и других подручных средств.
6. Успокоить больного словом и/или
успокоительным средством (валериана, Ново-Пассит, настойка пустырника и прочие).
7. Использование мазей в области болей (противовоспалительные, согревающие, комбинированные).
8. Возможен расслабляющий массаж.
9. Запрещено самостоятельно «вправлять позвонки», осуществлять резкие движения в конечностях и проводить другие приемы врача мануального терапевта.
10. Вызвать врача!
Мазь от радикулита, какие существуют эффективные наружные средства (мазь, гель, пластырь) от радикулита?
![]()
При радикулите очень эффективны наружные средства, которые могут обладать различными эффектами, но, так или иначе, способствуют лечению радикулита и снятию болевого синдрома. Без местного лечения радикулит вылечить сложно. Наружные средства могут применяться при любом виде радикулита (шейного, грудного, поясничного, крестцового отделов), как при остром, так и при хроническом радикулите.
Наружные средства для лечения радикулита. | Группа препаратов | Торговые названия | Как применяется? |
| Препараты, обладающие противовоспалительным и обезболивающим эффектами |
Нестероидные противовоспалительные средства.
Эти препараты угнетают биологические активные вещества, вызывающие симптомы воспаления. | Диклофенак:
- Диклофенак;
- Вольтарен;
- Ортофен;
- Ортофлекс;
- Диклак;
- Наклофен;
- Румакар.
| Втирать до 3-х раз в сутки тонким слоем. |
Ибупрофен:
- Ибупрофен гель;
- Дип Рилиф;
- Нурофен гель;
- Долгит.
| 5-10 см геля наносят на больную область и втирают, так до 4 раз в сутки. |
Нимесулид:
- Найз гель;
- Нимулид гель;
- Сулайдин.
| 3 см геля наносят на самую болезненную область, не втирать. Используют 4 раза в сутки. |
Кетопрофен:
- Фастум гель;
- Кетонал-крем;
- Быструмгель;
- Артрозилен;
- Флексен.
| Наносят тонким слоем 2 раза в сутки (объем плода черешни).
|
Пироксикам:
- Пироксикам;
- Финалгель;
- Приокам;
- Ревмадор;
- Ремоксикам.
| Втирать до 4-х раз в сутки (объем с грецкий орех). |
Производные салициловой кислоты:
| Втирается тонким слоем 3 раза в сутки. |
| Местнораздражающие наружные средства |
| Мази, гели и крема с согревающим эффектом дают моментальный результат обезболивания, который сохраняется непродолжительно, обезболивание наступает из-за улучшения кровообращения, снятия отека и раздражения нервных окончаний в коже. Многие препараты содержат различные эфирные масла, некоторые из них сочетают эфирные масла с никотиновой кислотой, которая эффективно расширяет кровеносные сосуды. Также некоторые препараты основаны на компонентах острого перца. | - Финалгон (Беталгон);
- Дип Хит;
- Дип Фриз;
- Камфорная мазь;
- Ментол;
- Эспол;
- Баинвель мазь;
- Биофризгель;
- Меновазин (содержит в себе ментол и анестетики – прокаин и бензокаин);
- Окопника мазь (мазь Живокоста);
- Эфкамон;
- Гевкамен;
- Спасатель форте;
- Ревмалгон бальзам;
- Капсикам – содержит соль никотиновой кислоты и алкалоиды острого перца.
| Наносят на кожу тонким слоем, особенно в первый раз, затем дозу можно немного увеличить. Эти препараты необходимо наносить на очищенную кожу. Согревающие мази рекомендовано применять до 3-4-х раз в сутки. Такие препараты могут вызвать аллергический дерматит. |
Мази со змеиным или пчелиным ядами способствуют согреванию, уменьшают воспалительный процесс, эффективно обезболивают и лечат радикулит. Основным механизмом действия является усиление кровообращения и повышение проницаемости сосудистой стенки, как результат – снятие отека и других признаков воспаления. Также эти препараты обладают противоаллергическим и антисептическим действием.
Многие препараты таких ядов содержат и противовоспалительный компонент – салициловую кислоту. | Яд гадюки:
- Випросал;
- Салвисар;
- Алвипсал;
- Випратокс.
Пчелиный яд:
- Апизартрон;
- Мелливинон;
- Вирапин;
- Унгапивен;
- Апиревен.
| Такие мази наносят на предварительно очищенную кожу, сначала не втирают. Ждут несколько минут до появления чувства жжения, а затем тщательно втирают и одевают согревающий пояс. Рекомендовано 2-4 втирания в сутки. Курс лечения обычно составляет до 10 дней.
Использование таких ядов может привести к развитию тяжелых побочных эффектов, особенно при наличии аллергии, почечной или печеночной недостаточности. Поэтому при использовании данных видов мазей необходимо проконсультироваться с врачом. |
| Другие виды наружных препаратов для лечения радикулита |
Комбинированные препараты:
Противовоспалительный + согревающий и раздражающий эффекты.
Комбинированные мази, гели достаточно эффективные, не требуют комбинирования различных групп препаратов. | - Долобене гель;
- Фитобене гель (гепарин + НПВС* + провитамин В);
- Дип Рилиф, (НПВС* + ментол).
| Наносят тонким слоем 2-4 раза в сутки. |
| Найзер (3 вида НПВС + ментол) | Нанести, не втирая, тонкий слой геля 3-4 раза в сутки. |
- Никофлекс (НПВС + никотиновая кислота);
- Гимнастогал (сложная многокомпонентная формула).
| 1-2 раза в сутки |
| Хондрофен (хондроитин + диклофенак + диметилсульфоксид) | 2-3 раза в сутки мазь наносят не втирая, впитывается полностью через несколько минут. |
Гомеопатические препараты обладают достаточно широким спектром лечебных эффектов:
- противовоспалительный;
- обезболивающий;
- способствует восстановлению хрящевой ткани – хондропротективное действие;
- улучшение кровообращения.
Единственным минусом этих препаратов – необходимо длительное использование и результат получают не сразу, а со временем. Гомеопатию лучше применять в комплексе с другими препаратами. | - Цель-Т;
- Траумель С;
- Убихинон композитум;
- Коэнзим композитум.
| Втирать 3-5 раз в сутки, курс лечения – 3-4 недели. |
| Препараты, восстанавливающие хрящевую ткань суставов, лечат в большей степени не радикулит, а причины его возникновения (остеохондроз, остеопороз и прочие). Эти препараты содержат в себе хондроитины и глюкозамины – компоненты хрящевой ткани. Полностью эти вещества восстановить хрящ не могут, но частично улучшают его состояние и предотвращают прогрессирование процесса. | - Хондроитин мазь;
- Хондроксид мазь;
- Хондрофлекс;
- Элластенга;
- Хонда крем.
| Легко втирают 2-3 раза в сутки. |
| Пластыри и аппликации могут быть обезболивающими и согревающими или отвлекающими. Плюс этих видов наружных средств – более длительный лечебный эффект. | - Горчичники;
- Пластырь Версатис (Лидокаин);
- Перцовый пластырь;
- Пластырь Эмла (Лидокаин, прилокаин).
| Пластыри и аппликации проводят 1 раз в сутки на ночь, перед сном. |
*НПВС – нестероидные противовоспалительные средства. Все наружные препараты для лечения радикулита имеют свои противопоказания и особенности. Многие препараты противопоказаны для использования в период беременности и в детском возрасте. Чем эффективнее препарат, тем больше вероятность развития на него местной аллергической реакции.
Часто применяют комбинацию нескольких видов мазей и гелей. Но при этом необходимо проконсультироваться у врача, так как некоторые препараты между собой не совместимы.
Согласно отзывам пациентов, наиболее эффективными препаратами отмечают: - Найз гель;
- Найзер;
- Никофлекс;
- Випросал;
- Капсикам;
- Диклофенак и Вольтарен, Румакар;
- Апизартрон;
- Хондрофен и другие.
Каждый пациент индивидуален, любой из наружных препаратов действует на нас по-разному, и побочные реакции также бывают различные, поэтому список эффективных препаратов очень относителен.
Медикаментозные и народные методы для лечения дома, как быстро вылечить радикулит в домашних условиях?
Радикулит не является обязательным показанием для госпитализации в больницу и большинство пациентов этот тяжелый период переживают дома.
Показания к госпитализации в больницу: - частые обострения при хроническом радикулите;
- выраженный болевой синдром, который не снимается традиционными средствами;
- параличи, значительное ограничение движений;
- необходимость лечения тяжелых и прогрессирующих заболеваний позвоночника, которые привели к развитию радикулита.
При любых болях в шее или спине необходимо обратиться к врачу, который выявит причину заболевания и назначит эффективное лечение.
Для людей, не посещающих врачей и желающих бороться собственными силами, представим
основные принципы лечения радикулита в домашних условиях. 1.Первая помощь при остром болевом синдроме (расписана
в соответствующем разделе статьи).
2.Постельный режим, ограничение физических нагрузок до снятия приступа боли в спине. Когда боль прошла, необходима лечебная гимнастика.
3.Согревание больного отдела спины: шерстяной пояс, пластыри, укутывания одеялом, теплым шерстяным платком, грелка, платок с разогретой солью и так далее.
4.Медикаментозное лечение, схема: - нестероидные противовоспалительные препараты в виде таблеток, порошков или инъекций (Диклофенак, Ибупрофен, Нимесулид, Пироксикам, Индометацин и другие);
- витамины группы В (Нейровитан, Нейрорубин, Мильгамма и другие);
- мази, гели, крема для наружного применения с противовоспалительным, обезболивающим, согревающим или отвлекающим эффектом).
5.Расслабляющий массаж спины. 6.Препараты, восстанавливающие хрящевую ткань в виде инъекций, таблеток или кремов (Мукосат, Глюкозамина хондроитин,
Терафлекс, Алфлутоп, Хондроитин, Хондроксил и другие).
7.Средства народной медицины. ![]() Средства народной медицины
Средства народной медицины Народные методы лучше сочетать с лекарственными препаратами традиционной
медицины, но в некоторых случаях, эти методы эффективны и без таблеток.
1.Растирания разведенным уксусом и эфирными маслами пихты, ментола.
2.Растирания медом в чистом виде или мед размешать с раствором фурацилина.
3.Аппликации с конским каштаном. Конский каштан растереть в порошок, соединить с камфорным маслом (1:1). Полученную смесь нанести на тоненький кусочек хлеба и приложить на больной участок, сверху замотать. Такую процедуру проводят перед сном.
4.Компрессы с черной редькой на ночь: редьку натереть на терке, процедить, полученным соком пропитать ткань и приложить на больную область спины.
5.Растирания чесноком. Чеснок измельчить и добавить в него смалец (1:2), полученной смесью растирать спину.
6.Компрессы с живокостом. Высушенный корень живокоста измельчить в порошок, залить горячей водой и добавить несколько капель любого растительного жира. Полученную пасту в теплом виде накладывают на беспокоящую область и накрывают тканью, сверху полотенцем и поясом. Такой компресс оставляют на несколько часов, можно на всю ночь.
7.Компрессы с картофелем. Сварить 500,0 г картофеля в кожуре, размять и добавить 1 чайную ложку пищевой соды. Кашицу нанести на поясницу и закутать клеенкой, сверху накрыть одеялом.
8.Скипидарные ванные. 0,5 литра кипятка + 750 мг аспирина + 30,0 г детского мыла (натереть на терке). Эту смесь добавить в емкость, где находится скипидар (его объем зависит от объема ванной, 20-40 мл на 1 литр воды). Полученную эмульсию добавляют в ванную с теплой водой. Пациент принимает ванную на протяжении 10 минут. Такой метод очень эффективен в лечении радикулита.
9.Растирания острым стручковым перцем Чили. 2 стручка перца Чили залить 300,0 мл нашатырного спирта и настаивать 2 недели. Такой настой эффективно снимет болевой синдром.
10.Ванные с сосной. Молоденькие побеги сосны (1 кг) залить водой, довести до кипения и кипятить 10 минут, дать настоятся несколько часов. 1 литр такого настоя рассчитывают на 13 кг теплой воды. Такую ванную принимают в течение 10 минут, после ванной эффективно смазать спину любым эфирным маслом.
Баня, горячая ванна, физическая активность, плавание, сон на щите при радикулите, что можно, а что противопоказано?
![]()
При радикулите необходимо согреть больную область спины. И тепло – это один из факторов лечения болей в спине. Поэтому все тепловые процедуры будут очень целесообразны.
Баня, сауна, горячая ванная при остром радикулите и обострении хронического радикулита очень эффективно скажутся на выздоровлении. Еще быстрее можно добиться результата, если веничком прогреться и нанести эфирные масла. При радикулите баню можно посещать ежедневно, а после выздоровления для профилактики обострений париться нужно 1 раз в неделю.
Но к баням и саунам необходимо относиться с настороженностью людям, страдающим
заболеваниями сердца и сосудов (гипертоническая болезнь, ишемическая болезнь сердца,
сердечная аритмия,
пороки сердца, инфаркт,
инсульт и другие патологии), им париться не желательно вообще.
![]()
Что же касается
физической активности, в период острой боли необходим постельный режим и полное ограничение движений в поврежденном отделе позвоночника. Но после снятия болевого синдрома физическая активность просто необходима. Если залежаться после острого радикулита, то до развития хронического радикулита совсем недалеко и следующий приступ не заставит себя ждать. Конечно, нельзя после приступа сразу бегать марафон и поднимать штанги. Физические упражнения начинают с минимальных нагрузок, постепенно увеличивают. Лечебная гимнастика должна быть направлена на укрепление мышц спины и на их растягивание.
![]() Плавание
Плавание – это один из лучших видов спорта для пациентов с заболеваниями позвоночника. Но плавание возможно лишь после приступа радикулита, в качестве профилактики последующих обострений. Да и плавать в холодной воде людям с хроническим радикулитом естественно нельзя (ниже 19
0С). Также хороший результат в профилактике радикулита и его обострений дает йога.
![]() Сон на щите или сон на твердой ровной поверхности
Сон на щите или сон на твердой ровной поверхности – желательное условие при лечении радикулита и многих заболеваний позвоночника. Конечно, изнеженные на удобных мягких кроватях в первое время чувствуют конкретный дискомфорт на такой поверхности, но со временем привыкают и даже лучше высыпаются. Спать на твердом и ровном желательно всем, а людям, перенесшим хоть раз приступ радикулита – тем более.
Сон на щите можно организовать без особых затрат на покупку новой ортопедической кровати. Для этого под невысокий, но не слишком тонкий матрас укладывают деревянный щит, это может быть специально изготовленная широкая доска, деревянная дверь. Также, если тепло в доме и нет острого приступа радикулита, можно спать на полу, положив нетолстый матрас.
Но не переусердствуйте! Слишком твердая кровать также не рекомендована и может привести к заболеваниям позвоночника.