Кто такой миколог?
Миколог является врачом, узко специализирующимся на диагностике и лечении заболеваний, вызванных микотическими организмами (грибками). Как правило, данный специалист изначально является дерматовенерологом и реже инфекционистом. Иными словами, на сегодняшний день сразу стать микологом невозможно, а лишь после получения специализации по дерматовенерологии или инфекционным болезням.
Чем занимается миколог?
Миколог является врачом, специализирующимся на диагностике и лечении заболеваний, вызывающихся грибковыми возбудителями. Следует отметить, что, несмотря на значительный прогресс медицины за прошедшие десятилетия, медицинская микология остается сравнительно малоизученной областью. Диагностика заболеваний основывается в основном на внешних проявлениях, микроскопическом, гистологическом исследовании и на некоторых физико-химических методиках дифференциации различных видов грибка. Причем речь идет не только о поражении наружных кожных и слизистых покровов, но и о поражении внутренних органов.
Значимость данного специалиста крайне велика, поскольку он значительно лучше остальных врачей разбирается в клинических тонкостях грибковых заболеваний.
Являясь специалистом в своей области, миколог видит грибковое поражение там, где врачи других профилей его даже не подозревают, в особенности, если имеет место поражение внутренних органов. Таким образом, участвуя во врачебном консилиуме и внося свои коррективы в план диагностических мероприятий, миколог способствует постановке правильного диагноза или как минимум исключает грибковую этиологию (причину) заболевания.
В повседневной практике миколог сталкивается по большей части с внешними проявлениями грибковых заболеваний, поражающих преимущественно кожу, волосы, ногти и слизистые оболочки. Реже он участвует в лечении диссеминированных (распространенных) форм микозов. Кроме того, данный специалист может оказать содействие своим коллегам аллергологам при микогенных аллергиях, токсикологам при микотоксикозах, пульмонологам при грибковых пневмониях и др.
Миколог специализируется на лечении следующих заболеваний:
- дерматофитный онихомикоз (грибковое поражение ногтевых пластин);
- дерматофития волосистой части головы и области бороды;
- дерматофития кистей и стоп;
- дерматофития гладкой кожи;
- паховая дерматофития;
- отрубевидный (разноцветный) лишай;
- плесневые онихомикозы;
- кандидоз ногтей (кандидный онихомикоз) и ногтевых валиков (кандидная паронихия);
- кандидоз кожи;
- кандидоз полости рта и глотки;
- кандидоз углов рта (заеда);
- кандидный хейлит (воспаление губ);
- кандидоз глотки и миндалин;
- кандидный вульвовагинит;
- кандидный цервицит;
- кандидный уретрит;
- кандидный бартолинит;
- кандидный баланит и баланопостит;
- челюстно-лицевой актиномикоз;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, молочных желез, щитовидной железы, слюнных желез, небных миндалин, оболочек глаза, головного и спинного мозга, оболочек мозга и др.);
- аспергиллез;
- мицетома;
- хромобластомикоз;
- споротрихоз;
- пневмоцистоз;
- гистоплазмоз;
- кокцидиоидоз и др.
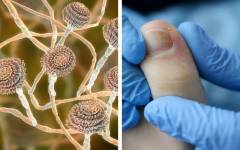
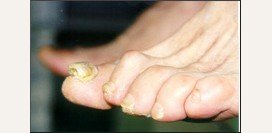
Дерматофитный онихомикоз (дерматофития ногтей)
Возбудителем дерматофитного онихомикоза может быть абсолютно любой представитель данной группы грибков, однако чаще им является Trichophyton rubrum. Клинически поражение ногтей проявляется по-разному. Один вариант подразумевает преимущественное поражение ногтей пальцев ног, а именно их концевых частей как поверхностно, так и глубоко. В местах проникновения грибка ноготь становится тонким, бугристым, значительно деформируется. В запущенных стадиях отмечается выраженный гиперкератоз (отшелушивание верхнего слоя). Другие варианты заболевания проявляются поражением лишь поверхностного слоя ногтя или поражением только прикорневого его конца.
Дерматофития волосистой части головы и области бороды (стригущий лишай)
Данное заболевание может вызываться несколькими возбудителями, наиболее распространенными из которых являются Microsporum canis (волосистая часть головы) и Trichophyton rubrum (область бороды). Клинически оно проявляется в виде округлых очагов диаметром от 2 до 5 см. Кожа над очагами несколько отечна, полнокровна и зудит. Иногда от нее отделяются небольшие чешуйки. Волосы в очаге ломкие, у корней окружены белой оболочкой высотой в несколько миллиметров. Выше оболочки они легко обламываются таким образом, что внешне очаг выглядит ровно выстриженным. Благодаря этой особенности данный тип дерматофитии также называется стригущим лишаем.
Более тяжелые формы дерматофитий проявляются в виде очагов, постепенно покрывающихся плотными серыми пластинами (фавус - парша), которые постепенно распространяются на всю волосистую часть головы, вызывая очаговое или даже полное облысение. Инфильтративно-нагноительная форма характеризуется возникновением гнойных подкожных очагов. Волосы над очагами отсутствуют, устья волосяных фолликулов значительно расширены и из них при надавливании выделяется желтый гной.
Дерматофития кистей и стоп
Данный вид грибкового поражения вызывается преимущественно Trichophyton rubrum и реже Trichophyton interdigitale. Клинические проявления могут быть разнообразными в зависимости от варианта заболевания. Для поражения кистей наиболее характерна сквамозная (шелушащаяся) и дисгидротическая (с формированием многочисленных мелких пузырьков) форма. Поражение стоп протекает более разнообразно в виде сквамозной, дисгидротической, межпальцевой (с мокнутием и трещинами межпальцевых складок) и острой (с выраженным покраснением, трещинами, язвами и вторичным инфицированием) формы.
Дерматофития гладкой кожи
Дерматофития гладкой кожи вызывается преимущественно Trichophyton rubrum и Epidermophyton floccosum. Клинически данная форма заболевания проявляется возникновением круглых очагов отека и покраснения с четкими контурами и просветлением в центре. В некоторых случаях может отмечаться некоторое кожное шелушение. При более редких возбудителях может развиваться, так называемый очаг в очаге, внешне напоминающий мишень. Для данных очагов характерен достаточно стремительный рост и локализация на обычно покрытых одеждой частях тела, что отличает грибковое поражение от укусов насекомых. В редких случаях данный тип дерматофитии осложнятся нагноением.
Паховая дерматофития
Возбудителем паховой эпидермофитии является грибок под названием Epidermophyton floccosum. Попадая на паховые складки, он образует очаги гиперемии (покраснения), отека и шелушения. Вокруг основных очагов могут располагаться вторичные очаги меньших размеров. Слияние первичных и вторичных очагов приводит к росту общей площади поражения. Таким образом, из места первичной локализации в области паховых складок грибок может мигрировать на внутреннюю поверхность бедер, низ живота и даже на половые органы.
Отрубевидный (разноцветный) лишай
Данный вид грибкового поражения кожи встречается достаточно часто и является исключительно поверхностным. Возбудителем отрубевидного лишая является один из многочисленных видов грибов семейства Malassezia. Симптоматика поражения заключается в возникновении очагов гипопигментации или гиперпигментации с фестончатыми (неровными) краями преимущественно в области спины, груди и живота. Новые очаги могут несколько возвышаться над кожей в отличие от старых. При легком трении очага с его поверхности отшелушиваются мелкие частички кожи, внешне напоминающие отруби. Отличительной чертой данного вида лишая является абсолютная устойчивость очагов к загару. На протяжении года цвет очага не изменяется, в то время как цвет кожи вокруг него изменяется в зависимости от интенсивности ультрафиолетового излучения. Кроме того, рост очагов никак не ощущается больным, поэтому длительное время остается незамеченным.
Плесневые онихомикозы
Плесневые онихомикозы на территории Европы и ближнего Востока встречаются преимущественно в виде вторичных грибковых инфекций. Иными словами, чаще они присоединяются к уже имеющемуся кандидному или дерматофитному онихомикозу. Первичные или самостоятельные плесневые онихомикозы встречаются преимущественно в странах Африки, Центральной Америки и Юго-Восточной Азии. С увеличением темпов миграции данные виды грибкового поражения все чаще регистрируются в неспецифичных для них регионах. Одним из наиболее частых возбудителей первичных плесневых онихомикозов является Scytalidium, реже встречается Aspergillus, Fusarium и др.
Клинически плесневые онихомикозы обычно не отличаются от онихомикозов других типов. Некоторые их виды способны окрашивать ногтевые пластины в черный, серый, коричневый и зеленый цвет.
Кандидоз ногтей (кандидный онихомикоз) и ногтевых валиков (кандидная паронихия)
Возбудителем кандидного онихомикоза и паронихии является Candida albicans, реже Candida parapsilosis. Клинически кандидная паронихия проявляется умеренным отеком и покраснением околоногтевого валика. Болезненность, как правило, умеренная или незначительная, что отличает кандидную паронихию от бактериальной. По прошествии некоторого времени, когда отек спадает, кожа над валиком начинает отшелушиваться. Для заболевания характерно хроническое течение с периодами обострений, связанных с работой с землей, ручной стиркой и т. п.
Кандидный онихомикоз чаще является следствием прогрессии кандидной паронихии и реже встречается изолированно. Клинически он проявляется истончением и слоистостью чаще проксимального (околокорневого) края ногтя и реже дистального. При надавливании на ноготь из-под его края может выделяться незначительное количество гноя.
Кандидоз кожи
Кандидоз кожи может протекать в виде различных клинических форм.
Различают следующие клинические формы кандидоза кожи:
- кандидоз крупных складок;
- кандидоз межпальцевых складок;
- кандидоз кожи вне складок;
- кандидный фолликулит;
- поверхностный кандидоз на фоне ВИЧ-инфекции;
- хронический кандидоз кожи и слизистых оболочек.
Кандидоз крупных складок кожи вызывается преимущественно Candida albicans. К типичным его проявлениям относят появление зоны воспаления и сильного зуда в области физиологических складок (паховых, ягодичных, подмышечных, под молочными железами, складки живота у тучных людей и др.). В зоне воспаления могут появляться небольшие пустулы (гнойнички), которые, вскрываясь, формируют склонные к слиянию эрозии.
Кандидоз межпальцевых складок вызывается тем же возбудителем. В отличие от дерматофитного грибкового поражения при кандидозе чаще поражаются сразу все или как минимум большинство межпальцевых складок, причем размеры очага не ограничиваются складками, а часто распространяются на кожу пальцев и кистей. В области очагов ощущается сильный зуд. Присоединение бактериальной инфекции может вызвать появление болевых ощущений.
Кандидоз кожи вне складок возникает в тех местах, где кожа длительное время увлажнена (повязки, компрессы и др.). По тому же принципу развиваются кандидные маститы (воспаления молочных желез) у кормящих грудью женщин, ребенок которых болен молочницей ротовой полости. Клинически такой вид кандидоза проявляется четко очерченными очагами воспаления с появлением в них многочисленных пузырьков и пустул (гнойничков), которые, вскрываясь, образуют склонные к объединению эрозии. Субъективно в области очагов ощущается сильный зуд.
Кандидный фолликулит (воспаление волосяного фолликула) является достаточно редким вариантом прогрессии кандидоза гладкой кожи. Возбудитель заболевания при данной форме проникает вглубь волосяных фолликулов, где провоцирует развитие специфического воспалительного процесса.
Поверхностный кандидоз на фоне ВИЧ-инфекции отличается сравнительно большей площадью поражения и более скорым распространением. Так, если у пациента без ВИЧ (вирус иммунодефицита человека) кандидоз ротовой полости отмечается лишь в области языка и неба, то у ВИЧ-инфицированного пациента поражается слизистая щек, губ и даже глотки и миндалин. Все остальные формы кандидоза у таких больных проявляются значительно ярче.
Хронический кандидоз кожи и слизистых оболочек не имеет четких критериев, однако данный диагноз обычно можно поставить пациентам, у которых наблюдается длительное, подчас резистентное (не поддающееся) к лечению течение сразу нескольких форм кандидоза. Чаще всего отмечают сочетание кандидоза слизистой оболочки ротовой полости, паронихий и межпальцевых складок.
Кандидоз полости рта и глотки
Кандидный стоматит чаще вызывается Candida albicans и реже другими видами кандид. Основным условием развития данного заболевания является нарушение целостности слизистой оболочки ротовой полости, причин которого множество. Среди наиболее распространенных из них различают кариес, пародонтоз и использование вставных челюстей. У новорожденных заражение происходит во время прохождения через родовые пути больной молочницей матери или непосредственно после рождения при выполнении очистки ротовой полости и дыхательных путей нестерильным инструментарием. Ослабление иммунитета при ВИЧ является основной причиной кандидоза ротовой полости и глотки у данной категории пациентов.
Клинически данное заболевание проявляется белым налетом на слизистой поверхности щек, языка, неба, миндалин и стенок глотки. Отмечается распространение на слизистую оболочку и кожу губ. Особенно часто поражаются углы рта. Данный налет, как правило, не вызывает никаких субъективных ощущений. Лишь присоединение бактериальной инфекции чревато появлением изъязвлений и умеренной болезненности.
Кандидоз углов рта (заеда)
Кандидный ангулярный стоматит (кандидоз уголков рта) вызывается тем же возбудителем, что и кандидный стоматит. Клинически данное заболевание проявляется незначительным покраснением и отеком уголков рта. Поверхность слизистой оболочки губ в местах воспаления покрыта трещинами и желтыми чешуйками. Присоединение бактериальной инфекции вызывает появление болей.
Кандидный хейлит
Кандидный хейлит представляет собой воспаление слизистой оболочки и кожи губ грибковой этиологии. Данное заболевание, как правило, является следствием прогрессии кандидного стоматита и часто ассоциируется с кандидными заедами. Внешне оно проявляется сухостью и растрескиванием кожи и слизистой оболочки губ с незначительным шелушением. В местах наиболее глубоких трещин несколько увеличивается отек и появляется болезненность.
Кандидоз глотки и миндалин
Кандидоз глотки и миндалин развивается, как правило, в результате прогрессии кандидного стоматита и практически не встречается изолированно. Возбудителем является тот же грибок – Candida albicans. Клинически данное заболевание проявляется белым налетом на поверхности слизистой оболочки глотки и миндалин. Субъективные ощущения, как правило, отсутствуют.
Кандидный вульвовагинит (молочница)
Данное заболевание представляет собой грибковое кандидное поражение мягких тканей входа во влагалище и самого влагалища. Возбудителем является чаще Candida albicans и несколько реже Candida glabrata, вызывающая преимущественно хронические вульвовагиниты из-за высокой устойчивости к противогрибковым препаратам. Клинически данное заболевание проявляется несколькими вариантами.
Острое течение встречается наиболее часто. При нем происходит отек и покраснение больших и малых половых губ, клитора и собственно слизистой оболочки стенок влагалища. Между складками образуются белесоватые пленки, которые легко отделяются при прикосновении и обладают кисловатым запахом. В местах перехода слизистой оболочки на кожу образуются трещины, пузырьки и пустулы (гнойнички), вскрытие которых оставляет за собой язвочки. Отличительной чертой кандидного вульвовагинита является сильнейший зуд, усиливающийся к ночи.
Хроническое течение заболевания характеризуется менее выраженным покраснением и отеком. Характер выделений более скудный, а в некоторых случаях они могут периодически прекращаться. Отмечается связь между обострением хронического воспаления и менструальным циклом. Как правило, оно происходит за 1 - 1,5 недели до менструации и к ее началу прекращается. Еще более редким вариантом хронического течения заболевания является постепенная атрофия слизистой оболочки вульвы и влагалища, протекающая, как правило, в отсутствии воспаления и характерных белесых выделений.
Кандидный цервицит
Кандидный цервицит (воспаление шейки матки) вызывается теми же возбудителями, что и кандидный вульвовагинит, и считается одним из признаков распространения грибковой инфекции вглубь женских половых органов. Поскольку кандидный вульвовагинит и цервицит протекают одновременно, то каких-либо клинических отличий от вульвовагинита ожидать не приходится.
Кандидный уретрит
Кандидный уретрит также является одним из осложнений кандидного вульвовагинита. Его особенностью является более выраженный отек слизистой оболочки уретры. Развившийся грибковый уретрит проявляется преимущественно зудом. Кроме того, он способен подняться вверх по сравнительно широкой женской уретре и распространиться на мочевой пузырь и вышерасположенные органы мочевыводящей системы. Также вызванный грибком воспалительный процесс способен осложниться присоединением разнообразной бактериальной флоры. При этом обычно появляются дизурические явления в виде болезненности во время и после мочеиспускания, увеличение частоты мочеиспускания и чувство неполного опорожнения мочевого пузыря по завершению мочеиспускания.
Кандидный бартолинит
Кандидным бартолинитом называется воспаление бартолиновых желез, вызванное грибками рода Candida. Следует отметить, что в сравнении с бактериальным бартолинитом грибковый встречается значительно реже. Практически всегда ему сопутствует кандидный вульвовагинит. Клинически данное заболевание проявляется обычно односторонним отеком бартолиновой железы, расположенной в задней трети основания больших половых губ. Прикосновение к воспаленной железе вызывает ее болезненность. При надавливании на нее может выделяться желтоватый гной.
Кандидный баланит и баланопостит
Кандидным баланитом и баланопоститом называется воспалительное поражение головки и крайней плоти полового члена, вызывающееся преимущественно Candida albicans. Заражение происходит в основном при половом контакте с партнершами, которые больны острым или хроническим кандидным вульвовагинитом (молочницей). При легких формах заболевания наблюдается легкий отек, зуд, покраснение кожи головки полового члена и внутреннего листка крайней плоти. Иногда появляется слабое шелушение, которое вместе с остальными признаками проходит в течение 2 - 3 дней самостоятельно без какого-либо лечения при условии соблюдения правил личной гигиены.
Более серьезные случаи обычно связаны с иммунодефицитом при ВИЧ/СПИД (вирус иммунодефицита человека/синдром приобретенного иммунодефицита), а также с сахарным диабетом. Клинически они проявляются более выраженными воспалительными изменениями, формированием белесых пластинок между головкой полового члена и внутренним листком крайней плоти. Там же могут образовываться пузырьки и пустулы (гнойнички), при вскрытии которых получаются эрозии с мацерированными (сильно влажными) и белесыми краями. Свободная от крайней плоти кожа головки полового члена покрывается трещинами, в которые попадают бактерии, вызывая еще более выраженное воспаление. Периодически описываются случаи распространения кандидной инфекции с головки и крайней плоти на тело полового члена, мошонку и перианальную область.
Челюстно-лицевой актиномикоз
Возбудителем челюстно-лицевого актиномикоза может быть один из видов бактерий семейства Actinomycetes (A. albus, A. israelii, Proactinomyces israelii, Micromonospora monospora и др.). Говорить о заражении данными бактериями не правильно, поскольку они являются постоянной сапрофитной (безвредной) флорой ротовой полости, кишечника и кожных покровов. Лишь при проникновении вглубь поврежденной кожи или слизистой оболочки данные бактерии формируют плотные гранулемы. По прошествии некоторого времени данные гранулемы нагнаиваются, после чего скопившийся гной прокладывает путь к поверхности, формируя разветвленные свищевые ходы.
Челюстно-лицевой актиномикоз развивается, как правило, после травм мягких тканей лица, перелома костей лицевого черепа или после удаления зубов. Формирование гранулем в мягких тканях является обычно малозаметным, поскольку при этом обычно отсутствует какая-либо болезненность. Тем не менее, болезненность может появляться, когда гранулема формируется и нагнаивается в кости с развитием клинической картины острого остеомиелита.
Костный актиномикоз
Костный актиномикоз характеризуется развитием специфической гранулемы в губчатом и реже в компактном веществе кости. Клинически данная форма заболевания проявляется сильными болями в пораженной кости, в особенности при легком постукивании по ней. Актиномикотические гранулемы появляются, как правило, в тех костях, которые ранее подвергались переломам. В частности, отмечались случаи реберного, позвоночного, бедренного, челюстного актиномикоза и др.
Торакальный актиномикоз
При торакальном актиномикозе специфические гранулемы формируются в органах, расположенных в грудной клетке. В частности, речь идет преимущественно об актиномикозе бронхов и легких. Практически всегда к торакальному актиномикозу присоединятся вторичная бактериальная флора, поэтому клинически такая форма заболевания протекает как типичный бронхит, бронхопневмония, бронхоэктатическая болезнь, абсцесс легкого и реже как осумкованный плеврит. Обычно лишь микроскопическое исследование мокроты позволяет поставить правильный диагноз и назначить более целенаправленное лечение.
Абдоминальный актиномикоз
При абдоминальном актиномикозе поражаются органы брюшной полости и забрюшинного пространства. Причиной формирования специфических гранулем является микротравматизм слизистой оболочки данных органов, вызванный конкрементами (камнями) или хроническими воспалительными изменениями. Так, отмечают формирование гранулем в стенках кишечника, в почках, лоханках, мочеточниках, поджелудочной железе и др.
Из-за того, что нагноившиеся актиномикотические гранулемы часто формируют свищевые ходы, они часто становятся причиной прободения полостных органов брюшной полости и перитонита. Несколько более благоприятный исход отмечается, когда свищевые ходы открываются непосредственно в просвет кишки или сразу на поверхность кожи, минуя брюшную полость (путем спаивания стенки кишки и брюшной стенки).
Параректальный актиномикоз
Основной причиной развития параректального актиномикоза являются заболевания прямой кишки, сопровождающиеся нарушением целостности ее слизистой оболочки или трещины кожи перианальной области. Во всех из вышеперечисленных случаев грибок попадает вглубь мягких тканей и формирует в них плотную специфическую гранулему. Спустя некоторое время данная гранулема нагнаивается. Учитывая обилие мышечной ткани в перианальной области, формирующийся абсцесс (ограниченный гнойный процесс) легко увеличивается, достигая внушительных размеров. Поскольку гной всегда распространяется по пути наименьшего сопротивления, то вскоре от абсцесса прорастают свищевые ходы, которые рано или поздно открываются в полость прямой кишки или на кожу промежности. У женщин отмечались случаи открытия свищевого хода в просвет влагалища.
Клинически параректальная актиномикотическая гранулема вначале проявляется лишь плотным безболезненным узлом. По мере прогрессии гнойного расплавления плотность очага уменьшается, может появиться незначительное местное покраснение и отек. Вокруг первичного очага со временем могут формироваться вторичные более мелкие абсцессы. Температура, как правило, субфебрильная (ниже 38 градусов), поскольку воспалительный процесс грибковой этиологии отличается хроническим течением. Лишь присоединение вторичной бактериальной флоры вызывает значительное повышение температуры тела, более выраженную болезненность и остальные признаки классического абсцесса.
Генитальный актиномикоз
Механизм развития генитального актиномикоза не многим отличается он актиномикоза других областей тела. Появлению специфических гранулем способствуют микротравмы, посредством которых грибок проникает в ткани. Через некоторое время гранулемы превращаются в гнойники, которые, прорываясь наружу, формируют разветвленные фистульные ходы. Клинические проявления у женщин заключаются в поражении вульвы (мягких тканей входа во влагалище) и клетчатки (рыхлая неоформленная соединительная ткань) малого таза. Запущенные случаи приводят к тазовому перитониту. У мужчин генитальный актиномикоз чаще проявляется специфическим воспалением головки полового члена и крайней плоти. Несвоевременное лечение может привести к распространению патологического процесса на тело полового члена, мошонку и промежность. При открытии свищей на поверхность кожи выделяется бело-желтый густой гной с небольшими гранулами.
Редкие формы актиномикоза
К редким формам актиномикоза относят актиномикоз ушной раковины, среднего уха, сосцевидного отростка, носа, глоточных миндалин, слюнных желез. Также редко встречается актиномикоз головного и спинного мозга и их оболочек, а также актиномикоз печени и сердца. Если поверхностные формы могут развиваться типично при ранении и занесении возбудителя в мягкие ткани, то глубокие формы, как правило, сочетаются со сниженным иммунитетом и протекают сочетанно с другими формами актиномикоза (торакальным, абдоминальным, костным и др.).
Аспергиллез
Возбудителем аспергиллеза является Aspergillus fumigatus и реже другие виды аспергилл. Попадание данных грибков в организм человека происходит воздушно-капельным, алиментарным путем и при контакте с раневой поверхностью. Естественным резервуаром данных микроорганизмов является среда с относительно высокой влажностью, в которой протекают процессы гниения (жухлая трава, почва). В быту данный грибок встречается в кондиционерах, увлажнителях воздуха, вентиляционных системах, а также в старых книгах и подушках. В большинстве случаев аспергиллез поражает органы дыхательной системы – носовые ходы, глотку, бронхи и легкие, однако встречается и поражение внутренних органов – печени, почек, поджелудочной железы и др.
Клинически аспергиллез может проявляться по-разному. При сравнительно полноценном иммунитете, попадая в организм, клетки аспергиллы формируют специфическую гранулему, которая на протяжении длительного времени остается неизменной и не оказывает патогенного влияния на организм. Однако любое снижение защитных сил организма ведет к росту гранулемы и развитию воспалительного процесса, часто носящего некротический характер (приводящее к отмиранию фрагментов ткани). Так, аспергиллез может имитировать клиническую картину легочного абсцесса, легочной каверны, пневмоторакса (присутствие воздуха в плевральной полости) и др.
Мицетома
Мицетома представляет собой очаговое грибковое воспалительное заболевание, вызываемое различными возбудителями, среди которых числятся Pseudallescheria boydii, Aspergillus nidulans, Madurella grisea и др.
Особенностью данного заболевания является способность формировать в местах проникновения в организм крупные, безболезненные инфильтраты (воспалительные очаги), которые, в свою очередь, склонны к стремительному росту и захвату окружающих здоровых тканей. Проникновение микроорганизмов происходит через поврежденную царапиной или уколом кожу, в связи с этим чаще остальных частей тела поражаются стопы, а затем кисти рук. При отсутствии специфического лечения заболевание прогрессирует путем формирования многочисленных вторичных абсцессов, свищевых ходов и распространения на сухожилия и кости. Таким образом, со временем оно приводит к инвалидности и даже летальному исходу.
Хромобластомикоз
Хромобластомикоз представляет собой грибковое заболевание, вызываемое грибами Cladosporium carrionii, Fonsecaea compacta и др. Естественным ареалом обитания данных микроорганизмов является гниющая листва, трава, кора деревьев и др. Заражение происходит путем проникновения грибка через поврежденные кожные покровы. Поражаются чаще те части тела, которые непосредственно контактировали с возбудителем (кисти, стопы, ягодицы, колени, локти, бедра и др.). Спустя несколько месяцев в месте проникновения возбудителя в кожу появляется небольшая папула (покраснение), которая постепенно увеличивается и становится похожей на бородавку. Впоследствии поверхность данного образования может изъязвляться, воспаляться, отшелушиваться и рубцеваться. Помимо этого, через некоторое время после формирования первичного очага вокруг него начинают появляться небольшие отсевы, которые также способны к росту и формированию уже своих отсевов (третичных) и т. д. Поражается преимущественно ткань вокруг места поражения. Системное распространение возбудителя отмечается крайне редко у людей со значительно сниженным иммунным статусом.
Споротрихоз
Возбудителем споротрихоза является грибок под названием Sporothrix schenckii. Естественным ареалом его обитания является почва, гниющие растения, а также шипы роз, из-за чего данное заболевание именуется иначе болезнью любителей роз. Заражение происходит лишь при проникновении гриба в кожу через укол или царапину. Переноса инфекции от человека к человеку не происходит.
Особенностью данного заболевания является способность грибка формировать воспалительные узлы по ходу расположенных поблизости с местом проникновения грибка лимфатических сосудов. По мере роста данных узлов происходит их распад. В большинстве случаев этим заболевание и ограничивается. Однако были описаны случаи системного споротрихоза с поражением внутренних органов (печени, почек, легких и даже головного мозга).
Пневмоцистоз
Возбудителем данного заболевания является гриб, под названием Pneumocystis carinii или Pneumocystis jirovecii. В природе данный микроорганизм может присутствовать у большого числа млекопитающих, в том числе и у человека, в виде безвредного носительства. Его распространение происходит воздушно капельным путем. В организме он находится преимущественно в альвеолах легких. Именно по этой причине, первыми проявлениями заболевания, развивающегося при снижении иммунитета (ВИЧ, глюкокортикостероиды, иммунодепрессанты), являются пневмонии с умеренным и даже затяжным течением. В связи с длительно персистирующим (сохраняющимся) альвеолитом (воспаление альвеол легких) происходит генерализованное утолщение альвеолярных мембран, из-за чего ухудшается газообмен и развивается прогрессирующая дыхательная недостаточность, которая обычно и становится причиной летального исхода.
Гистоплазмоз
Возбудителем заболевания является грибок Histoplasma capsulatum, носителем которой являются птицы (в том числе и домашние) и летучие мыши преимущественно в некоторых регионах Соединенных Штатов, Южной и Восточной Африки. Заражение происходит при попадании мицелий в организм, чаще через дыхательные пути, однако не исключаются и иные пути заражения (раневой, алиментарный и др.). Клинически заболевание может проявляться по-разному. Наиболее часто гистоплазмоз дебютирует как пневмония. Хроническое течение проявляется в возникновении кожной сыпи и многочисленных язв на слизистых оболочках рта, глотки и др. При отсутствии лечения на данном этапе заболевание распространяется на внутренние органы с преимущественным поражением печени, селезенки, желудка, лимфатических узлов, глаз, головного мозга и др.
Кокцидиоидоз
Возбудителем данного микоза является Coccidioides immitis – спорообразующий грибок, встречающийся в почвах Центральной и Южной Африки и в некоторых регионах США. Заражение происходит при вдыхании спор, реже при раневом контакте или проглатывании загрязненной пищи. У людей с хорошим иммунным статусом заболевание протекает бессимптомно и оставляет после себя прочный иммунитет. У людей со сниженным иммунным статусом заболевание приводит к образованию некротизирующихся (отмирающих) и нагнаивающихся гранулем в легких, внутренних органах и костях скелета.
Подпишитесь на Здоровьесберегающий видеоканал


Как проходит прием миколога?
Прием миколога не многим отличается от приема других специалистов, поскольку проходит через одни и те же этапы.
В первую очередь, врач просит рассказать о причине, заставившей пациента обратиться к нему. Как правило, врач попутно собирает анамнез, то есть задает вопросы, необходимые для более полного представления о предполагаемом заболевании.
Среди таких вопросов могут быть следующие:
- как давно появились первые признаки заболевания?
- с чем пациент связывает их возникновение?
- какова была эволюция клинических признаков заболевания?
- обращался ли пациент за лечением ранее и если да, то какое лечение было назначено?
- проводил ли пациент назначенное ранее лечение?
- если проводил, то насколько эффективным оно оказалось?
- каков образ жизни пациента (условия жизни, род деятельности, привычки и т. д.) и др.
Вторым этапом врачебной консультации является собственно осмотр области грибкового поражения. Предпочтительно, чтобы пациент разделся полностью или как минимум до нательного белья, для того чтобы у доктора была возможность произвести общий осмотр и обратить внимание на все внешние признаки заболевания. Кроме того, такой осмотр позволяет судить об общем состоянии здоровья пациента. Если у него присутствуют симптомы заболевания в интимных областях тела, их непременно стоит показать врачу, поскольку это напрямую повлияет на вариант лечения и, в конечном счете, на прогноз заболевания. Стеснения могут, как минимум, отсрочить выздоровление, а в худшем случае стать причиной серьезных осложнений.
Третьим этапом врачебной консультации является назначение дополнительных методов исследования. Некоторые из них врач может провести сразу в кабинете, как, например, микроскопическое исследование соскобов кожи, краев язв или устий свищей. Другие исследования требуют работы целой лаборатории или ряда специальных аппаратов, таких как рентгенография, компьютерная томография (КТ) и др. Предпочтительно, чтобы перед проведением забора материала пациент не пользовался противогрибковыми препаратами как минимум 1 неделю, а лучше больше. Если врач видит необходимость, он может направить пациента на необходимое исследование и даже избавить пациента от необходимости стоять в очереди, если на то имеются веские основания (тяжесть состояния, заразность и др.). Если состояние пациента вызывает серьезные опасения, то данный специалист может госпитализировать его в соответствующее отделение (дерматовенерологии, оториноларингологии, пульмонологии, интенсивной терапии и др.).
Однако справедливости ради следует отметить, что случаи госпитализации пациента микологом происходят не часто, поскольку в сложных случаях вызываются врачи тех специальностей, которые занимаются патологией пораженных грибковым заболеванием органов. Впоследствии именно они курируют пациента, а миколог является одним из основных консультантов.
Чаще же всего пациенты получают лечение в кабинете миколога сразу или после выполнения необходимых дополнительных исследований. Лечение рассчитано на определенный период времени, после которого даже при явно положительном его результате необходимо повторно посетить врача. Лишь после того как он заключит, что заболевание вылечено, можно окончательно успокоиться.
С какими проблемами (симптомами) обращаются к микологу?
Заболеваний, с которыми пациенты обращаются к микологу, огромное множество. Симптомов же данных заболеваний еще больше. Однако следует уточнить, что чаще встречаются лишь около 20 - 30% из них в связи с тем, что они являются проявлениями наиболее часто встречающихся видов микозов. О более редких симптомах также следует упомянуть, поскольку они играют важную роль в процессе постановки диагноза.
Симптомы, с которыми следует обращаться к микологу
| Симптом | Механизм возникновения симптома | Дополнительные исследования, необходимые для диагностики причины симптома | Заболевания, о которых может свидетельствовать симптом |
| Покраснение кожи и слизистых оболочек | - локальное расширение сосудистого русла под воздействием медиаторов воспалительного процесса (гистамин, серотонин). | - дерматоскопия;
- проба с йодом (Бальцера);
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр при помощи люминесцентной лампы Вуда;
- вульвоскопия;
- фистулография;
- гистологическое исследование;
- рентгенография грудной клетки;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия (уровень глюкозы в крови), креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, ревматоидный фактор, антистрептолизин-О, С-реактивный белок, LE-клетки и др.);
- серологическая диагностика;
- кожно-аллергические пробы;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - дерматофития волосистой части головы и области бороды;
- дерматофития кистей и стоп;
- дерматофития гладкой кожи;
- паховая дерматофития;
- отрубевидный (разноцветный) лишай;
- кандидоз кожи и слизистых оболочек;
- кандидоз полости рта и глотки;
- кандидоз углов рта (заеда);
- кандидный хейлит (воспаление губ);
- кандидоз глотки и миндалин;
- кандидный вульвовагинит;
- кандидный цервицит;
- кандидный уретрит;
- кандидный бартолинит;
- кандидный баланит и баланопостит;
- челюстно-лицевой актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- хромобластомикоз;
- споротрихоз;
- рожистое воспаление кожных покровов;
- аллергический дерматит;
- обморожение;
- ожог;
- гистоплазмоз;
- системные заболевания соединительной ткани (системная красная волчанка, системная склеродермия);
- сыпь при инфекционных заболеваниях (скарлатина, тиф) и др.
|
| Зуд | - миграция в воспалительный очаг тучных клеток (мастоцитов) и высвобождение из них основного медиатора зуда – гистамина. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр при помощи люминесцентной лампы Вуда;
- вульвоскопия;
- гистологическое исследование;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (маркеры вирусных гепатитов, общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, С-реактивный белок и др.);
- кожно-аллергические пробы;
- серологическая диагностика;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - дерматофития волосистой части головы и области бороды;
- дерматофития кистей и стоп;
- дерматофития гладкой кожи;
- паховая дерматофития;
- кандидоз кожи и слизистых оболочек;
- кандидный вульвовагинит;
- кандидный цервицит;
- кандидный уретрит;
- кандидный бартолинит;
- кандидный баланит и баланопостит;
- желтуха (любой этиологии);
- чесотка;
- аллергический дерматит;
- сахарный диабет;
- старческий зуд;
- психогенный зуд;
- укусы насекомых и др.
|
| Шелушение кожи | - внедрение грибка между пластами наружного слоя эпидермиса и разрушение связывающих эти пласты соединений; - хронические воспалительные заболевания кожи приводят к ускорению созревания клеток кожи, в результате чего она становится толще и отслаивается более интенсивно; - разрушение защитного жирового слоя кожи при активном использовании средств бытовой химии и др. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- гистологическое исследование биоптата;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - дерматофития волосистой части головы и области бороды;
- дерматофития кистей и стоп;
- дерматофития гладкой кожи;
- паховая дерматофития;
- аллергические заболевания;
- воздействие неблагоприятных факторов среды;
- авитаминоз;
- гормональный дисбаланс;
- демодекоз (паразитарное заболевание кожи);
- сахарный диабет;
- ихтиоз;
- розовый лишай;
- псориаз и др.
|
| Трещины кожи и слизистой оболочки | - рост колонии грибка в микротрещинах кожи с последующим ростом как колоний, так и самих трещин; - снижение влажности кожи; - попадание на кожу средств бытовой химии, устраняющих с ее поверхности защитный жировой слой. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- вульвоскопия;
- фистулография;
- гистологическое исследование биоптата (фрагмент подозрительной ткани, извлеченный из организма с целью исследования);
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- анализ крови на ВИЧ (вирус иммунодефицита человека);
- проба Ширмера и др.
| - дерматофития кистей и стоп;
- паховая дерматофития;
- кандидоз кожи и слизистых оболочек;
- кандидоз ногтей (кандидный онихомикоз) и ногтевых валиков (кандидная паронихия);
- кандидоз кожи;
- кандидоз полости рта и глотки;
- кандидоз углов рта (заеда);
- кандидный хейлит (воспаление губ);
- кандидный вульвовагинит;
- кандидный баланит и баланопостит;
- челюстно-лицевой актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- использование средств бытовой химии (эмульгаторов жира);
- контактный дерматит;
- аллергический дерматит;
- авитаминоз;
- экзема;
- псориаз;
- ихтиоз;
- сахарный диабет;
- болезнь Шегрена и др.
|
| Очаги остриженных или выпавших волос | - использование кератина волос колонией грибов в качестве питательного субстрата. | - дерматоскопия;
- УЗИ мягких тканей головы и др.
| - дерматофития волосистой части головы и области бороды;
- рубцовая алопеция (облысение) и др.
|
| Очаговое изменение цвета кожи (не связанное с загаром) | - выделение красящих веществ определенными видами колоний грибка или выделение веществ, обесцвечивающих природные пигменты тела. | - дерматоскопия;
- проба с йодом (Бальцера);
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- вульвоскопия;
- гистологическое исследование биоптата;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) мягких тканей под очагом заболевания;
- сцинтиграфия;
- онкомаркеры;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина и др.);
- серологическая диагностика возбудителя и др.
| - разноцветный лишай;
- обморожение;
- экхимоз (синяк);
- хлоазма (очаги гиперпигментации на лице, вызванные беременностью, заболеваниями женских половых органов, болезнями печени и др.);
- истинное витилиго;
- злокачественные новообразования и др.
|
| Ломкость, слоистость и деформация ногтей | - проникновение грибка на поверхность ногтевой пластины и между ее слоями; - использование грибками веществ, обеспечивающих целостность ногтевой пластины, в качестве питательного субстрата. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- гистологическое исследование биоптата;
- сцинтиграфия (радиоизотопное сканирование);
- онкомаркеры;
- УЗИ (ультразвуковое исследование) мягких тканей пальцев;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия (уровень глюкозы в крови), креатинин, мочевина и др.);
- серологическая диагностика возбудителя;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - дерматофитный онихомикоз;
- кандидный онихомикоз;
- подногтевой панариций (гнойный воспалительный процесс тканей пальца);
- злокачественные опухоли околоногтевого ложа;
- использование агрессивных средств бытовой химии;
- частое нахождение под влиянием неблагоприятных средовых факторов;
- авитаминоз и др.
|
| Гнойнички под ногтем и в области ногтевого валика | - проникновение грибка под ногтевую пластину вглубь ногтевого ложа и создание там колонии. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- гистологическое исследование биоптата;
- УЗИ (ультразвуковое исследование) мягких тканей пальцев;
- сцинтиграфия (радиоизотопное сканирование);
- онкомаркеры;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина и др.);
- серологическая диагностика возбудителя;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - кандидный онихомикоз;
- кандидная паронихия;
- подногтевой панариций (бактериальный);
- злокачественные новообразования околоногтевого ложа и др.
|
| Плотные гранулемы | - особая форма организации воспалительного очага у некоторых видов микроорганизмов и, в частности, у некоторых видов грибка. Такой воспалительный очаг отличается слабой активностью, зато качественно защищает возбудителя от иммунной системы организма-хозяина. | - микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- фистулография;
- гистологическое исследование биоптата;
- исследование биологических проб на BAAR и методом GeneXpert TB;
- рентгенография грудной клетки и брюшной полости;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов;
- сцинтиграфия (радиоизотопное сканирование);
- онкомаркеры;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, циркулирующие иммунные комплексы, ревматоидный фактор, антистрептолизин-О, С-реактивный белок, LE-клетки и др.);
- серологическая диагностика возбудителя;
- кожно-аллергические пробы;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - челюстно-лицевой актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, щитовидной железы, молочной железы, слюнных желез, небных миндалин, оболочек глаза, головного и спинного мозга, оболочек мозга и др.);
- мицетома;
- кокцидиоидоз;
- хромобластомикоз;
- споротрихоз;
- первичный и вторичный туберкулез;
- саркоидоз;
- сифилис;
- ревматизм;
- гранулематоз Вегенера;
- эхинококковая гранулема;
- хламидийная гранулема;
- посттравматическая гранулема;
- послеоперационная гранулема и др.
|
| Мягкие безболезненные инфильтраты | - особая форма организации колоний в живых тканях у некоторых видов грибка. Ввиду безболезненности такая колония длительное время может оставаться незамеченной, что позволяет ей вырасти до значительных размеров. | - микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- фистулография;
- гистологическое исследование биоптата;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) мягких тканей в патологическом очаге;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, циркулирующие иммунные комплексы, ревматоидный фактор, антистрептолизин-О, С-реактивный белок и др.);
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя и др.
| - мицетома;
- гигрома;
- синовиома;
- липома (жировик);
- атерома (киста);
- ревматоидный узелок (тофус);
- грыжа;
- хромобластомикоз;
- мягкая фиброма;
- холодный абсцесс и др.
|
| Гнойнички на коже волосистой части головы (симптом «пчелиных сот») | - некоторые возбудители кожного лишая, проникая вглубь волосяного фолликула, вызывают развитие гнойного воспалительного процесса именно в подкожной клетчатке; - естественное течение воспалительного процесса в месте проникновения грибка в кожу, включающее предшествующее образование папулы (покраснения), которая по мере роста колонии грибка нагнаивается, образуя пустулу (гнойник). | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- гистологическое исследование биоптата;
- УЗИ (ультразвуковое исследование) внутренних органов;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, С-реактивный белок, тимоловая проба и др.);
- серологическая диагностика возбудителя и др.
| - дерматофития волосистой части головы и области бороды;
- микроспория;
- кандидоз кожи и слизистых оболочек;
- челюстно-лицевой актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка и др.);
- фурункул;
- карбункул и др.
|
| Свищи (гнойные ходы) | - увеличивающееся давление в воспалительном очаге способствует распространению гноя по пути наименьшего сопротивления до тех пор, пока гной не найдет выхода на поверхность кожи или в одну их полостей тела. Проделанный гноем ход называется свищевым ходом или попросту свищем. | - микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография грудной клетки;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов и мягких тканей в патологическом очаге;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, С-реактивный белок тимоловая проба и др.);
- серологическая диагностика возбудителя;
- кожно-аллергические пробы и др.
| - челюстно-лицевой актиномикоз;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, молочных желез, слюнных желез и др.);
- мицетома;
- споротрихоз;
- хронические абсцессы любой локализации;
- фурункулез;
- сахарный диабет и др.
|
| Кожные язвы | - самопроизвольное вскрытие гнойников, образованных колониями грибка, образует язвенную поверхность. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- вульвоскопия;
- гистологическое исследование биоптата;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов и мягких тканей в патологическом очаге;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, ревматоидный фактор, антистрептолизин-О, С-реактивный белок, LE-клетки и др.);
- исследование биологических проб на BAAR и методом GeneXpert TB;
- онкомаркеры;
- серологическая диагностика;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - кандидоз кожи и слизистых оболочек;
- кандидоз полости рта и глотки;
- кандидоз углов рта (заеда);
- кандидный хейлит (воспаление губ);
- кандидоз глотки и миндалин;
- гистоплазмоз;
- кандидный вульвовагинит;
- кандидный цервицит;
- кандидный уретрит;
- кандидный бартолинит;
- кандидный баланит и баланопостит;
- челюстно-лицевой актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, слюнных желез, оболочек глаза и др.);
- мицетома;
- хромобластомикоз;
- споротрихоз
- сахарный диабет;
- хроническая венозная недостаточность нижних конечностей;
- ожоги (термические, химические, радиационные);
- злокачественные опухоли в стадии распада;
- сифилис и др.
|
| Рубцы | - естественные репаративные процессы в организме подразумевают формирование рубцовой ткани в тех местах, где имеется определенное повреждение. | - цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- вульвоскопия;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография грудной клетки;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов и тканей в патологическом очаге;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- кожно-аллергические пробы;
- онкомаркеры и др.
| - дерматофития волосистой части головы и области бороды;
- кандидный бартолинит;
- челюстно-лицевой актиномикоз;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- гистоплазмоз;
- кокцидиоидоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, молочных желез, щитовидной железы, слюнных желез, небных миндалин, оболочек глаза и др.);
- мицетома;
- хромобластомикоз;
- споротрихоз;
- рубцовая алопеция;
- келоидный рубец;
- злокачественные новообразования кожи; фибросаркома и др.
|
| Лихорадка | - следствие влияния медиаторов воспаления и продуктов распада бактерий на центр терморегуляции, расположенный в гипоталамусе. | - микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- вульвоскопия;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография грудной клетки и брюшной полости;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, амилаземия, креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, ревматоидный фактор, антистрептолизин-О, С-реактивный белок, LE-клетки, тимоловая проба и др.);
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры;
- кожно-аллергические пробы;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - системные глубокие микозы (актиномикоз, аспергиллез, гистоплазмоз и др.);
- инфекционные заболевания (тиф, скарлатина, острые респираторные вирусные инфекции);
- бактериальные кожные инфекции (рожистое воспаление, фурункул, карбункул);
- системные заболевания соединительной ткани;
- злокачественная гипертермия;
- злокачественные опухоли в фазе распада и др.
|
| Скудные белесоватые выделения и пленки на слизистых оболочках | - некоторые виды грибка из продуктов своей жизнедеятельности формируют пленки с целью защиты собственной колонии от вредных факторов среды. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - кандидоз кожи и слизистых оболочек;
- кандидоз полости рта и глотки;
- кандидоз углов рта (заеда);
- кандидный хейлит (воспаление губ);
- кандидоз глотки и миндалин;
- кандидный вульвовагинит;
- кандидный цервицит;
- кандидный уретрит;
- кандидный бартолинит;
- кандидный баланит и баланопостит и др.
|
| Мастит (воспаление молочной железы) | - проникновение грибка через устья в протоки молочной железы вызывает развитие специфического воспалительного процесса; - нарушение оттока молока вызывает застойные явления в молочной железе; - проникновение патогенных бактерий в протоки молочных желез; - прорастание злокачественной опухоли в ткани молочной железы и др. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография грудной клетки;
- рентгеновская маммография;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов и молочных желез;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- онкомаркеры;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - дерматофития гладкой кожи;
- кандидоз кожи;
- костный актиномикоз (реберный актиномикоз);
- актиномикотический мастит;
- мастит у кормящих матерей;
- бактериальный мастит;
- злокачественные новообразования молочных желез и их протоков и др.
|
| Сильные костные боли | - попадание грибка на костную ткань и вглубь кости вследствие травмы или заноса возбудителя с током крови вызывает рост грибковой колонии. Если такая колония располагается в толще кости, то ее рост приводит к постоянному увеличению давления внутри кости, из-за чего она будет распираться изнутри, раздражая плотно иннервированную надкостницу. | - микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография грудной клетки и мест наибольшей болезненности;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) щитовидной железы;
- костная денситометрия;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, циркулирующие иммунные комплексы, ревматоидный фактор, антистрептолизин-О, С-реактивный белок, LE-клетки и др.);
- определение уровня паратгормона и кальцитонина в крови;
- определение уровня кальция в крови;
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры;
- кожно-аллергические пробы;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - костный актиномикоз;
- остеомиелит;
- злокачественные костные опухоли;
- метастазы злокачественных опухолей в кости;
- туберкулез костей;
- остеопороз (запущенные формы);
- кокцидиоидоз;
- переломы и др.
|
| Выделение гноя с испражнениями | - редкий симптом, при котором свищевой ход открывается в полость сигмовидной или прямой кишки. Каждое сокращение мышц диафрагмы таза ведет к выделению очередной порции гноя в кишку и смешивание ее с каловыми массами; - формирование гноя при воспалительных заболеваниях кишечника (неспецифический язвенный колит, псевдомембранозный колит). | - копрограмма (определение состава стула);
- копрокультура (посев микрофлоры кала на питательные среды);
- ирригография/ирригоскопия (контрастное исследование толстого кишечника);
- пассаж бария по тонкому и толстому кишечнику;
- колоноскопия (эндоскопический метод исследования толстого кишечника);
- ректороманоскопия (эндоскопический метод исследования прямой кишки);
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- фистулография;
- гистологическое исследование биоптата;
- КТ (компьютерная томография) с применением контрастных веществ;
- МРТ (магнитно-резонансная томография) с применением контрастных веществ;
- УЗИ (ультразвуковое исследование) органов брюшной полости и малого таза;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, циркулирующие иммунные комплексы, С-реактивный белок, маркеры аутоиммунных заболеваний кишечника и др.);
- серологическая диагностика возбудителя;
- онкомаркеры и др.
| |
| Одышка | - резкое сокращение площади альвеол, на которой происходит газообмен между воздухом и кровью, из-за воспалительного процесса (в частности, грибкового), компрессии легких жидкостью, воздухом и др.; - ухудшение местного кровотока в артериях легких или общего кровотока из-за острой или хронической декомпенсированной сердечной недостаточности; - выраженная анемия (снижение концентрации эритроцитов и/или гемоглобина в крови) приводит к тому, что эффективный газообмен между кровью и воздухом не происходит. | - рентгенография грудной клетки (предпочтительно цифровая);
- электрокардиограмма (ЭКГ);
- коронароангиография;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов;
- микроскопическое исследование мазка мокроты;
- бактериологическое исследование мазка мокроты;
- цитологическое исследование мазка мокроты;
- кожно-аллергические пробы;
- сцинтиграфия (радиоизотопное сканирование);
- бронхоскопия;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (тропонины, D-димеры, общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, общий иммуноглобулин Е, циркулирующие иммунные комплексы, С-реактивный белок и др.);
- артериальная газометрия (кислотно-щелочной баланс крови);
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры и др.
| - торакальный актиномикоз;
- аспергиллез;
- острая или хроническая сердечная недостаточность;
- острый респираторный дистресс-синдром;
- воспалительные заболевания легких (пневмония, абсцесс легких и др.);
- гидроторакс (присутствие жидкости в плевральной полости);
- пневмоторакс (присутствие воздуха в плевральной полости);
- хроническая обструктивная болезнь легких;
- тромбоэмболия легочной артерии;
- обструкция верхних дыхательных путей;
- выраженная анемия;
- злокачественные новообразования легких и бронхов;
- кокцидиоидоз;
- пневмоцистоз;
- гистоплазмоз;
- приступ бронхиальной астмы и др.
|
| Выделение вязкой, кровянистой мокроты | - выраженный воспалительный процесс в бронхолегочной системе, сопровождающийся увеличенной проницаемостью кровеносных сосудов или некротическим отторжением фрагментов легочной ткани. | - рентгенография грудной клетки (предпочтительно цифровая);
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- бронхоскопия;
- торакоскопия;
- гистологическое исследование биоптата;
- КТ (компьютерная томография) с ангиографией легочных артерий;
- МРТ (магнитно-резонансная томография) с ангиографией легочных артерий;
- УЗИ (ультразвуковое исследование) внутренних органов;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, С-реактивный белок и др.);
- исследование биологических проб (мокрота, плевральный экссудат) на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры и др.
| - торакальный актиномикоз;
- аспергиллез;
- легочной туберкулез;
- бронхоэктатическая болезнь;
- инфаркт легкого;
- злокачественные новообразования легких и бронхов;
- кокцидиоидоз;
- гистоплазмоз и др.
|
| Сильные боли в животе | - раздражение болевых окончаний внутренних органов и их капсул воспалительным процессом, в том числе и грибковой этиологии. | - микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография органов брюшной полости и грудной клетки;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов;
- сцинтиграфия (радиоизотопное сканирование);
- ирригоскопия;
- колоноскопия;
- пассаж бария по желудку и тонкому кишечнику;
- диагностическая лапароскопия;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, креатинин, мочевина, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- кожно-аллергические пробы;
- онкомаркеры и др.
| |
| Выраженная кожная бледность | - диссеминированные грибковые заболевания характеризуются формированием многочисленных очагов во внутренних органах, которые, во-первых, расходуют большую часть строительных ресурсов организма и, во-вторых, являются источником хронических внутренних и внутриполостных кровотечений. | - общий анализ крови;
- коагулограмма (анализ на свертываемость крови);
- стернальная пункция или трепанобиопсия (пункция крыла подвздошной кости);
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- гинекологический осмотр (поиск источника кровотечения);
- фистулография;
- гистологическое исследование биоптата;
- рентгенография грудной клетки и брюшной полости;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов;
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, циркулирующие иммунные комплексы, С-реактивный белок, гемоглобинемия и др.);
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - аспергиллез;
- челюстно-лицевой актиномикоз;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- туберкулез;
- хронические очаги бактериальной инфекции;
- различные виды анемии;
- хроническое недосыпание;
- длительное голодание;
- злокачественные опухоли в стадии распада и др.
|
| Нарушение функции поврежденного органа | - уничтожение функциональной ткани органа, в котором происходит рост очага грибкового воспаления. | - дерматоскопия;
- микроскопическое исследование соскоба, мазка-отпечатка или пунктата;
- бактериологическое исследование соскоба, мазка-отпечатка или пунктата;
- цитологическое исследование соскоба, мазка-отпечатка или пунктата;
- вульвоскопия;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография органов грудной клетки и брюшной полости;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- УЗИ (ультразвуковое исследование) внутренних органов;
- сцинтиграфия (радиоизотопное сканирование);
- спирометрия;
- энцефалография;
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, общий билирубин и его фракции, трансаминазы, гликемия, С-пептид, амилаземия, креатинин, мочевина, циркулирующие иммунные комплексы, С-реактивный белок и др.);
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры;
- анализ крови на ВИЧ (вирус иммунодефицита человека);
- кожно-аллергические пробы;
- исследование уровня гормонов щитовидной железы и др.
| - кандидный вульвовагинит;
- кандидный уретрит;
- кандидный бартолинит;
- кандидный баланит и баланопостит;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- челюстно-лицевой актиномикоз;
- костный актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, щитовидной железы, молочных желез; слюнных желез, небных миндалин, оболочек глаза, головного и спинного мозга, оболочек мозга и др.);
- первичный или вторичный туберкулез;
- мицетома;
- аспергиллез;
- пневмоцистоз;
- гистоплазмоз;
- кокцидиоидоз;
- травматические повреждения внутренних органов;
- воспалительные поражения внутренних органов иной этиологии (бактериальной, вирусной, паразитарной, аутоиммунной, опухолевой и др.) и др.
|
| Сильные головные боли | - проникновение грибка в головной мозг с развитием в нем грибкового менингоэнцефалита; - отек головного мозга или определенных его отделов и др. | - люмбальная пункция;
- фистулография;
- гистологическое исследование биоптата;
- рентгенография черепа в нескольких проекциях;
- КТ (компьютерная томография) головного мозга;
- МРТ (магнитно-резонансная томография) головного мозга;
- ЭхоЭГ (ультразвуковое исследование головного мозга);
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, С-реактивный белок и др.);
- биохимический, микроскопический, бактериологический и цитологический, анализ спинномозговой жидкости;
- серологическая диагностика возбудителя;
- кожно-аллергические пробы;
- онкомаркеры и др.
| - аспергиллез;
- актиномикотический менингит и менингоэнцефалит;
- кандидоз центральной нервной системы (при ВИЧ);
- гистоплазмоз;
- хромобластомикоз;
- споротрихоз
- мицетома;
- повышение внутричерепного давления;
- мигрень;
- артериальная гипертензия;
- синдром общей интоксикации при инфекционных заболеваниях;
- начальный период инсульта головного мозга;
- субдуральная гематома;
- злокачественные новообразования головного мозга и его оболочек;
- тромбоз синусов головного мозга;
- интоксикация углекислым газом;
- отек головного мозга (медикаментозный, токсический, травматический);
- гипогликемия (низкое содержание глюкозы в крови) и др.
|
| Ригидность затылочных мышц | - рефлекторная ригидность затылочных и околопозвоночных мышц в ответ на воспаление мозговых оболочек, которое может развиваться, в том числе и в результате грибковой инфекции. | - люмбальная пункция;
- биохимический, микроскопический, бактериологический и цитологический, анализ спинномозговой жидкости;
- гистологическое исследование биоптата;
- КТ (компьютерная томография) головного мозга;
- МРТ (магнитно-резонансная томография) головного мозга;
- ЭхоЭГ (ультразвуковое исследование головного мозга);
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- онкомаркеры;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - актиномикотический менингит и менингоэнцефалит;
- кандидоз центральной нервной системы (при ВИЧ);
- менингит иной этиологии (бактериальной, вирусной паразитарной, опухолевой и др.);
- менингизм при отеке мозга, инфекционных заболеваниях, уремической коме и др.
|
| Нарушения сознания | - негативное влияние токсинов, выделяемых некоторыми видами грибов, на центральную нервную систему; - отек головного мозга при его распространенном грибковом поражении и др. | - люмбальная пункция;
- биохимический, микроскопический, бактериологический и цитологический, анализ спинномозговой жидкости;
- гистологическое исследование биоптата;
- рентгенография черепа в нескольких проекциях;
- КТ (компьютерная томография) головного мозга;
- МРТ (магнитно-резонансная томография) головного мозга;
- церебральная ангиография;
- ЭхоЭГ (ультразвуковое исследование головного мозга);
- сцинтиграфия (радиоизотопное сканирование);
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, общий билирубин и его фракции, трансаминазы, гликемия, креатинин, мочевина, циркулирующие иммунные, С-реактивный белок и др.);
- серологическая диагностика возбудителя;
- онкомаркеры;
- анализ крови на ВИЧ (вирус иммунодефицита человека) и др.
| - актиномикотический менингит и менингоэнцефалит;
- кандидоз центральной нервной системы (при ВИЧ);
- гистоплазмоз с поражением головного мозга;
- инсульт головного мозга;
- субдуральная гематома;
- вклинение голоного мозга;
- опухоли головного мозга;
- аневризмы артерий головного мозга;
- действие психотропных веществ;
- шок (болевой, геморрагический, анафилактический) и др.
|
Какие исследования проводит миколог?
Возбудителей грибковых заболеваний достаточно много, однако клинические их проявления во многом схожи и определяются преимущественно локализацией поражения и его распространенностью. Разумеется, некоторые виды грибка вызывают развитие патогномоничных (характерных для определенного возбудителя) симптомов, благодаря которым они отличаются от остальных возбудителей, однако их доля незначительна. В связи с вышесказанным миколог остро нуждается в дополнительных инструментальных и лабораторных исследованиях, позволяющих дифференцировать одни типы грибка от других. Часть исследований миколог способен провести самостоятельно, для остальных он направляет пациента к соответствующему специалисту.
Инструментальные исследования, проводимые и назначаемые микологом
| Вид исследования | Метод проведения исследования | Заболевания, выявляемые при помощи данного исследования |
| Дерматоскопия | Пациент находится в произвольном положении. К исследуемому участку кожи прикладывается аппарат (дерматоскоп), а с противоположного конца врач изучает получаемое изображение через окуляр аппарата. Наиболее современные аппараты позволяют воспроизводить изображение на экране компьютера и выполнять высококачественные съемки для последующего детального изучения. Метод применяется преимущественно для диагностики эпителиальных новообразований, однако с успехом используется и микологом для дифференциальной диагностики между грибковыми и иными заболеваниями кожи. | - меланома;
- папиллома;
- базалиома;
- невус (родинка);
- бородавка;
- чесотка;
- дерматофитный онихомикоз (грибковое поражение ногтевых пластин);
- дерматофития волосистой части головы и области бороды;
- дерматофития кистей и стоп;
- дерматофития гладкой кожи;
- паховая дерматофития;
- отрубевидный (разноцветный) лишай;
- кандидоз кожи и слизистых оболочек;
- кандидоз ногтей (кандидный онихомикоз) и ногтевых валиков (кандидная паронихия);
- кандидоз углов рта (заеда);
- кандидный хейлит (воспаление губ);
- челюстно-лицевой актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- мицетома;
- хромобластомикоз;
- споротрихоз и др.
|
| Проба с йодом (Бальцера) | Пациент находится в произвольной позе. На предположительно пораженный разноцветным лишаем участок кожи наносится спиртовой раствор йода. Если данный участок окрашивается сильнее, чем окружающие его ткани, то проба считается положительной. | - разноцветный (отрубевидный лишай).
|
| Осмотр кожи и слизистых оболочек при помощи люминесцентной лампы Вуда | Пациент и врач находятся в затемненном помещении. При включении лампы Вуда создается видимое излучение особого спектра, при котором пораженные трихофитией участки кожных и волосяных покровов светятся зеленовато-желтым цветом. | - микроспория;
- дерматофитный онихомикоз (грибковое поражение ногтевых пластин);
- дерматофития волосистой части головы и области бороды;
- дерматофития кистей и стоп;
- дерматофития гладкой кожи;
- паховая дерматофития;
- отрубевидный (разноцветный) лишай;
- меланома;
- базалиома;
- папиллома и др.
|
| Вульвоскопия | Во время данного исследования пациентка находится в гинекологическом кресле. Врач при помощи сильной лупы или специального аппарата с увеличительной оптикой осматривает эпителий мягких тканей преддверья влагалища. | - кандидный вульвовагинит;
- кандидный уретрит;
- кандидный бартолинит;
- генитальный актиномикоз;
- воспалительно-эрозивные заболевания вульвы иной (негрибковой) этиологии;
- злокачественные заболевания вульвы и др.
|
| Фистулография | Во время данного исследования пациент находится в вынужденном положении, которое ему придает врач в зависимости от расположения свища и области исследования. При помощи стерильного катетера в выходное отверстие свищевого хода подается антисептический раствор под небольшим давлением с целью удаления находящихся в нем гнойных масс. Когда канал очищается, его просвет заполняют контрастным веществом и выполняют серию рентгеновских снимков. По окончании процедуры в распоряжении исследователя оказывается проекция свищевого хода со всеми ответвлениями и первоначальным источником воспаления. | - челюстно-лицевой актиномикоз;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- хронические абсцессы и др.
|
| Гистологическое исследование биоптата | Полученный в процессе биопсии или открытого хирургического вмешательства фрагмент ткани замораживается при использовании особого температурного режима. Затем при помощи микротома (аппарат для выполнения тончайших срезов) выполняются десятки срезов толщиной от 1 до 50 микрон в зависимости от преследуемых целей. Данные срезы помещаются на предметное стекло, окрашиваются различными красителями, подвергаются дополнительной химической и физической обработке, после чего исследуются патологоанатомом. Результатом исследования является описание патологических изменений в тканях, позволяющее подтвердить или опровергнуть тот или иной диагноз. | - злокачественные новообразования;
- системные заболевания соединительной ткани (системная красная волчанка, системная склеродермия);
- гранулемы (инфекционные, травматические и др.);
- глубокие микозы (актиномикоз, мицетома, гистоплазмоз, пневмоцистоз);
- полипы кишечника и др.
|
| Рентгенография грудной клетки и брюшной полости | Во время данного исследования пациент чаще находится в положении стоя, прижимаясь грудью и плечами к панели, за которой находится пленка или специальный картридж (при цифровой рентгенографии). При выполнении исследования в положении лежа пациент помещается на столешницу аппарата, а излучатель настраивается на необходимое поле. Во время включения аппарата в течение нескольких миллисекунд через грудную клетку пациента пропускается ионизирующее излучение. Определенная часть лучей задерживается тканями тела (мышцами, костями), в то время как остальные лучи беспрепятственно проникают через него и попадают на пленку или картридж (негатив). Затем негатив преобразуется в позитив при помощи химических веществ или специального программного обеспечения. В результате у исследователя оказывается двухмерная проекция грудной клетки (скелета и внутренних органов). | - пневмония (воспаление легких);
- туберкулез;
- торакальный актиномикоз;
- аспергиллез;
- пневмоторакс (присутствие воздуха в плевральной полости);
- гидро/гемоторакс (присутствие жидкости/крови в плевральной полости);
- злокачественные новообразования легких;
- мицетома;
- абсцесс легкого;
- инфаркт легкого;
- плевриты (в т. ч. осумкованные);
- хроническая обструктивная болезнь легких;
- бронхиальная астма;
- муковисцидоз;
- переломы ребер;
- клапанные пороки сердца (косвенные признаки);
- артериальная гипертензия (косвенные признаки) и др.
|
| Рентгенография костей скелета (в т. ч. черепа) | Положение пациента во время данного исследования придается доктором. После того как прицел аппарата наведен на необходимое поле, производится кратковременное его включение, во время которого строго лимитированная доза ионизирующего излучения проникает через ткани тела. Часть лучей задерживается тканями, в то время как остальные лучи выжигают пленку или воздействуют на датчики картриджа. В результате у исследователя появляется двухмерное изображение скелета исследуемой части тела. | - травмы (переломы, ушибы);
- челюстно-лицевой актиномикоз;
- костный актиномикоз;
- остеомиелит;
- злокачественные опухоли костной ткани или костного мозга;
- метастазы злокачественных опухолей в кости;
- остеопороз;
- ревматоидный артрит и др.
|
| Компьютерная томография | Во время данного исследования пациент находится в положении лежа на столе аппарата. Затем стол медленно перемещается в центр образованного контуром аппарата отверстия. При его включении осуществляется одновременное выполнение серии рентгеновских снимков из 48 и более проекций (в зависимости от модели компьютерного томографа) на различных уровнях тела. По окончании процедуры все полученные снимки комбинируются при помощи специального программного обеспечения, и формируется трехмерная реконструкция исследуемой области тела со всеми анатомическими ее особенностями, которую можно впоследствии неоднократно детально изучать. Разрешающая способность современных компьютерных томографов позволяет визуализировать объекты величиной в 1 - 2 мм. Более четкое изображение присуще плотным тканям (кость, хрящи, сухожилия, связки, фасции и др.). Метод активно комбинируется с применением контрастных веществ, позволяющих оценивать ткани по степени их кровенаполнения. | - челюстно-лицевой актиномикоз;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- аспергиллез;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, молочных желез, щитовидной железы, слюнных желез, небных миндалин, оболочек глаза, головного и спинного мозга, оболочек мозга и др.);
- мицетома;
- гистоплазмоз;
- кокцидиоидоз;
- пневмоцистоз;
- споротрихоз;
- инсульт головного мозга;
- злокачественные новообразования головного мозга;
- субдуральная гематома;
- кисты головного мозга;
- сосудистые аномалии артерий головного мозга (при использовании контрастного вещества);
- менингоэнцефалит;
- лимфаденопатия (патологические изменения лимфатических узлов);
- злокачественные образования в легких;
- бронхоэктатическая болезнь легких;
- диффузный интерстициальный пневмофиброз;
- абсцесс легких;
- пневмония;
- плеврит;
- гидропневмоторакс;
- тромбоэмболия легочной артерии;
- эмфизема легких;
- злокачественные образования паренхиматозных органов (печени, поджелудочной железы, селезенки, почек);
- злокачественные новообразования органов малого таза и др.
|
| Магнитно-резонансная томография | Во время данного исследования пациент находится в положении лежа на столе, который, в свою очередь, находится в просвете туннеля, образованного контуром аппарата. Аппарат представляет собой сильный электромагнит, во время работы которого, электроны, вращающиеся по окружности атомов тела, перемещаются на дальние энергетические уровни. Принцип его работы основан на регистрации энергии фотонов, излучаемых атомами водорода, электроны которых неизменно возвращаются на близкие энергетические уровни. Впоследствии полученная от датчиков информация суммируется и обрабатывается при помощи специального программного обеспечения, в результате чего выстраивается трехмерная реконструкция исследуемой части тела, которую можно детально изучать. Разрешающая способность современных магнитных томографов позволяет визуализировать объекты, величиной в 1 - 2 мм. Более четкое изображение получается при исследовании мягкотканных структур, богатых водой (головной мозг, легкие, мышцы). | - челюстно-лицевой актиномикоз;
- аспергиллез;
- костный актиномикоз;
- торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- генитальный актиномикоз;
- редкие формы актиномикоза (ушной раковины, сосцевидного отростка, молочных желез, щитовидной железы, слюнных желез, небных миндалин, оболочек глаза, головного и спинного мозга, оболочек мозга и др.);
- мицетома;
- споротрихоз;
- гистоплазмоз;
- кокцидиоидоз;
- пневмоцистоз;
- инсульт головного мозга;
- злокачественные новообразования головного мозга;
- субдуральная гематома;
- кисты головного мозга;
- сосудистые аномалии артерий головного мозга (при использовании контрастного вещества);
- менингоэнцефалит;
- лимфаденопатия (патологические изменения лимфатических узлов);
- злокачественные образования в легких;
- бронхоэктатическая болезнь легких;
- диффузный интерстициальный пневмофиброз;
- абсцесс легких;
- пневмония;
- плеврит;
- гидропневмоторакс;
- тромбоэмболия легочной артерии;
- эмфизема легких;
- злокачественные образования паренхиматозных органов (печени, поджелудочной железы, селезенки, почек);
- объемные образования органов малого таза и др.
|
| Ультразвуковое исследование внутренних органов | Во время данного исследования пациент чаще находится в горизонтальном положении на спине или животе в зависимости от исследуемых органов. Некоторые измерения можно также проводить в положении стоя или сидя. Процедура исследования заключается в прикладывании к эпителию над интересуемой областью тела излучателя ультразвуковых волн. Приемник ультразвуковых волн располагается прямо у излучателя или отдельно от него в некотором удалении. Принцип метода основан на том, что различные ткани в зависимости от их плотности по-разному отражают ультразвуковые волны. Так, чем плотнее ткань, тем более сильный сигнал она отражает. Расстояние до нее вычисляется исходя из времени, требующегося на преодоление двух отрезков между источником и самой тканью, и скорости распространения ультразвука в мягких тканях. Полученные данные обрабатываются в процессоре аппарата, а на экран выводится двухмерная проекция тканей под излучателем (или между излучателем и приемником, если они разделены). Современные ультразвуковые аппараты позволяют визуализировать объекты величиной в 3 - 4 мм. | - торакальный актиномикоз;
- абдоминальный актиномикоз;
- параректальный актиномикоз;
- редкие формы актиномикоза (щитовидной железы, слюнных желез, молочных желез, оболочек глаза, головного и спинного мозга и др.);
- межкишечный абсцесс;
- мицетома;
- хромобластомикоз;
- экссудативный плеврит;
- острый и хронический панкреатит;
- острый и хронический холецистит;
- холедохолитиаз;
- цирроз печени;
- жировая дистрофия печени;
- спленомегалия (увеличение размеров селезенки);
- острый и хронический простатит;
- острый сальпингоофорит (воспаление яичников и маточных труб);
- опухолевые заболевания печени, почек, надпочечников, щитовидной железы, селезенки, поджелудочной железы, матки, яичников и др.
|
| Ультразвуковое исследование головного мозга (эхоэнцефалоскопия/ эхоэнцефалография) | Во время данного исследования пациент может находиться в любом положении, однако чаще всего он находится в положении лежа или сидя на стуле. Принцип исследования аналогичен обычному УЗИ (ультразвуковому исследованию), однако имеет некоторые особенности. Основной из них является наличие костной ткани черепа на пути распространения сигнала, что в значительной мере снижает информативность метода. В связи с вышесказанным данный метод преимущественно используется для диагностики патологий мозга новорожденных и грудничков, у которых еще не закрылись роднички (бескостные островки). | - субдуральная гематома;
- киста головного мозга;
- аномалии развития желудочков мозга;
- вклинение головного мозга;
- злокачественные образования головного мозг;
- метастазы злокачественных новообразований в головной мозг;
- менингит;
- менингоэнцефалит;
- инсульт головного мозга;
- абсцесс головного мозга;
- аденома гипофиза и др.
|
| Сцинтиграфия (радиоизотопное сканирование) | Перед началом исследования пациенту внутривенно вводится специальный радиофармпрепарат, имеющий тропизм (сродство) к определенному типу тканей, в том числе и к тканям некоторых типов опухолей. По прошествии 20 - 30 минут, когда радиофармпрепарат распространится по организму, пациент помещается в гамма-камеру – специальный аппарат, способный измерять радиоактивное излучение требуемого спектра с каждого квадратного сантиметра поверхности тела. С помощью полученных данных выстраивается двухмерная или трехмерная реконструкция человеческого тела, на котором отображены зоны распространения радиофармпрепарата в виде цветовой схемы. Красными цветами обозначены очаги скопления радиофармпрепарата, а синие и зеленые цвета отображают участки, где концентрация вещества минимальна. | - злокачественные новообразования во внутренних органах и костях скелета;
- метастазы злокачественных опухолей;
- кисты внутренних органов и головного мозга;
- инсульт головного мозга;
- перенесенный инфаркт миокарда;
- ишемическая болезнь сердца;
- гормонпродуцирующие опухоли щитовидной железы и надпочечников;
- тромбоэмболия легочной артерии;
- оценка функций почек и гепатобилиарной системы (печени, желчного пузыря, желчных путей) и др.
|
| Люмбальная пункция | Во время данного исследования пациент находится лежа на боку с максимально прижатыми к груди ногами или в положении сидя на столе. При помощи специальной полой иглы врач осуществляет прокол мягких тканей между вторым и третьим или третьим и четвертым поясничным позвонком. Глубина прокола четко регулируется во избежание повреждения нервных структур. При правильной пункции после изъятия мандрена из иглы из ее конца должна капать прозрачная, следка опалесцирующая (блестящая) жидкость. Изменение цвета, консистенции или скорости вытекания жидкости носит диагностическую ценность. | - актиномикотический менингит;
- кандидный менингит и менингоэнцефалит;
- инсульт головного мозга;
- менингит и менингоэнцефалит негрибковой этиологии (вирусный, бактериальный);
- туберкулез головного мозга;
- прионные заболевания;
- гистоплазмоз с поражением головного мозга и др.
|
| Церебральная ангиография | Во время данного исследования пациент находится в положении лежа на спине. При помощи длинного катетера, подведенного к просвету внутренней сонной артерии через прокол в бедренной артерии, подается контрастное вещество. Параллельно с введением контрастного вещества проводится серия рентгеновских снимков, компьютерная или магнитно-резонансная томография. В результате у исследователя оказывается ряд снимков или запись отражающая распространение контрастного вещества по сосудам головного мозга со всеми анатомическими особенностями. | - инсульт головного мозга;
- аномалии кровеносных сосудов головного мозга и др.
|
| Диагностическая лапароскопия | Во время данного исследования пациент находится под общим наркозом в положении лежа на спине. После хирургической обработки операционного поля через 2 - 3 небольшие надреза в области передней брюшной стенки в брюшную полость вводятся лапароскопические инструменты, отличающиеся большой функциональностью. В их число входит фиброволоконная оптика, троакары, щипцы, ножницы, фиксаторы и др. Неоспоримым преимуществом такого метода диагностики является большой объем информации, получаемый сразу у операционного стола, а также возможность сразу же произвести некоторые малоинвазивные (малотравматичные) вмешательства, направленные на лечение причинного заболевания. | - абдоминальный актиномикоз;
- межкишечный абсцесс;
- свищи между внутренними органами;
- острый и хронический холецистит;
- острый и хронический панкреатит;
- прободная язва желудка;
- прободение дивертикула кишечника;
- перитонит (в т. ч. кандидный);
- апоплексия яичника;
- трубное бесплодие;
- прободение матки;
- злокачественные новообразования внутренних органов брюшной полости и др.
|
| Бронхоскопия | Во время данного исследования пациент находится в положении полулежа, в сознании, под местной анестезией голосовых связок и верхних дыхательных путей. При помощи ларингоскопа оптоволоконный проводник бронхоскопа водится в гортань, преодолевает голосовые связки и продвигается через трахею к бронхам. На другом конце аппарата исследователь управляет бронхоскопом, опираясь на получаемое изображение. Благодаря современным технологиям, позволившим уменьшить размер проводника до такой степени, что он способен проникать на глубину до бронхов четвертого и пятого порядка, удается визуализировать слизистую оболочку бронхов, производить забор фрагментов ткани для гистологического исследования, а также проводить бронхоальвеолярный лаваж (промывание определенных ветвей бронхов). | - центральный рак легких;
- бронхоэктатическая болезнь;
- проведение диагностического и лечебного бронхоальвеолярного лаважа;
- легочные кисты;
- дренирование абсцессов легких;
- инородные тела в трахее и бронхах и др.
|
| Торакоскопия | Во время данного исследования пациент может находиться в сознании под эндотрахеальным наркозом или в медикаментозной коме. Положение пациента - лежа на здоровом боку. В области 4 - 5 межреберья несколько кпереди от передней подмышечной линии после инфильтративного обезболивания проводится основной разрез (2 - 3 см), через который в плевральную полость вводится проводник торакоскопа. С его помощью удается воочию изучить все отделы плевы, произвести забор подозрительных фрагментов ткани для гистологического исследования и даже провести некоторые малоинвазивные (малотравматичные) хирургические операции. | - экссудативный плеврит (в т. ч. и грибковый);
- осумкованный плеврит;
- гемоторакс (присутствие крови в плевральной полости);
- пиоторакс (присутствие гноя в плевральной полости);
- периферический рак легкого;
- буллы в легких;
- туберкулез (искусственный пневмоторакс);
- спаечная болезнь и др.
|
| Костная денситометрия | Во время данного исследования положение пациента произвольное. Принцип метода основан на измерении плотности костной ткани по интенсивности отраженного от нее сигнала (ультразвуковая денситометрия) или по сравнению с эталонными значениями, сохраненными в памяти устройства (рентгеновская денситометрия). | - остеопороз;
- контроль формирование костной мозоли после перелома;
- злокачественные новообразования костной ткани и др.
|
| Спирометрия | Во время данного исследования пациент находится в произвольном положении, которое позволяет глубоко дышать. Ему предлагается произвести полный выдох, максимальный вдох и снова максимальный выдох в специальную трубку, присоединенную к аппарату (спирографу). По окончании исследования врач располагает спирограммой – графиком, отражающим отношение силы потока воздуха к его направлению. По форме спирограммы, а также по определенным дополнительным показателям производится оценка дыхательной функции легких и выполняется диагностика некоторых заболеваний бронхолегочной системы. | - хроническая обструктивная болезнь легких;
- диффузный интерстициальный пневмофиброз;
- эмфизема легких;
- контроль лечения легочных заболеваний;
- бронхиолит;
- бронхиальная астма;
- силикозы;
- злокачественные опухоли легких и др.
|
| Электроэнцефалография | Во время данного исследования пациент находится в положении сидя на стуле. К его голове в определенной последовательности прикрепляются металлические электроды по определенной схеме. При включении аппарата происходит запись электрической активности различных зон головного мозга на электронный носитель или бумажную ленту. По форме энцефалограммы судят о той или иной патологии головного мозга. | - эпилепсия;
- внутричерепная гипертензия;
- дисциркуляторные заболевания головного мозга;
- шизофрения;
- аутизм;
- невроз;
- травмы головы;
- кома неизвестной этиологии;
- липотимия (синкопа, обморок);
- опухоль головного мозга;
- киста головного мозга;
- менингит (в т. ч. и грибковый);
- инсульт головного мозга;
- нервный тик;
- биполярное расстройство и др.
|
| Ирригография/ирригоскопия | Перед началом исследования кишечник пациента опорожняется при помощи сифонной клизмы или слабительных препаратов в высокой дозировке. Запрещается прием любой пищи (жидкость можно) за 15 - 18 часов до исследования. Положение пациента лежа на боку. Через заднепроходное отверстие в просвет прямой кишки вводится наконечник шланга, через который медленно подается контрастное вещество, полностью заполняющее внутреннее пространство всего толстого кишечника. Затем шланг вынимают и пациента просят встать на ноги и прислониться к экрану рентгеновского аппарата для выполнения снимков. Поскольку контрастное вещество непроницаемо для рентгеновских лучей, на рентгенограмме (при ирригографии) будет четко выделяться просвет толстого кишечника. При ирригоскопии производится изучение анатомического строения толстого кишечника в динамике и вместо снимка пациенту выдается заключение рентгенолога. По окончании процедуры контрастное вещество удаляется из кишечника естественным образом. | - абдоминальный актиномикоз;
- кишечная непроходимость;
- неспецифический язвенный колит;
- болезнь Гиршпрунга;
- анемия неясной этиологии;
- злокачественные опухоли кишечника;
- дивертикулит;
- дивертикулез;
- долихосигма (удлиненная сигмовидная кишка);
- псевдомембранозный колит;
- спаечная болезнь;
- болезнь Крона (терминальный илеит);
- спастический сигмоидит;
- полипы толстого кишечника;
- синдром раздраженного кишечника и др.
|
| Колоноскопия | Перед началом исследования просвет толстого кишечника опорожняется при помощи сифонной клизмы или высоких доз слабительного. Пациента инструктируют относительно запрета на прием пищи за 15 - 18 часов до исследования. Непосредственно перед его началом для уменьшения неприятных ощущений пациенту парентерально (внутривенно или внутримышечно) вводят любой спазмолитический препарат. В некоторых случаях может быть показано общее обезболивание (наркоз). Положение пациента лежа на боку. Через заднепроходное отверстие в просвет прямой кишки вводится гибкий проводник колоноскопа, на конце которого располагается бестепловой источник света и линза. Внутри проводника находится оптоволокно, по которому передается изображение, и канал для введения дополнительных инструментов (щипцов, захватов, коагуляторов и др.). Таким образом, под визуальным контролем исследователя проводник постепенно продвигается вглубь толстого кишечника вплоть до илеоцекального клапана, параллельно отмечая все патологические изменения слизистой оболочки (эрозии, язвы, полипы и др.). Кроме того, при необходимости может быть произведен забор подозрительных тканей для гистологического исследования. | - абдоминальный актиномикоз;
- грибковый перитонит;
- полипы толстого кишечника;
- кишечная непроходимость;
- неспецифический язвенный колит;
- анемия неясной этиологии;
- долихосигма;
- болезнь Крона (терминальный илеит);
- спаечная болезнь;
- синдром раздраженного кишечника;
- болезнь Гиршпрунга;
- злокачественные новообразования кишечника;
- дивертикулит;
- дивертикулез и др.
|
| Пассаж бария по тонкому кишечнику | Во время данного исследования пациент должен воздержаться от приема пищи за 12 часов до его начала. Положение пациента произвольное. Непосредственно в рентгенкабинете пациента просят выпить стакан контрастного вещества (сульфата бария). Затем в зависимости от органа, который необходимо исследовать, рентгенолог производит снимки брюшной полости в тот или иной временной интервал, во время которого контрастное вещество должно заполнить просвет интересуемого органа. Обычно по ходу исследования проводится 3 - 4 снимка, отражающие различные степени наполнения интересующего полостного органа. | - абдоминальный актиномикоз;
- кишечная непроходимость;
- злокачественные опухоли кишечника;
- спаечная болезнь;
- дивертикул Меккеля;
- дивертикулит толстого кишечника;
- дивертикулез;
- синдром раздраженного кишечника;
- демпинг-синдром;
- дуоденогастральный рефлюкс и др.
|
| Электрокардиография | Во время данного исследования пациент находится чаще в положении лежа на спине, реже сидя на стуле или кровати. К грудной клетке в определенном порядке прикрепляются подключенные к электрокардиографу электроды. Во время работы аппарата они регистрируют электрическую активность сердечной мышцы, выводя информацию на экран или в виде бумажной ленты. Исходя из характеристик кардиограммы, ставится тот или иной диагноз. | - ишемическая болезнь сердца;
- острый инфаркт миокарда;
- острые и хронические нарушения сердечного ритма;
- миокардит;
- перикардит;
- гипертрофия желудочков сердца;
- шоковое состояние неизвестной этиологии;
- заболевания щитовидной железы;
- феохромоцитома (гормонопродуцирующая опухоль надпочечников) и др.
|
| Коронароангиография | Во время данного исследования пациент находится в сознании в положении лежа на спине без одежды, как при полноценной хирургической операции. После обработки операционного поля производят введение специального катетера-проводника в бедренную или лучевую артерию. Затем под контролем рентгеноскопии катетер медленно продвигается к устью аорты, где располагаются входные отверстия коронарных артерий сердца. Впоследствии производится одновременная подача контрастного вещества и запись рентгеноскопии. В результате у исследователя оказывается запись распространения контраста по коронарным артериям сердца. Места сужений или полного отсутствия кровотока свидетельствуют об ишемии (недостаточном кровотоке) в определенных зонах сердечной мышцы, которая несет непосредственную угрозу жизни. | - нестабильная стенокардия;
- стенокардия напряжения;
- острый инфаркт миокарда и др.
|
| Рентгеновская маммография | Во время данного исследования пациентка раздевается по пояс и поочередно помещает молочные железы в специальные держатели, несколько сплющивающие их для получения наиболее четких снимков. Обычно производится два снимка во взаимно перпендикулярных проекциях для каждой молочной железы. При необходимости можно выполнить дополнительные снимки в особых проекциях или с увеличением определенных зон. | - злокачественные опухоли молочных желез и их протоков;
- грудной актиномикоз;
- костный (реберный) актиномикоз;
- фиброзно-кистозная мастопатия;
- мастит и др.
|
Какие лабораторные анализы назначает миколог?
Значимость лабораторных анализов в повседневной деятельности миколога исключительно велика, поскольку именно они, в конечном счете, позволяют определить тип грибка, вызвавшего те или иные проявления болезни. Лишь установив возбудителя можно назначить наиболее точное и эффективное лечение.
Миколог назначает следующие лабораторные анализы:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- исследование биологических проб на BAAR и методом GeneXpert TB;
- серологическая диагностика возбудителя;
- онкомаркеры;
- анализ крови на ВИЧ (вирус иммунодефицита человека);
- кожно-аллергические пробы и др.
Общий анализ крови
Общий анализ крови является обязательным исследованием при подозрении на грибковую инфекцию. С его помощью представляется возможным получить общие сведения о состоянии организма и о тяжести поразившего его заболевания.
При микозах следует ожидать снижения показателей красной крови (эритроцитов и гемоглобина), в особенности при распространении инфекции на внутренние органы. Показатели белой крови (лейкоциты и их фракции) отражают воспалительные изменения в организме, однако также лишь при системных микозах, которые развиваются в условиях значительно сниженного иммунитета. Поверхностные микозы обычно не вызывают изменений как со стороны красной, так и со стороны белой крови.
Тромбоциты (кровяные пластинки), как правило, не изменяются, однако при выраженном воспалении может отмечаться увеличение их концентрации. Снижение концентрации тромбоцитов в крови может развиваться при редком грибковом поражении костного мозга, печени и селезенки, которое происходит также на фоне значительно сниженного иммунитета и поражения внутренних органов.
Скорость оседания эритроцитов превышает нормальные значения при системных микозах и практически всегда остается неизменной при поверхностных микозах. Однако если к грибковой инфекции присоединяется бактериальная, то скорость оседания эритроцитов (СОЭ) может в несколько раз превышать нормальные значения.
Общий анализ мочи
Общий анализ мочи отражает структурную целостность мочевыделительной системы. Моча при микозах изменяется редко лишь при распространении грибка на соответствующие органы (почки, мочеточники, мочевой пузырь и уретру). В этом случае моча становится мутной, ее кислотность снижается, увеличивается остаточный белок, и появляются избыточные концентрации лейкоцитов. Иногда появляются невысокие концентрации выщелоченных эритроцитов. Практически всегда обнаруживаются многочисленные мицелии (вегетативное тело грибов).
Часто к грибковой инфекции присоединяется более ярко выраженная бактериальная инфекция, которая значительно в более выраженной степени ухудшает показатели общего анализа мочи.
Биохимический анализ крови
Биохимический анализ крови призван оценить степень функционирования каждой системы организма в отдельности. Следует отметить, что под биохимическим анализом крови подразумевается множество исследований, каждое из которых открывает один из аспектов работы того или иного органа, и лишь суммарная оценка всех результатов позволяет судить о том насколько глубоко грибковая или любая другая инфекция проникла в организм.
Так, общий белок и его фракции (альбумины, глобулины) свидетельствуют об интенсивности белкового обмена. Гликемия указывает на состояние углеводного обмена, а С-пептид отражает интенсивность выделения инсулина поджелудочной железой (для диагностики сахарного диабета первого типа). Общий билирубин, его фракции и трансаминазы являются минимальным набором анализов для определения состоятельности печени, желчного пузыря и желчных ходов. Креатинин и мочевина увеличиваются при нарушении выделительной функции почек. Общий иммуноглобулин Е необходим для диагностики острых аллергических состояний. Циркулирующие иммунные комплексы исследуются для выявления выраженности аллергической реакции, а в совокупности с ревматоидным фактором, антистрептолизином-О и С-реактивным белком для диагностики ревматоидного артрита и других системных заболеваний соединительной ткани.
Набор вышеперечисленных анализов является необходимым минимумом в дифференциальной диагностике микозов со схожими в клиническом отношении заболеваниями. Однако при необходимости их спектр может значительно расшириться, включая более узконаправленные анализы, такие как тропонины (диагностика острого инфаркта миокарда), D-димеры (диагностика тромбоэмболии легочной артерии или ишемического инсульта головного мозга), LE-клетки (диагностика системной красной волчанки) и др.
Исследование биологических проб на BAAR и методом GeneXpert TB
Данное исследование необходимо для дифференциальной диагностики глубоких микозов с поражением бронхолегочной системы со схожим по клиническим проявлениям туберкулезом.
Первый метод (BAAR) предполагает посев биологического материала на специальные среды. Выросшие на средах колонии обрабатываются кислотой и спиртом, к которым туберкулезная палочка устойчива, а остальные возбудители при такой обработке погибают. Кроме того, колонии исследуются микроскопически с применением красителей, наносимых в особых температурных условиях, при которых возбудитель туберкулеза приобретает характерную двухцветную окраску.
Второй метод диагностики (GeneXpert TB) является ничем иным как ПЦР (полимеразной цепной реакцией), целью которой является выявление в исследуемых образцах генетических последовательностей, характерных для возбудителя туберкулеза. Преимуществом данного исследования перед остальными является оперативность и высокая точность. Анализ оказывается положительным, если в исследуемых материалах присутствует хотя бы одна микобактерия туберкулеза.
Серологическая диагностика возбудителя
Под серологической диагностикой подразумеваются многочисленные анализы, целью которых является определение в крови антител, вырабатываемых иммунной системой организма при контакте с возбудителями. В зависимости от концентрации этих антител и их типа можно судить о выраженности грибковой инфекции и ее давности (острый или хронический процесс).
Онкомаркеры
Под онкомаркерами подразумеваются различные вещества, появляющиеся в организме при росте в нем злокачественной опухоли. Среди данных веществ могут быть продукты метаболизма опухоли, синтезируемые ею биологически активные соединения, а также антитела, создаваемые иммунной системой для уничтожения чужеродной ткани опухоли. Таким образом, обнаружение одного из онкомаркеров в периферической крови свидетельствует о той или иной вероятности роста злокачественной опухоли строго определенного типа. Иными словами, данный метод не отличается абсолютной точностью, то есть существует вероятность ложноположительных результатов, зависящая от конкретного маркера. Тем не менее, данные анализы достаточно востребованы, поскольку они являются эффективным методом скрининга злокачественных заболеваний.
Анализ крови на ВИЧ
ВИЧ (вирус иммунодефицита человека) часто сопровождается распространенными и часто сочетанными грибковыми инфекциями, поскольку создает условия, необходимые для такого рода проявлений микозов. Этим условием является прогрессирующее снижение защитных сил организма. Таким образом, при подозрении на любое грибковое поражение внутренних органов следует исследовать кровь на ВИЧ. Упущение данного шага чревато скорым усугублением течения обоих заболеваний, распространением грибковой инфекции на другие внутренние органы и низкой неэффективностью противогрибковой терапии.
Кожно-аллергические пробы
Во время данного исследования производится внутрикожное введение раствора, содержащего фрагменты микроорганизмов, которые вызывают развитие определенного заболевания. Этот раствор не способен привести к развитию инфекции, но он является мощным стимулятором иммунной системы. Если организм ранее контактировал с возбудителем, то в нем сохранились специфические антитела, целью которых является уничтожение его при повторном контакте. Внутрикожное введение вышеупомянутого раствора и является таким контактом. Проба считается положительной, если через некоторое время в месте введения развивается характерная гранулема. Такие пробы активно применяются в диагностике туберкулеза, актиномикоза, гистоплазмоза и др.
Какими методиками лечит миколог?
Лечение грибковых поражений в большинстве своем является медикаментозным. Подбор препарата осуществляется исходя из спектра чувствительности и резистентности (устойчивости) конкретного возбудителя. Местное лечение часто комбинируется с системным. Некоторые больные с глубокими микозами, для которых характерно формирование нагнаивающихся гранулем и фистульных ходов, могут нуждаться в хирургическом лечении, которое обязательно комбинируется с медикаментозным. Длительность лечения грибковых заболеваний зависит от типа возбудителя и локализации очагов заболевания (ногти, кожа, мягкие ткани и др.).
Заболевания, которые лечит миколог
| Заболевание | Основные методы лечения | Приблизительная длительность лечения | Прогноз |
| Дерматофитный онихомикоз | - местное противогрибковое лечение;
- комбинированное местное и хирургическое противогрибковое лечение;
- комбинированное местное, системное и хирургическое лечение.
| В зависимости от распространенности патологического процесса и применяемого препарата длительность лечения составляет от 1,5 месяцев до 1 года. | Благоприятный. |
| Дерматофития волосистой части головы и области бороды | - системные противогрибковые препараты (итраконазол, гризеофульвин).
| В зависимости от распространенности процесса длительность лечения составляет от 1,5 до 2,5 месяцев. | Благоприятный. |
| Дерматофития кистей и стоп | - местное лечение противогрибковыми препаратами (не более 2 очагов при отсутствии онихомикоза, а также, если лечение ранее не проводилось);
- комбинированная местная противогрибковая и антисептическая терапия с системной противогрибковой, антибактериальной и гормональной терапией.
| В зависимости от распространенности патологического процесса, выбранных препаратов и тактики их применения длительность лечения составляет от 1 (пульс-терапия) до 4 - 6 недель. | Благоприятный. |
| Дерматофития гладкой кожи | - местная противогрибковая терапия;
- системная противогрибковая терапия при сочетанных грибковых поражениях.
| В зависимости от тяжести и распространенности инфекции, а также от выбранного препарата длительность лечения составляет от 2 недель до 3 месяцев. | Благоприятный. |
| Паховая дерматофития | - местная противогрибковая терапия;
- системная терапия при распространенности инфекции на ногти, кисти, стопы и волосяные фолликулы.
| В зависимости от распространенности микоза и выбранного препарата занимает от 2 недель до 3,5 месяцев. | Благоприятный. |
| Отрубевидный (разноцветный) лишай | - местная противогрибковая терапия;
- реже системная противогрибковая терапия.
| В зависимости от реакции на лечение и частоты рецидивов (возвращение симптоматики заболевания после его излечения) длительность лечения составляет 1 - 8 недель. Частые рецидивы. | Благоприятный. |
| Плесневые онихомикозы | - системная терапия противогрибковыми препаратами широкого спектра активности;
| Сроки лечения зависят от возбудителя и его чувствительности к используемому препарату и могут сильно разниться. | Благоприятный. |
| Кандидоз ногтей (кандидный онихомикоз) и ногтевых валиков (кандидная паронихия) | - при свежих случаях с краевым поражением ногтя применяются местные противогрибковые препараты и антисептики;
- при прикорневом поражении ногтя применяется местное лечение, системные антимикотики и нестероидные противовоспалительные препараты.
| Сроки лечения разнятся в зависимости от распространенности инфекции. В среднем они находятся в пределах 2 - 4 месяцев. Встречаются рецидивы. | Благоприятный. |
| Кандидоз кожи | - местная противогрибковая терапия;
- комбинированная противогрибковая терапия (антибиотик + антимикотик + глюкокортикостероид).
| В зависимости от распространенности инфекции составляет в среднем от 1 - 2 недель до 2 - 4 месяцев. В некоторых случаях лечение может продлиться до полугода. Периодически встречаются рецидивы. | Благоприятный. |
| Кандидоз полости рта и глотки | - в большинстве случаев местная терапия противогрибковыми препаратами и антисептиками;
- реже системная противогрибковая терапия.
| В зависимости от распространенности инфекции и выбранных лекарственных средств длительность лечения составляет от 2 до 8 недель. | Благоприятный. |
| Кандидоз углов рта (заеда) | - местное лечение комбинированными мазями (антимикотик + глюкокортикостероид).
| В зависимости от распространенности инфекции и выбранных препаратов длительность лечения составляет от 2 до 4 недель. | Благоприятный. |
| Кандидный хейлит (воспаление губ) | - местное лечение комбинированными мазями (антимикотик + глюкокортикостероид).
| В зависимости от распространенности кандидоза и используемых препаратов длительность лечения составляет от 2 до 4 недель. | Благоприятный. |
| Кандидоз глотки и миндалин | - местное лечение комбинированными мазями (антимикотик + глюкокортикостероид), полоскания растворами антисептиков;
- системная терапия при резистентности (устойчивости) к местному лечению.
| В зависимости от распространенности микоза, выбранных препаратов и реакции на лечение составляет от 2 до 8 недель. | Благоприятный. |
| Кандидный вульвовагинит | - в большинстве случаев местное противогрибковое лечение (свечи, мази, растворы для спринцевания);
- системный прием противогрибковых средств при резистентности к местному лечению, сопутствующих заболеваниях (сахарный диабет, ВИЧ).
| В зависимости от сочетанной патологии лечение занимает от 5 дней до 2 недель. Неудачи в лечении встречаются в связи с отступлением от схем, назначенных врачом, и с самостоятельным применением местных противогрибковых средств до консультации специалиста. | Благоприятный. |
| Кандидный цервицит | - комбинирование системной и местной противогрибковой терапии.
| Длительность лечения составляет в среднем 1 - 2 недели. | Благоприятный. |
| Кандидный уретрит | - комбинирование системной и местной противогрибковой терапии.
| Длительность лечения составляет в среднем 1 - 2 недели. | Благоприятный. |
| Кандидный бартолинит | - местное и системное применение антибактериальных препаратов с противомикробным действием;
- хирургическое лечение при образовании кисты или абсцесса.
| В зависимости от выраженности воспалительного процесса длительность лечения составляет от 1 до 2 - 3 недель. | Благоприятный. |
| Кандидный баланит и баланопостит | - в большинстве случаев достаточно местного лечения антимикотиками и антисептиками;
- системное лечение показано при сопутствующих заболеваниях, сопровождающихся снижением иммунитета.
| Средняя длительность лечения составляет 1 - 2 недели. У иммунокомпромисных пациентов (со сниженным иммунитетом) длительность курса лечения удваивается. | Благоприятный. |
| Челюстно-лицевой актиномикоз | - иммунотерапия актинолизатом (препарат, содержащий фрагменты разрушенных актиномицетов);
- системная антибиотикотерапия;
- симптоматическое лечение (обезболивающие средства);
- хирургическое лечение.
| Поскольку заболевание трудно поддается излечению, акцент ставится на профилактику и купирование рецидивов. Относительно стойкий эффект достигается после 2 - 5 курсов иммунотерапии актинолизатом длительностью в 12,5 недель каждый. Между курсами необходим перерыв в 1 месяц. В периоды обострений применяются антибиотики (7 - 14 дней) и при необходимости хирургическое лечение. | Прогноз зависит от распространенности заболевания и объема пораженных тканей. При комбинированном и качественном лечении удается замедлить прогрессию заболевания. Тем не менее, рано или поздно оно приводит к выраженным рубцовым изменениям мягких тканей лица и может распространиться на лицевой скелет. |
| Костный актиномикоз | - хирургическое лечение;
- системная антибиотикотерапия;
- симптоматическая терапия;
- иммунотерапия актинолизатом.
| Хирургическое вскрытие внутрикостного очага актиномикоза необходимо проводить как можно скорее, во избежание распространения инфекции на всю кость. Длительность восстановительного периода после операции зависит от ее объема и составляет обычно от 2 до 6 месяцев. Антибиотики применяются на протяжении длительного времени как местно внутрикостно (через оставленную дренажную систему), так и системно. Иммунотерапия актинолизатом проводится курсами по 12,5 недель с перерывами в 1 месяц. Общее число курсов – от 2 до 5. | При несвоевременном лечении велик риск развития острого остеомиелита с соответствующими исходами (образование свищей, переход в хроническую форму, инвалидность). |
| Торакальный актиномикоз | - иммунотерапия актинолизатом;
- системная антибиотикотерапия;
- симптоматическая терапия (муколитики и отхаркивающие средства);
- хирургическое лечение (редко).
| Иммунотерапия актинолизатом продолжается на протяжении нескольких лет курсами по 12,5 недель с перерывами в 1 месяц. Во время рецидива заболевания прибегают к системному использованию антибиотиков (7 - 14 дней). Длительность восстановительного периода после хирургического лечения составляет, как правило, не более 1 месяца. | При несвоевременной или неполноценной терапии торакальный актиномикоз может привести к абсцессу легкого, пневмонии, гнойному плевриту и даже гангрене легкого. Также вероятно распространение инфекции на ткани грудной клетки (в. т. ч. молочной железы), в брюшную полость и головной мозг. |
| Абдоминальный актиномикоз | - иммунотерапия актинолизатом;
- системная антибиотикотерапия;
- симптоматическая терапия (спазмолитики, обезболивающие средства);
- хирургическое лечение.
| Длительность иммунотерапии актинолизатом – от 6 месяцев до 2 лет с перерывами в 1 месяц между курсами длительностью в 12,5 недель. Антибиотики и симптоматические препараты применяются системно курсами по 7 - 14 дней в периоды обострения заболевания. Хирургическое лечение показано с целью устранения фистульных ходов и спаечной кишечной непроходимости. | При своевременном лечении прогноз благоприятен, несмотря на то, что полного выздоровления добиться практически никогда не удается. В противном случае абдоминальный актиномикоз может осложниться прободением кишечника, перитонитом (воспалением брюшины), кишечной непроходимостью и др. |
| Параректальный актиномикоз | - системная терапия антибиотиками;
- хирургическое лечение;
- иммунотерапия актинолизатом;
- симптоматическая терапия.
| Антибиотикотерапия и симптоматическая терапия проводится в периоды обострения заболевания курсами по 7 - 14 дней и при необходимости более. Хирургическое лечение направлено на ликвидацию абсцессов данной области. Восстановительный период зависит от объема операции и затронутых патологическим процессом органов. Иммунотерапия актинолизатом проводится в периоды ремиссии (период вне обострений болезни). Ее длительность в среднем составляет 9 - 15 месяцев. | При своевременно начатом лечении обострение заболевания купируется в течение 1 - 2 недель без серьезных осложнений. В ином случае велик риск развития параректального абсцесса (ограниченный гнойно-воспалительный процесс), флегмоны (разлитой гнойно-воспалительный процесс), аноректальных свищей и др. |
| Генитальный актиномикоз | - системная терапия антимикотиками;
- хирургическое лечение;
- иммунотерапия актинолизатом;
- симптоматическая терапия.
| В периоды обострений заболевания применяются системные антибиотики с противогрибковым действием и симптоматические средства. Иммунотерапия актинолизатом проводится в среднем на протяжении 9 - 15 месяцев по определенной схеме. Хирургическое лечение показано лишь при гнойно-воспалительных процессах, а также с целью реконструкции половых органов, измененных рубцами. | При адекватном контроле заболевания (качественная профилактика и своевременное купирование обострений) заболевание прогрессирует медленно. В противном случае генитальный актиномикоз чреват развитием гнойно-воспалительных процессов с выраженными рубцовыми изменениями, влекущими за собой серьезные нарушения функций мочеполовой системы. |
| Редкие формы актиномикоза (ушной раковины, сосцевидного отростка, щитовидной железы, молочных желез, слюнных желез, небных миндалин, оболочек глаза, головного и спинного мозга, оболочек мозга и др.) | | Ввиду сложностей, возникающих при редких формах актиномикоза, план лечения должен быть адаптирован применительно к особенностям локализации, кровоснабжения и архитектоники тканей пораженного органа. В связи с этим длительность лечения может значительно варьировать. | Прогноз редких форм актиномикоза определяется дефицитом функции пораженного органа. При недостаточном контроле заболевания оно ведет к инвалидности и летальному исходу (особенно при затрагивании структур нервной системы). |
| Аспергиллез | - системные антибактериальные препараты;
- симптоматическая терапия (спазмолитики, иммуномодуляторы, муколитики и др.);
- хирургическое лечение (редко).
| Длительность лечения зависит от распространенности процесса и иммунного статуса пациента. | Благоприятный прогноз распространяется на пациентов с очаговой формой аспергиллеза и с хорошим состоянием иммунитета. Диссеминированные формы заболевания хуже поддаются лечению и поэтому чаще ведут к осложнениям. Больные с ослабленным иммунитетом и ВИЧ-инфицированные пациенты значительно хуже реагируют на лечение. |
| Мицетома | - системная антибиотикотерапия;
- симптоматическая терапия (ангиопротекторы, инфузионная детоксикация);
- физиотерапевтические процедуры;
- хирургическое лечение и др.
| Средняя длительность лечения мицетомы составляет 3 - 9 месяцев. У иммунокомпромисных пациентов длительность лечения увеличивается вдвое, а его эффективность, к сожалению, уменьшаются также как минимум вдвое. | При своевременно начатом лечении оно является эффективным и последствий, как правило, не оставляет. Однако если заболевание распространилось за пределы первичного очага, то его лечение считается менее эффективным и более трудным. К осложнениям такого развития события относятся многочисленные вторичные очаги во внутренних органах, центральной нервной системе и др. |
| Хромобластомикоз | - комбинированное хирургическое и медикаментозное лечение противогрибковыми препаратами.
| Длительность лечения варьирует в зависимости от распространенности патологического процесса и его локализации. В среднем оно составляет от 6 месяцев до 2 лет. | Своевременное хирургическое вмешательство позволяет если не излечить заболевание, то, как минимум, значительно замедлить его прогрессию. В ином случае существует риск распространения инфекции на окружающие ткани с формированием келоидных рубцов. |
| Споротрихоз | - системное применение антимикотиков;
- хирургическое удаление отдельных очагов.
| Длительность лечения – от 6 месяцев и более. | Раннее начало лечения является залогом его успеха. В противном случае споротрихоз может распространиться на кости, суставы и окружающие мягкие ткани с развитием остеомиелита, артрита и флегмоны (в особенности при присоединении бактериальной инфекции) соответственно. |
| Пневмоцистоз | - системная терапия противогрибковыми препаратами (бисептол);
- антиретровирусная терапия (при ВИЧ).
| Длительность лечения составляет в среднем 2 - 3 недели. | При своевременно начатом лечении прогноз в подавляющем большинстве случаев благоприятен. При отсутствии лечения летальность достигает 80% (преимущественно от легочных осложнений). |
| Гистоплазмоз | - системное применение противогрибковых средств (амфотерицин В, итраконазол).
| Средняя длительность лечения – 1 - 2 месяца. | При острой легочной форме прогноз является благоприятным. Диссеминированные формы хуже поддаются лечению и приводят к недостаточности функций пораженных внутренних органов в той или иной мере. Летальность ВИЧ-инфицированных пациентов с гистоплазмозом приближается к 100%. |
| Кокцидиоидоз | - медикаментозная терапия антимикотиками;
- хирургическое удаление отдельных очагов легких (редко).
| Длительность лечения при типичном течении заболевания составляет как минимум 2 месяца. У иммунокомпромисных пациентов длительность лечения может возрасти в 2 - 3 раза. | При острой легочной форме прогноз благоприятный. Распространенные формы хуже поддаются лечению. Прогноз ВИЧ-инфицированных пациентов неблагоприятен. |